Prescrit pour vous...
Publié le 31 mai 2010Lecture 5 min
Inhibition de l’agrégation plaquettaire et angioplastie : le prasugrel de la théorie à la pratique
E. MILLARA, d’après les communications de A. De Labiolle (Tours), J. Silvain (Paris), T. Cuisset (Marseille) et G. Cayla (Nîmes).
D’efficacité plus intense, plus constante et plus rapide que celle du clopidogrel, le prasugrel répond à un besoin indéniable de nouveaux antiagrégants plaquettaires : délai d’action de 30 à 40 minutes, contre plusieurs heures pour le clopidogrel, réponse antiagrégante plus importante et moins variable du fait de l’absence d’impact du polymorphisme génétique du CYP P450 sur son métabolisme.
Réduction de 52 % des thromboses de stent sous prasugrel
L’étude TRITON-TIMI 38 a comparé, en association à l’aspirine, le prasugrel et le clopidogrel chez 13 608 patients avec un syndrome coronaire aigu (SCA) dont 74 % consistaient en angor instable ou NSTEMI et 26 % en STEMI. Un stent actif a été implanté dans 47 % des cas et un inhibiteur des GPIIb/IIIa utilisé dans 55 % des cas. Le quart des patients a reçu le traitement antiagrégant avant la revascularisation et les autres dans l’heure suivante.
Cette étude montre une supériorité du prasugrel sur le clopidogrel en termes de risque ischémique à 450 jours, soit une réduction de 19 % du critère principal composite incluant la mortalité cardiovasculaire, les IDM et les AVC non fatals (p = 0,004). Ce bénéfice apparaît précocement, dès J1 et se maintient à long terme.
Il est notamment observé une réduction très significative des thromboses de stent (2,4 % dans le groupe clopidogrel vs 1,1 % dans le groupe prasugrel, soit -52 %), précoces (-59 % à 30 jours) et tardives (-40 % entre 30 et 450 jours), effective sur les stents actifs (-64 %) comme sur les stents nus (-48 %) (figure 1)1.
Figure 1. Trombose de stent (TS) avérée ou probable/tous types de stent (n = 12 844).
Le risque de saignement majeur sans rapport avec un PAC est majoré de 0,6 %, mais le bénéfice net reste en faveur du traitement par prasugrel.
Réduction du risque hémorragique
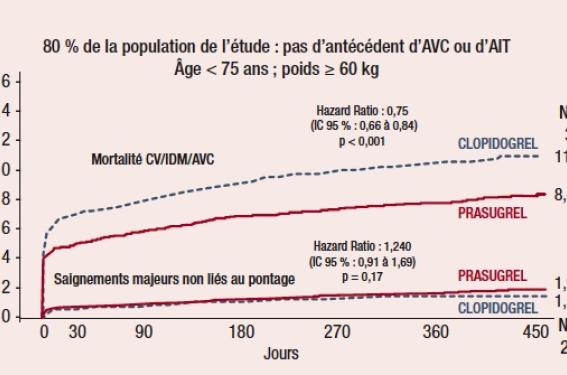
L’évaluation du ratio bénéfice/risque et la sélection rigoureuse des patients permet de minimiser le risque hémorragique sous prasugrel. Certains sous-groupes de patients présentent un sur-risque hémorragique significatif, et recevront préférentiellement du clopidogrel : antécédents d’AVC ou d’AIT, âge > 75 ans ou poids < 60 kg. Sur la sous-population de patients ne présentant pas ces facteurs de risque, représentant 80 % de la population totale et correspondant à l’AMM validée en France, le bénéfice lié au prasugrel consiste en une réduction de 25 % des événements ischémiques en l’absence de sur-risque hémorragique (figure 2).
Figure 2. TRITON-TIMI 38. Cohorte « optimale » : AMM France.
Le prasugrel n’entraîne pas plus d’hémorragies intracrâniennes ni procédurales que le clopidogrel, et le sur-risque de saignement est concentré au niveau digestif (0,9 % vs 0,6 % ; p = 0,05). À cet égard, l’absence d’interaction métabolique avec les inhibiteurs de la pompe à protons (IPP) autorise leur association avec le prasugrel sans altération de son efficacité antiagrégante.
La réduction du risque hémorragique passe également par le respect de petites doses d’aspirine (< 100 mg) et par la pratique de tests d’agrégation afin repérer les hyper-répondeurs, qui présentent un risque hémorragique accru (Sibbing, JTH 2010).
Prasugrel et anti-GPIIb-IIIa
D’autres sous-groupes de patients bénéficient d’une réduction particulièrement importante du risque ischémique sous prasugrel, sans majoration du risque de saignement et constituent les meilleurs candidats au prasugrel : STEMI et diabétiques (incidence d’événements ischémiques réduite respectivement de 21 % et 30 % par comparaison au clopidogrel avec un taux de saignements majeurs comparable).
L’étude TRITON révèle également un bénéfice significatif du prasugrel en association aux anti-GPIIb/IIIa : au sein du sous-groupe de 2 226 patients ayant bénéficié de ces traitements en salle de cathéthérisme, le taux d’événements ischémiques a été de 10,4 % vs 13,5 % avec le clopidogrel (p = 0,02), sans émergence d’un sur-risque hémorragique. Les recommandations 2009 de l’AHA préconisent ainsi dans les STEMI l’administration du prasugrel la plus précoce possible (grade IB) et considèrent comme raisonnable l’utilisation d’antagonistes des récepteurs GPIIb/IIIa (grade IIA).
Prasugrel et chirurgie
Un pour cent des patients de l’étude TRITON ont nécessité un pontage en urgence, avec un taux de saignements postopératoires plus élevé sous prasugrel (3,57 % vs 11,27 % ; p = 0,002).
Les règles de base de toute bithérapie antiagrégante doivent donc être scrupuleusement respectées : pas d’implantation de stents actifs en cas de risque élevé de geste chirurgical intercurrent ; différer tout geste invasif non urgent au-delà de la période nécessaire de bithérapie antiagrégante (6 ou 12 mois) ; ne pas arrêter l’aspirine ; respecter la règle des 6 semaines ; procéder à un arrêt bref de la thiénopyridine avec reprise précoce à dose de charge des deux antiagrégants.
En cas de chirurgie programmée, le prasugrel sera interrompu 7 jours avant l’intervention et l’aspirine maintenue. Si le traitement par aspirine seule est insuffisant (implantation trop récente du stent, antécédent de TS, stent actif tronculaire), le prasugrel sera remplacé temporairement par du clopidogrel 10 jours avant l’intervention.
En cas de chirurgie en urgence, la demi-vie du prasugrel, n’étant que de 3 à 7 heures, une transfusion de concentré plaquettaire pourra être efficace en cas d’hémorragie peropératoire. Les modalités de reprise du prasugrel sont encore inconnues.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :


