Vasculaire
Publié le 01 juin 2014Lecture 8 min
Prévention secondaire après un accident ischémique cérébral
M. PASQUINI et J.-L. MAS, Université Paris-Descartes, service de neurologie, hôpital Sainte-Anne, Paris

Environ 140 000 accidents vasculaires cérébraux (AVC) surviennent chaque année en France ; 80% d’entre eux sont des infarctus cérébraux. Le risque de récidive à 5 ans varie entre 18,3% et 29,7%, et celui de décès est doublé par rapport à la population générale(1). Le terme d’accident ischémique cérébral (AIC) regroupe les infarctus cérébraux et les accidents ischémiques transitoires (AIT), qui ont les mêmes causes et les mêmes types de complications à long terme que les infarctus cérébraux.
Les causes des AIC sont nombreuses, mais trois d’entre elles dominent par leur fréquence : l’athérosclérose, la micro-angiopathie et les embolies d’origine cardiaque. Déterminer la cause d’un AIC est une étape fondamentale qui conditionne la prévention secondaire. Celle-ci repose sur le contrôle des facteurs de risque vasculaire, le traitement antithrombotique et la revascularisation artérielle dans certains cas.
Contrôle des facteurs de risque vasculaire
Le traitement des facteurs de risque est au centre de la prévention des AVC, et les bénéfices attendus de ce traitement sur leur incidence sont à la base des recommandations pour la pratique.
• Les bénéfices du traitement de l’hypertension en prévention des AVC sont bien démontrés. Dans les essais randomisés chez des patients ayant des antécédents d’AVC ou d’AIT, le traitement antihypertenseur réduisait de 24 % l’incidence des AVC, de 21% celle des IDM et de 21% celle des événements vasculaires majeurs. La réduction du risque est significative avec l’association d’IEC et de diurétiques et avec les diurétiques seuls, mais pas avec les bêtabloquants ou les IEC seuls(2). Cependant, ces comparaisons doivent être interprétées avec prudence en raison du faible nombre d’études, de patients et d’événements, et des différences de baisse de pression artérielle (PA) selon les études. On ne peut pas définir de valeurs en termes de cible ou de réduction de PA. On peut cependant prendre en compte le fait que les bénéfices associés à la baisse de le PA ont été obtenus avec une réduction moyenne de 10/5 mmHg et que la PA est considérée comme normale si les valeurs sont < 120/80 mmHg.
• Plusieurs études ont montré que la baisse du taux de LDL-cholestérol par les statines s’accompagne d’une réduction de 23% du risque d’IDM et de 17% du risque d’AVC chez des patients à haut risque vasculaire(3). Dans l’étude consacrée à la prévention secondaire après un AVC, l’atorvastatine à la dose de 80 mg/j a réduit le risque de récidive d’AVC de 16% et de 20% celui des événements vasculaires majeurs, en dépit d’une augmentation du risque d’hémorragie cérébrale(4). Les patients ayant un AIC lié à une cardiopathie emboligène ont été exclus de l’étude, et on ne sait pas si ces patients bénéficient de ce traitement. Le faible nombre de patients inclus dans cette étude avec un antécédent d’hémorragie cérébrale ne permet aucune conclusion quant au rapport bénéfice-risque de l’atorvastatine chez ces patients.
• Si un contrôle glycémique strict permet de diminuer les complications microvasculaires du diabète, son bénéfice sur la réduction du risque d’AVC ou d’autres événements vasculaires est controversé.
Les études plus récentes ne montrent pas de bénéfice d’un contrôle strict de la glycémie chez les diabétiques(5), en revanche un contrôle strict de la PA chez ces patients réduit le risque d’AVC(6). Les IEC et les ARA II sont recommandés en première intention en raison de leur effet bénéfique sur la néphropathie et les statines ont aussi un effet bénéfique chez le diabétique(7).
• Plusieurs études observationnelles ont montré que l’arrêt du tabac est associé à une réduction rapide du risque d’AVC et d’autres événements vasculaires(8).
Dans une métaanalyse portant sur 35 études observationnelles, une consommation d’alcool > 5 verres par jour est associée à une augmentation de 64% du risque d’IC et de 118% du risque d’hypertension intracrânienne (HIC), alors qu’une consommation inférieure à 1 verre par jour s’accompagne d’une réduction de 17% du risque d’AVC et qu’une consommation modérée de 1 à 2 verres par jour entraîne une réduction de 28% du risque d’AIC(9).
Les traitements
Antithrombotiques
AIC non cardio-emboliques
Un traitement antiplaquettaire est recommandé en prévention secondaire après un AIC lié à l’athérosclérose, à la microangiopathie ou de cause inconnue.
Chez les patients ayant des antécédents d’AIC, l’aspirine réduit de 17% le risque d’AVC, malgré une légère augmentation d’incidence des hémorragies cérébrales, et de 17% celui des événements vasculaires majeurs(10).
Chez les patients ayant présenté un accident artériel (IDM, AIC ou AOMI), le clopidogrel (75 mg/j) réduit de 8,7% par rapport à l’aspirine (325 mg) le risque du critère composite (AVC, IDM, ou mortalité vasculaire). Le risque hémorragique (9,2%) du clopidogrel est identique à celui de l’aspirine, mais les hémorragies digestives (2,66%) et les ulcères gastriques (1,15%) sont plus fréquents sous aspirine(11). L’association aspirine (30-325 mg/j) et dipyridamole (400 mg) entraîne une réduction significative de 18% du risque du critère composite (AVC, IDM, ou mortalité vasculaire)(12). Alors que la réduction relative de risque par rapport à l’aspirine seule semble plus importante avec l’association aspirine et dipyridamole qu’avec le clopidogrel, un large essai thérapeutique n’a pas montré de différence d’efficacité entre ces deux traitements(13).
En pratique, bien que les recommandations suggèrent l’utilisation en première intention du clopidogrel ou de l’association aspirine-dipyridamole, les trois traitements constituent une alternative valable, et le choix doit être guidé par la présence d’autres pathologies associées, le coût et la tolérance. L’association aspirine-clopidogrel n’est pas recommandée en prévention secondaire après un AIC en dehors de cas spécifiques (exemple : stents), en raison d‘une augmentation significative du risque de saignement majeur(14,15). Les AVK ne sont pas utilisés en prévention secondaire après un AIC non cardio-embolique, car si leur efficacité est comparable à celle de l’aspirine en termes de prévention de récidive ischémique, les risques hémorragiques sont significativement plus importants(16,17).
AIC cardio-emboliques
Le traitement antithrombotique est choisi en fonction du risque de récidive, variable selon le type de cardiopathie en cause, et de la présence de facteurs de risque associés.
En cas de cardiopathie à haut risque, comme la fibrillation auriculaire (FA) non valvulaire, le traitement par AVK est recommandé. Comme en prévention primaire, les AVK réduisent le risque de récidive de 60% par rapport au placebo et de 40% par rapport à l’aspirine(18). Ils sont aussi plus efficaces que l’association aspirine-clopidogrel(19). Néanmoins, chez des patients jugés non éligibles aux AVK, l’association aspirine-clopidogrel pourrait représenter une alternative à l’aspirine. Une étude a montré que le risque d’AVC ou d’événements vasculaires majeurs est plus faible chez les patients traités par l’association aspirine-clopidogrel comparativement à l’aspirine. Les saignements majeurs étaient plus fréquents chez les patients traités par l’association, mais le bénéfice net restait en faveur de ce traitement. Seulement 13% des patients inclus dans cette étude avaient des antécédents d’AVC(20).
Plusieurs études évaluant les nouveaux antithrombotiques sont en cours. Le dabigatran, un inhibiteur direct de la thrombine, est aussi efficace que les AVK à la dose de 110 mg/j sur le critère AVC ou embolie systémique, avec une réduction de 20% des saignements majeurs. À la dose de 150 mg/j, le dabigatran réduit de 34% le risque d’AVC ou d’embolie systémique, avec un taux comparable de saignements majeurs. Seulement 20% des patients inclus dans cette étude avaient des antécédents d’AVC(21).
Pour les cardiopathies à faible risque, un traitement antiplaquettaire est généralement recommandé. C’est le cas chez les patients ayant un premier AIC et un FOP isolé. Des essais sont en cours pour préciser les bénéfices respectifs des antiplaquettaires, des anticoagulants oraux et de la fermeture endovasculaire du FOP après un AIC associé à un FOP avec ou sans anévrysme du septum interauriculaire associé.
Chirurgie de la carotide
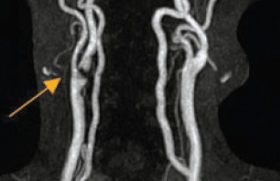
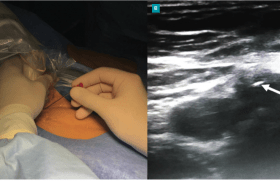
La chirurgie carotidienne est indiquée en cas d’AIC en rapport avec une sténose > 50% NASCET (North American Symptomatic Carotid Endaterectomy Trial) de l’artère carotide interne. Les bénéfices sont plus importants en cas de sténose > 70% : la réduction du risque est de 16% environ à 5 ans, alors qu‘elle n’est que de 5% à 5 ans pour les patients avec une sténose entre 50 et 69%. Il est recommandé de réaliser la chirurgie dans les 2 semaines suivant l’AIC, car le bénéfice thérapeutique est plus important. La chirurgie n’est pas indiquée en cas de sténose < 50%(22,23).
L’angioplastie de la carotide est en cours d’évaluation. Les essais randomisés montrent que cette technique est associée à une augmentation significative du risque d’AVC ou de décès dans les 30 jours de la procédure. Elle semble cependant apporter une protection à moyen terme, similaire à celle de la chirurgie concernant le risque de récidive d’infarctus cérébral ipsilatéral, malgré une augmentation significative du risque de resténose. Une angioplastie carotidienne peut être envisagée en cas de contre-indication à la chirurgie pour des raisons générales ou locales (sténose post-radique, haut située...).
Les points forts de la prévention secondaire après un accident ischémique cérébral
Un traitement hypotenseur est recommandé, y compris chez les patients non hypertendus, mais on ne peut pas définir des valeurs en termes de cible ou de baisse de PA. Les bénéfices associés à la baisse de la PA ont été obtenus avec une réduction moyenne de 10/5 mmHg.
Le taux de LDL-cholestérol doit être abaissé à moins de 1 g/l par une statine.
Chez le patient diabétique, un contrôle strict de la PA doit être obtenu. Le choix de la classe médicamenteuse dépend du statut rénal. Un contrôle glycémique strict (avec pour objectif une HbA1c < 6,5%) et un traitement par statine, quel que soit le taux de LDL-cholestérol, sont recommandés.
Le sevrage complet du tabac doit être obtenu et la consommation d’alcool ne doit pas dépasser 3 verres standards par jour chez l’homme et 2 chez la femme.
Un traitement antiagrégant plaquettaire est recommandé chez les patients ayant un AIC lié à l’athérosclérose, à une microangiopathie, ou sans cause identifiée. Le choix entre l’aspirine (75-160 mg), le clopidogrel (75 mg), ou l’association aspirine (50 mg) et dipyridamole (400 mg) doit être fait au cas par cas, en fonction des pathologies associées et de la tolérance.
Le traitement par anticoagulants oraux (AVK) avec un INR entre 2 et 3 est le traitement de prévention secondaire recommandé en cas d’AIC en rapport avec une FA, permanente ou paroxystique.
En cas de premier AIC associé à un FOP isolé, un traitement antiplaquettaire est recommandé. Des essais sont en cours pour préciser les bénéfices respectifs des antiplaquettaires, des anticoagulants oraux et de la fermeture endovasculaire du FOP après un AIC associé à un FOP isolé ou à un anévrysme du septum interauriculaire.
La chirurgie carotidienne est recommandée en cas de sténose de la carotide ≥ 70% NASCET.
La chirurgie peut aussi être proposée en cas de sténose comprise entre 50 et 69 %, mais le bénéfice est moindre que pour les sténoses plus serrées.
Le bénéfice est plus important chez les hommes, chez les patients âgés de plus de 75 ans et lorsque la chirurgie est réalisée dans les 2 semaines d’un AIC non invalidant.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :