Rythmologie et rythmo interventionnelle
Publié le 30 mai 2016Lecture 5 min
Fibrillation atriale et syncope dans le cadre d’un syndrome de Brugada
A. BOUZEMANa,b, S. KHECHINEc, F. BAGETc a : Département de Rythmologie et stimulation cardiaque, Centre médico-chirurgical Parly 2, Le Chesnay ; b : Cabinet médical de la Néva, Paris ; c : Unité de Soins intensifs de cardiologie, Centre médico-chirurg
Nous rapportons ici le cas d’un patient de 52 ans, admis au sein de l’Unité de soins intensif de cardiologie (USIC) de notre structure après 2 épisodes de syncope. Ce patient était suivi depuis une quinzaine d’années pour un syndrome de Brugada asymptomatique, découvert fortuitement lors d’un ECG réalisé pour le bilan de douleur thoracique. Il ne présentait pas d’autres antécédents majeurs et pas de facteurs de risque cardiovasculaire. Il a été pris en charge à son domicile par le Samu suite à deux épisodes de malaises au petit matin. Il s’agissait des premiers malaises de ce type rapportés par le patient.
Les épisodes de syncope sont survenus en position debout, quelques minutes après le lever, avec des prodromes difficiles à faire préciser. La sensation de malaise a duré plusieurs minutes, sans autre symptôme associé, notamment pas de palpitations. À chaque fois, la perte de connaissance a été complète avec un traumatisme crânien associé.
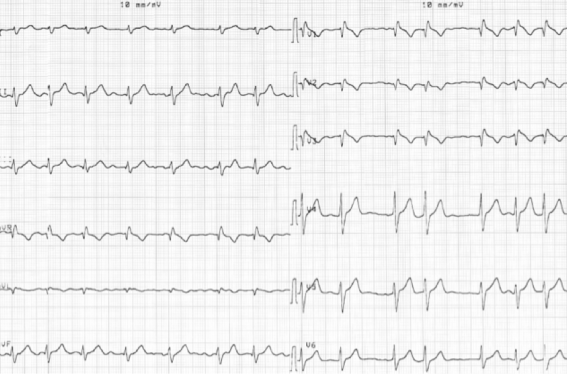
L’ECG enregistré à son arrivé en USIC, confirmant celui enregistré par le Samu (figure 1), montre une fibrillation atriale (FA) avec une fréquence cardiaque moyenne aux alentours de 70/min, un aspect de Brugada en V1, V2, V3 assez caractéristique.
Trois hypothèses diagnostiques ont donc été retenues pour tenter d’expliquer ces malaises : un passage récent en FA, un malaise vagal, ou, plus grave, une arythmie ventriculaire.
Le patient a donc été surveillé pendant 72 h en USIC. L’enregistrement en télémétrie n’a pas montré d’arythmie ventriculaire, ni de bloc auriculoventriculaire (BAV). La gestion des antiarythmiques dans ce contexte de Brugada étant délicate, il a été décidé dans un premier temps de mettre le patient sous anticoagulants (le temps de son hospitalisation) et d’attendre un éventuel retour spontané en rythme sinusal, sa FA étant bien tolérée sur le plan hémodynamique. Spontanément en moins de 48 h, le rythme sinusal s’est rétabli (figure 2).
Dans ce contexte, nous avons réalisé une stimulation ventriculaire programmée (avant de débuter tout traitement antiarythmique) afin de :
- tester l'inductibilité ;
- connaître la période réfractaire ventriculaire, élément pronostique connu.
Figure 1. ECG à l’admission en USIC.
Figure 2. Retour spontané en rythme sinusal. ECG enregistré avant l’introduction de l’hydroquinidine.
Aucune arythmie ventriculaire soutenue n’a pu être déclenchée, aussi bien en stimulation apicale qu’à l’infundibulum pulmonaire. La période réfractaire du VD a été mesurée à 250 et 240 ms à l’apex et à l’infundibulum. Finalement, il a été décidé d’implanter un Holter type Reveal puis de commencer un traitement antiarythmique de classe Ia, l’hydroquinidine. Après une surveillance ECG à la recherche d’un allongement important du QT ou d’un élargissement du QRS qui auraient contre-indiqué par la suite ce traitement (figure 3), et en l’absence d’événement pendant 48 h, le patient est rentré à son domicile.
Figure 3. ECG réalisé quelques heures après l’introduction de l’hydroquinidine. Nette régression du sus-décalage du segment ST notamment en V2.
Commentaires
Ce cas clinique est intéressant à plusieurs égards car il concerne 2 sujets relatifs aux patients porteurs d’un syndrome de Brugada : les syncopes atypiques et la gestion des arythmies atriales.
Rappelons brièvement que le syndrome de Brugada est caractérisé par un aspect de bloc de branche droit atypique associé à un sus-décalage du segment ST dans les dérivations précordiales V1 à V2. A ceci s’associent souvent un allongement de l’intervalle PR et des ondes T négatives en V1, V2. Les nouveaux critères diagnostiques ont été proposés par les sociétés européennes et américaines de rythmologie(1).
En cas de syncope sans cause extracardiaque évidente ou d’arrêt cardiaque récupéré, l’implantation d’un défibrillateur automatique implantable est de mise. Concernant les patients asymptomatiques (pas d’antécédent de syncope inexpliquée ni d’arrêt cardiaque), la stratification du risque est beaucoup plus délicate et l’attitude thérapeutique moins consensuelle.
Le traitement se résume à : éviter les médicaments contre-indiqués (en se référent au site http://www.brugadadrugs.org/) et à la lutte contre l’hyperthermie (celle-ci favorisant les arythmies ventriculaires dans ce contexte). En cas de syncope atypique, la stimulation ventriculaire programmée peut jouer un rôle important (même si les indications ne sont pas précisées dans les plus récentes recommandations), et rassurer le patient et le praticien si celle-ci est négative (en effet, la valeur prédictive négative de cet examen dans cette indication est très bonne, ce qui signifie qu’un patient non déclenchable présente un risque d’arythmie ventriculaire grave très faible au long cours).
Les facteurs de risque d’arythmies ventriculaires décrits dans la littérature sont multiples : une histoire familiale de mort subite, des syncopes sans prodrome, des épisodes de fibrillation atriale paroxystique, un aspect spontané de Brugada de type 1, la positivité des potentiels tardifs, des QRS fragmentés, la présence d’une repolarisation précoce associée, des périodes réfractaires ventriculaires inférieures à 200 ms lors de la stimulation ventriculaire programmée, une mutation du gène SCN5A, la majoration du sus-décalage du ST en phase de récupération après une épreuve d’effort,etc.
Syndrome de Brugada et FA ont en commun des mutations du gène SCN5A codant pour la sous-unité alpha du canal sodique entrant INa (transmission sur le mode autosomique dominant avec expressivité variable et pénétrance incomplète).
On peut distinguer deux groupes :
• les patients traités pour de la FA/flutter atrial et chez lesquels un antiarythmique de classe Ic va démasquer l’aspect de Brugada ;
• le patient porteur d’un Brugada et qui va présenter une FA et/ou un flutter atrial au cours du suivi. L’étage atrial est concerné pour la FA, et l’étage ventriculaire pour les anomalies électrocardiographiques du syndrome de Brugada.
Entre 11 et 39 % des patients avec Brugada présentent une FA et/ou un flutter atrial. L’efficacité de l’hydroquinidine a fait ses preuves pour diminuer l’importance du sus-décalage du ST, dans la prévention de l’inductibilité ventriculaire(2, 3) et dans le traitement au long des récidives d’arythmies ventriculaires, notamment chez les patients porteurs d’un DAI et qui ont présenté un orage rythmique. Une étude récente(4) a analysé pour la première fois l’efficacité de l’hydroquinidine dans la prévention de la FA chez les patients porteurs d’un Brugada et présentant de la FA : aucun n’a présenté de récidive d’arythmie atriale avec ce traitement.
Les antiarythmiques de classe Ic, amiodarone, les bêtabloquants et les inhibiteurs calciques bradycardisants sont contre-indiqués en cas de syndrome de Brugada. L’hydroquinidine est une solution pour ces patients, ainsi que l’ablation de la FA(5), ces deux traitements pouvant aussi réduire le risque de thérapies inappropriées délivrées sur des FA rapides mal discriminés par le défibrillateur (souvent simple chambre dans cette indication…).
Conclusion
L’hydroquinidine peut être une solution « élégante » pour la prévention de la FA chez les patients porteurs d’un syndrome de Brugada, notamment parce que son efficacité sur les arythmies ventriculaire dans ce contexte est reconnue et d’autant plus intéressante si des malaises survenus ne font pas la preuve de leur origine.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :