Publié le 14 nov 2016Lecture 10 min
Les points forts dans l’ischémie et l’insuffisance cardiaque
A. REYNAUD, Hôpital du Haut-Lévêque, CHU de Bordeaux, Pessac
Journées Écho Cardio Bordeaux
Place de l’écho aux urgences cardiovasculaires - À propos des recommandations 2015
D’après P. Lim
L’objectif de l’écho aux urgences et de confirmer ou éliminer les urgences vitales. Les Nord-Américains proposent un programme de formation FOCUS en 12 h à l’échoscopie, ciblant uniquement 3 pathologies : l’EP, la tamponnade et la dysfonction VG. Les Européens, plus ambitieux, exigent plus d’expertise avec la réalisation d’au moins 150 ETT, avec orientation vers les pathologies cardiologiques.
On adapte les nouvelles technologies aux urgences avec l’analyse du strain dans la myocardite aiguë à visée localisatrice. Afin de gagner en spécificité, il faut évidemment intégrer la clinique à l’écho. Toujours partir de la clinique jusqu’à l’échographie.
L’écho pleurale a sa place aux urgences, pour le diagnostic des pneumothorax ou de la surcharge pulmonaire par la présence de queue de comètes.
La prise en charge doit être rapide en USIC dans des conditions d’exercice difficile.
Détection de l’ischémie à l’effort : quoi de neuf ?
D’après G. Dérumeaux
Selon les guidelines ESC 2013, l’échocardiographie est une recommandation de classe IC devant une douleur thoracique de repos. L’ajout de l’analyse du strain rate (vitesse de déformation) avec la mise en évidence d’un retard du pic de contraction (tardokinésie) correspond à une ischémie signant une sténose à 50/70 %. Ainsi, l’ajout de l’analyse du strain à l’ETT conventionnelle permet d’améliorer le diagnostic de coronaropathie.
Dans l’ischémie, les fibres myocardiques longitudinales sont les plus précocement altérées, ainsi le SGL est un atout avec une bonne faisabilité en pratique.
Attention ! Les anomalies du strain ne sont pas spécifiques de l’ischémie. Il faut donc rester prudent sur la place du SGL, c’est l’analyse qualitative échocardiographique qui est importante. L’analyse en strain rate n’est pas applicable en stress car peu reproductible. Par contre, en récupération comme lors d’une viabilité à faible dose, le SGL confirme l’aspect visuel.
Il faut préférer une écho d’effort si la sensibilité prétest est < 15 % et > 85 % et préférer les tests à l’effort plutôt qu’un stress pharmacologique.
L’injection de contraste nécessite la pose d’une voie veineuse périphérique et améliore la visualisation des contours si ≥ 2 segments contigus mal visualisés. Par contre, on ne fait plus d’imagerie de perfusion en pratique. L’utilisation de la sonde 3D peut permettre une acquisition triplan rapide.
L’avenir est la fusion d’images entre anatomie et fonction comme la FFR en coroscanner et l’utilisation du strain lors de la perfusion par cette nouvelle méthode de fusion d’images.
Déterminants de l’insuffisance mitrale ischémique
D’après D. Messika-Zeitoun
Le terme « IM ischémique » doit être réservé aux IM aiguës transitoires liées à une ischémie myocardique.
On préférera le terme « Insuffisance mitrale fonctionnelle sur cardiomyopathie ischémique », sans anomalie organique des feuillets valvulaires mais secondaire au remodelage ischémique ou dilatation.
La fuite est liée au remodelage local du VG entraînant un déplacement surtout postérieur et apical des piliers avec traction sur les feuillets et gêne à la coaptation : le tenting. On distingue 2 types de déformations :
- déformation latérale et inférieure responsable d’une fuite asymétrique excentrée vers la paroi latérale dans les IDM inférieurs, liée au déplacement du pilier postérieur avec une traction de la PVM entraînant une réduction de sa mobilité et un faux prolapsus de la GVM ;
- traction symétrique entraînant une fuite centrale dans les CMD ou CMI antérieures étendues.
Plus le tenting est important, plus la fuite est importante. La dilatation annulaire est quasi constante. On parle de « réserve de coaptation ».
Une dilatation isolée très sévère peut être responsable d’une fuite significative, c’est le mécanisme chez les patients âgés en ACFA.
L’atteinte fonctionnelle est liée à une atteinte du pilier et du muscle. L’ischémie isolée d’un pilier n’est pas suffisante pour créer une fuite fonctionnelle, il doit s’associer à un déplacement du pilier et une traction pour obtenir une fuite.
La définition de la sévérité s’accorde unanimement à une SOR ≥ 20 mm2 et/ou VOR ≥ 30 ml grevant de manière significative le pronostic (morbi-mortalité). Ces seuils sont 2 fois moindres que dans l’IM organique sévère. Les hypothèses sont :
- au vu de la présence d’une dysfonction VG, une fuite moindre peut déjà entraîner des conséquences significatives ;
- la PISA est moins valide dans les fuites fonctionnelles hémielliptiques (et non hémisphérique organique).
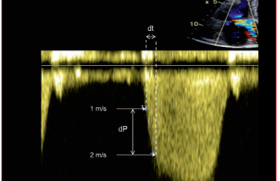
La PISA est à mesurer au pic de l’onde T, au même moment que le pic en Doppler continu.
La compréhension de la fuite permet d’adapter la correction chirurgicale dont l’annuloplastie est la référence, bien qu’il arrive qu’on préfère le RVM, bien que l’intérêt de la correction soit encore débattu. Les facteurs de récidive à la plastie faisant préférer le RVM sont une surface de tenting > 2,5 cm2, angle > 45°, une hauteur de tenting > 1 cm. Le traitement de l’IM fonctionnelle est en premier lieu le traitement de l’insuffisance cardiaque (puisqu’il s’agit d’une maladie du myocarde) d’où la place de la CRT dans le traitement de ces IM.
L’IM est dynamique, ainsi la variation à l’effort explique l’altération de la capacité fonctionnelle et les OAP flash.
Suivi des coronariens - Les recommandations sont-elles applicables ?
D’après L. Piérard
Les recommandations datent de 2013 pour la prise en charge de la maladie coronaire stable et 2014 concernant la revascularisation myocardique.
Le suivi des patients pontés nécessite un ECG/an, un test à l’effort tous les 2 ans et une imagerie de stress en cas de symptômes avec recours au traitement médical en cas d’ischémie < 5 %.
L’ischémie est considérée à risque si elle concerne > 3 segments soit > 10 % du myocarde. En l’absence de symptômes, on doit intensifier le traitement médical.
Lorsqu’il existe une viabilité, on retient une revascularisation myocardique s’il existe une dysfonction VG associée à une viabilité > 4 segments.
Le dépistage à l’effort permet de localiser l’ischémie et de déterminer le seuil ischémique. Le seuil de FFR retenu est < 0,8 pour diagnostiquer une ischémie. Si la FFR est positive, même en l’absence d’ischémie visualisée à l’écho d’effort, on retient une revascularisation.
IRM et ischémie myocardique : nouveautés 2016
D’après B. Gerber
L’IRM de perfusion de stress a fait des progrès grâce à l’amélioration de la résolution spatiale (2 mm), le nombre de coupes et la réduction des artéfacts. L’IRM a une précision diagnostique, une sensibilité et une VPN supérieures au SPECT. Cette supériorité est majorée chez les femmes et les multitronculaires. Elle est cependant moins spécifique. L’IRM est capable de détecter des défects sous-endocardiques. De plus, c’est une technique non irradiante. L’étude PROMISE a démontré que l’évaluation de la perfusion myocardique est aussi efficace en termes de prévention des ECV qu’une stratégie de visualisation anatomique des coronaires dans l’angor stable. L’IRM permet en plus de dépister les anomalies tissulaires avec l’étude des rehaussements tardifs.
L’IRM de perfusion est rapide (30 min) et simple, avec injection d’adénosine 0,84 mg/kg sur 4-6 min ou dipyridamole à 0,56 mg/kg sur 4 min ou au régadénoson (bolus 0,4 mg). Les séquences réalisées sont 3 acquisitions petits axes (3 coupes/cycles), puis une série pour la mesure de la FEVG. L’injection de gadolinium à 0,05 mmol/kg n’est réalisée que si l’épreuve de stress est anormale, pour l’acquisition des rehaussements tardifs.
On peut réaliser des IRM de stress à la dobutamine (paliers de 5, 10, 20, 30, 40 gamma/kg/min + atropine au dernier palier), avec des séquences pour 3 petits axes et une 2C, 3C, 4C. Un test de stress normal est corrélé à une survie normale.
L’avenir peut également être la pratique de l’effort avec un vélo IRM-compatible ou avec un effort sur tapis de marche à côté de l’appareil, dans un temps correcte de 40-50 min.
Nouvelles approches de la fonction systolique VG, le strain est-il incontournable ?
D’après H. Thibault
Le strain longitudinal est de plus en plus inscrit dans les recommandations, de façon associée à d’autres paramètres cliniques et échocardiographiques. Dans l’insuffisance cardiaque, le strain longitudinal a une place dans la démarche diagnostique, l’évaluation pronostique et pour orienter les décisions thérapeutiques.
L’abaissement du strain peut signer la présence de zone de fibrose.
Le strain aide au dépistage des atteintes infracliniques comme dans la cardiopathie hypertensive. Le strain aide aussi à évaluer la fonction VD.
Le SGL aide au diagnostic dans l’amylose avec une atteinte caractéristique, préservée à l’apex et fortement diminuée en basal. Les anomalies de strain sont présentes avant les autres signes d’amylose.
Dans l’exposition aux chimiothérapies, le dépistage de la cardiotoxicité est retenu devant une variation > 15 % des valeurs de strain entre deux examens de suivi (recommandation), pour un dépistage d’une atteinte infraclinique. Mais la valeur de strain dépend des constructeurs, il faut donc faire le suivi sur la même machine.
À noter : le strain diminue avec l’âge.
Validation du E/e’ en pratique - EUROFILLING study
D’après P. Lancelotti
L’estimation des pressions gauches est prioritaire dans l’évaluation de nos patients insuffisants cardiaques puisqu’elle explique les symptômes et est un facteur pronostique, indépendamment de la valeur de FEVG. La méthode non invasive repose sur l’échographie et l’utilisation de l’onde E en Doppler pulsé, dépendant de la précharge, et la moyenne de E’ septal et latéral en Doppler tissulaire. Le E/e’ seul est insuffisamment robuste. Malgré son utilisation courante, de récentes études ont remis en question sa valeur, devant une évaluation sur de petits échantillons de patients, par des laboratoires différents et sans comparaison simultanée à des mesures invasives (possible variation Fc et TA).
Le but de EUROFILLING est de comparer la mesure de E/e’ et de l’évaluation non invasive de la PTDVG à une mesure invasive par KT gauche simultanée, dans le cadre d’une étude multicentrique de laboratoires de références sur une large population.
À noter : il n’y a pas de variation de E/e’ avec l’âge.
Score combiné prédictif de remodelage VG après resynchronisation
D’après A. Bernard
Les recommandations 2016 retiennent l’indication de CRT chez les patients symptomatiques, sous traitement médical optimal, avec BBG ≥ 130 ms et FEVG < 35 %. Il n’est pas retenu de valeur ajoutée de l’imagerie. Mais il persiste 30 % de non-répondeurs, malgré des années de recul depuis les essais de resynchronisation et la modification des critères de sélection. La CRT concerne 5 à 10 % des insuffisances cardiaques.
Ainsi la notion de score apparaît pour aider à sélectionner les patients.
On associe dans ces scores des pondérations en fonction de l’étiologie de la cardiopathie, les anomalies électriques et les critères mécaniques explorés sur les modalités d’imagerie.
Un paramètre important à intégrer est la présence d’un septal flash (SF) (sursaut septal apical dans le TCIV) révélateur de la conséquence mécanique du BBG. Environ 62 % des patients avec BBG ont une contraction typique avec SF et retard latéral.
Le score L2ANDS2 est retrouvé comme un bon prédicteur, avec 2 points pour le BBG et le SF, âge > 70 ans, origine non ischémique, DTDVG < 40 mm, lorsqu’il est > 4.
La solution pour dépister les répondeurs est multifactorielle et basée sur la mécanistique cardiaque et des données multiparamétriques.
L’imagerie échographique avec l’analyse des déformations apporte des informations sur les retards et les amplitudes (énergie) de contraction mobilisables. L’imagerie de coupe par l’IRM apporte une analyse de la cicatrice/fibrose et sa localisation et extension, prédicteur d’une mauvaise réponse.
Ainsi, on s’oriente vers une évaluation de plus en plus personnalisée pour une réponse plus prédictive, avec le recours programmé à la modélisation personnalisée.
ICFEP : algorithme diagnostique et éléments pronostiques
D’après E. Donal
L’ICFEP est un syndrome hétérogène et non une maladie.
Les recommandations apportent 4 paramètres d’évaluation pour étudier la fonction diastolique et les pressions de remplissage : e’, Vmax IT, Vol OG indexé, E/e’. Il ne convient pas d’utiliser isolément E/e’, mais il faut préférer une approche multiparamétrique.
En cas de FEVG conservée, la présence de plus de 2 paramètres permet de définir la dysfonction diastolique : E/e’ > 14, e’ septal < 7 cm/s ou e’ latéral < 10 cm/s, OG > 34 ml/m2 et Vmax > 2,8 m/s (figure).
Figure. Algorithme diagnostique.
On retrouve une place pour l’échographie d’effort dans le bilan d’une dyspnée, permettant d’éliminer une ischémie et de démasquer une ICFEP avec absence de réserve systolique (insuffisance chronotrope, pas d’augmentation du débit cardiaque, pas de dilatation VG à l’effort) et diastolique avec une élévation rapide des pressions pulmonaires. On réalise une analyse vers 45 W, lorsque la FC est à 100-110 bpm.
Réserve contractile dans l’insuffisance cardiaque : pour qui ? comment ?
D’après A. Pasquet
Dans la cardiopathie ischémique, la revascularisation de myocarde viable améliore la survie, les symptômes et la fonction VG, avec une surmortalité en cas de recours à un traitement médical seul en cas de viabilité. Il est donc important d’identifier ces patients porteurs d’une dysfonction réversible, bien que ceci ait été remis en cause sur 2 études récentes, malgré de nombreuses critiques méthodologiques.
La recherche de cette viabilité peut être réalisée par scintigraphie, TEP, IRM ou échocardiographie à faible dose de dobutamine.
La présence d’une réserve contractile (amélioration de la fonction dans un territoire dysfonctionnel lors de la perfusion de faible dose de dobutamine (5-10 gamma/kg/min) est un bon prédicteur de récupération fonctionnelle après revascularisation et de pronostique favorable.
Dans la dysfonction VG, on retrouve une place importante pour l’IRM avec une IRM standard systématique chez tous les patients. On retient un complément par dobutamine faible dose en IRM myocardique si les rehaussements tardifs sont évalués à 50 % de l’épaisseur pariétale.
En l’absence de réserve contractile = zone infarcie importante, il y a moins de bénéfice à revasculariser.
Ainsi, la recherche d’une réserve contractile a sa place dans la CMI avec une analyse multimodalités.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :
Articles sur le même thème
publicité
publicité