Diabéto-Cardio
Publié le 15 mai 2018Lecture 7 min
Faut-il dépister la maladie coronaire chez le diabétique et comment ?
Stéphane MANZO-SILBERMAN, Patrick HENRY, Département de cardiologie, Hôpital Lariboisière, AP-HP, Faculté de médecine Denis Diderot, UMRS 942, Paris
L’incidence du diabète ne cesse de croître, les projections réalisées pour 2045 estiment à plus de 16 % l’augmentation du nombre de patients diabétiques en Europe amenant à 67 millions, soit une prévalence à plus de 10 %. Les maladies cardiovasculaires sont la première cause de mortalité du patient diabétique, la maladie coronaire est quant à elle responsable de 75 % des décès. On estime que l’association diabète et maladie coronaire expose à un risque de mortalité à 10 ans de 70 %. Les patients avec un diabète avéré mais également ceux présentant une intolérance au glucose ont un risque de présenter une maladie coronaire multipliée par un facteur 2,4. Les hommes diabétiques voient leur risque de décéder d’une pathologie coronaire deux fois plus élevé comparativement aux hommes non diabétiques ; ce risque est de 3,6 lorsque qu’il s’agit des femmes avec un diabète. On estime en France à 6 % la proportion de décès directement imputable au diabète.
La maladie coronaire asymptomatique, plus fréquente chez le diabétique
La prévalence exacte de l’ischémie myocardique silencieuse (IMS) dans la population diabétique est difficile à estimer. Elle dépend, d’une part, de la population sélectionnée et, d’autre part, des tests utilisés. Les chiffres varient de 10 à 30 %. L’association aux autres facteurs de risque cardiovasculaire va majorer de manière exponentielle cette prévalence. Ainsi, en présence de deux autres facteurs de risque, la prévalence dépasse les 30 %.
Si l’on considère que le patient diabétique se caractérise par une maladie athéromateuse non seulement plus précoce mais également d’évolution plus rapide, et que l’absence de symptôme va retarder le diagnostic. La maladie coronaire est alors à un stade bien plus avancé lorsqu’elle est enfin établie.
Une étude autopsique a mis en évidence une maladie coronaire sévère chez 50 % des patients diabétiques de moins de 75 ans et jusqu’à 75 % chez ceux de plus de 75 ans. La probabilité d’une IMS de type 1, c’est-à-dire sans symptôme en absence d’antécédent de nécrose myocardique, est multipliée par un facteur 2. Ceci peut être rapporté à d’un côté, l’existence d’une dysfonction endothéliale, d’un autre, par des bêta-endorphines augmentées avec une dysfonction du système nerveux autonome associée.
Intérêt d’un diagnostic précoce de la maladie coronaire
La présence d’une IMS est loin d’être anodine, en effet elle multiplie d’un facteur 3 le risque de survenue d’un événement majeur cardiovasculaire : décès cardiovasculaire, infarctus, accident vasculaire cérébral.
Le diagnostic de l’IMS va permettre d’évaluer le niveau de risque du patient et ainsi renforcer les stratégies de prévention en intensifiant les thérapeutiques de normalisation, tant sur le versant glycémique que lipidique, mais également tensionnel. Un traitement anti-ischémique sera instauré. La place de la revascularisation coronarienne sera à définir. En effet, celle-ci ne doit être envisagée qu’en présence d’ischémie significative, supérieure à 10 % de la masse myocardique, pour permettre une amélioration significative du pronostic comme l’avait mis en évidence l’étude scintigraphique ancillaire de l’étude COURAGE. Ce résultat doit cependant être pondéré par le risque de faux négatifs chez des patients diabétiques réalisant un effort insuffisant. En présence d’IMS, il est important de pouvoir faire le diagnostic précis de l’atteinte coronaire.
L’atteinte ischémique n’est pas forcément synonyme d’obstruction focale des troncs épicardiques mais peut être relative à une infiltration diffuse ou une atteinte de la microcirculation.
Si ces deux dernières formes physiopathologiques ne relèvent pas de la revascularisation, par angioplastie ou chirurgicale, elles requièrent toutefois une prise en charge adaptée.
Méthodes de dépistage
Une stratégie de dépistage a pour objectif de réaliser un diagnostic de maladie coronaire au sein d’une population à haut risque d’événement cardiovasculaire. Ce dépistage apporte des informations pronostiques et guide ainsi les choix thérapeutiques. Les performances diagnostiques du test utilisé vont dépendre à la fois de la probabilité prétest de maladie coronaire de la population ciblée, du type d’examen choisi et également du comparateur utilisé. Lorsqu’on évoque « dépistage de maladie coronaire », ce concept associe à la fois le dépistage de lésion coronaire, correspondant à une évaluation anatomique et le dépistage d’ischémie silencieuse, se référant à des tests fonctionnels.
Dépister les lésions coronaires
• La coronarographie reste l’examen de référence, « gold standard » de diagnostic de maladie coronaire en cas de forte suspicion clinique. Son caractère invasif fait qu’elle ne peut être proposée en routine de manière systématique. Une étude nord-américaine chez plus de 400 000 patients diabétiques, ne retrouvait que 20 % d’examen pathologique.
• Le scanner coronaire a l’avantage d’être non invasif, requérant peu d’iode et une dose limitée d’irradiation. Idéalement cet examen permet de visualiser les artères coronaires, d’orienter sur la composition des plaques et si possible estimer le degré de sténose. Cet examen nécessite toutefois un traitement de l‘image complexe et une très forte expertise d’interprétation. Sa valeur prédictive négative à près de 99 % constitue son atout majeur.
Le patient diabétique se distingue néanmoins par une forte fréquence de calcifications qui viennent limiter les capacités analytiques de cet examen.
• Le score calcique ne requiert aucune injection iodée, le traitement automatisé de l’image permet une détection et une quantification globale des dépôts calciques. La détermination de cette charge calcique est quantifiée par un score, le score d’AGASTON. Ce score est très bien corrélé à la survenue d’événement cardiovasculaire majeur. En fonction de score, on distingue 4 niveaux de risque (tableau 1). Plus que directement diagnostique, il s’agit d’un outil de stratification et d’orientation de stratégie de prise en charge diagnostique et thérapeutique.
Dépister l’ischémie myocardique
La mise en évidence de l’ischémie myocardique se fait par la preuve d’une anomalie de perfusion myocardique ou d’anomalie de la cinétique segmentaire au cours d’un stress réalisé lors d’un effort ou induit par des agents pharmacologiques.
• Le test ergométrique a une sensibilité et une spécificité trop décevantes, de l’ordre de 70 %, et est souvent inadaptée chez le patient diabétique, ne permettant pas d’aboutir à une conclusion dans près de 30 % des cas en raison de limitations physiques, de dysfonctions vasculaires et/ou neurologiques. Il peut être utilisé toutefois pour apprécier les capacités physiques d’un patient pour guider son entraînement.
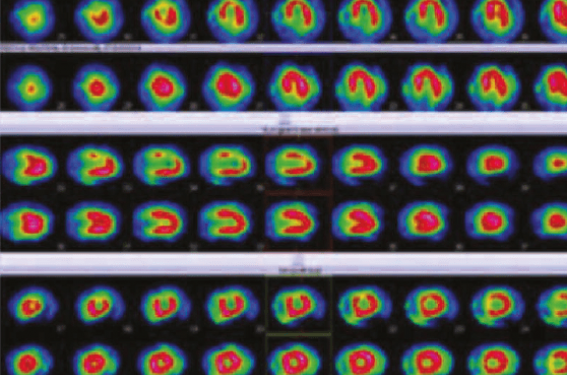
• La scintigraphie myocardique réalisée au thallium ou Sestamibi d’effort et/ou associée à une injection d’agent dipiridamole ou adénosine, a des valeurs de sensibilité/spécificité de 80 à 90 % et une valeur prédictive négative de 95 %.
Ainsi une scintigraphie pathologique a une valeur pronostique avec 19,2 % d’événements cardiaques dans les 5 ans comparé à moins de 2 % en cas de résultat parfaitement normal.
Une viabilité peut également être recherchée. Ces résultats ne sont applicables qu’en cas d’effort suffisant.
• L’échocardiographie de stress ou à la dobutamine a des valeurs de sensibilité, spécificité et une valeur prédictive négative comparables. Cet examen nécessite une échogénicité suffisante du patient ainsi qu’une équipe entraînée.
• L’imagerie par résonance magnétique avec injection de gadolinium et stress induit par dobutamine ou adénosine, a, selon les séries, des sensibilités de 80 à 88 % et spécificités de 67 à 94 % et une valeur prédictive négative de 95 %. Cet examen permet non seulement d’estimer la fonction myocardique globale, de mettre en évidence des anomalies de la cinétique segmentaire, mais aussi des anomalies de perfusion, et permet une recherchede viabilité avec quantification. Son facteur limitant est à ce jour sa faible disponibilité.
Bénéfice d’un dépistage systématique
À ce jour, aucune étude n’a permis de rapporter un bénéfice, en termes de réduction des événements cardiovasculaires, à la recherche systématique d’IMS au sein de la population diabétique. Que ce soit l’étude DIAD portant sur 1 123 patients suivis pendant 4,8 ans ou l’étude DYNAMIT interrompue précocement pour futilité après 639 inclusions au lieu des 3 000 prévues, suivies pendant 3,5 ans. On pourra discuter des populations peut-être insuffisamment ciblées, avec une prévalence de l’atteinte coronaire trop faible, et surtout un suivi très bref.
Stratifier le risque
Ainsi, le dépistage ne devra s’adresser qu’à une population définie à haut risque, comme le stipulent les recommandations conjointes des Sociétés européennes de cardiologie et de diabétologie en 2013. Alors que les scores de risque tels que Framingham ou SCORE sont inadaptés à la population diabétique, le score ADVANCE a été validé chez la population diabétique. Ce score inclut : l’âge au diagnostic, la durée d’évolution du diabète, le sexe, la pression pulsée, l’hypertension artérielle traitée, la présence d’une fibrillation atriale, de rétinopathie, l’HbA1c, le ratio albumine/créatinine urinaires et le taux non-HDL. Toutefois, l’estimation pronostique de ce score ne dépasse pas en précision celle des scores usuels réalisés au sein de la population. Les Sociétés françaises, européennes et américaines ont présenté des critères de définition de population à haut risque à qui proposer un dépistage (tableau 2) et contrôler de manière plus stricte encore les autres facteurs de risque, avec notamment un intérêt des statines à forte dose avec cible de LDL très bas.
Et après le dépistage, que faire ?
Aucune étude récente de revascularisation systématique chez le patient diabétique, BARI-2D ou plus récemment l’étude italienne DADDY-D n’a trouvé de net bénéfice sur la réduction des événements d’une stratégie de revascularisation systématique. Mais là encore peut se poser la question du test diagnostique, du niveau de risque de la population étudiée et de la durée du suivi.
Figure. Dépistage de la maladie coronaire.
En pratique
Le débat reste encore ouvert avec beaucoup de points irrésolus comme la définition de population à haut risque.
L’identification de biomarqueurs permettrait d’orienter sur la stratification du niveau de risque.
En termes d’outils de dépistage, aucun n’a à ce jour clairement montré de supériorité.
Enfin, le bénéfice d’un diagnostic précoce, conceptuellement évident, n’a pas encore été prouvé dans une étude randomisée.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :