Publié le 15 mai 2018Lecture 11 min
L’ACC 2018 à Orlando… des essais et des publications majeures qui suivent
Aurélie GUDJONCIK, Yves COTTIN, CHU de Dijon

Cette session de l'ACC 2018 à Orlando est l’une des plus riches de ces dix dernières années en termes d’actualités dans tous les domaines de la cardiologie. C’est ainsi plus de 20 études majeures présentées à ce congrès qui sont publiées dans le même temps dans des revues importantes comme le Lancet, le New England Journal of Medicine ou Circulation, témoignant de la grande qualité des travaux.
Les inhibiteurs de PCSK9 baissent le LDL-C mais surtout les événements ischémiques
L’étude la plus attendue et qui a de plus ouvert la première session des « Late-Breaking » est l’étude ODYSSEY sur l’impact d’un inhibiteur de PCSK9 en post-SCA. Le rationnel est bien établi, le risque résiduel après un SCA reste élevé et est en partie lié au niveau de LDL-C. De plus, l’impact de la réduction du LDL-C par les statines de forte intensité et/ou l’ézétimibe est démontré sur les événements cardiovasculaires. Les patients inclus dans ODYSSEY étaient âgés de ≥ 40 ans après un SCA (entre 1-12 mois) et traités par une statine à forte dose et/ou de l’ézétimibe. De plus, pour être inclus, les patients devaient avoir un non-contrôle de leur bilan lipidique défini par :
– a) LDL-C > 70 mg/dL ;
– ou b) un non-HDL-C > 100 mg/dL ;
– ou c) une apolipoprotéine B > 80 mg/dL.
L’étude a inclus 18 924 patients randomisés en 2 bras : un premier bras alirocumab (une injection de 75 mg tous les 15 jours, et un second bras placebo. La cible de LDL-C était de 25- 50 mg/dL avec la possibilité d’atteindre des valeurs de 15-25 mg/dL. Il faut souligner que 15 % des patients des 2 bras ont arrêté prématurément l’étude et que 730 patients (soit 7,7 %) des patients du bras inhibiteur de PCSK9 ont été « switchés » dans le bras placebo en raison d’un LDL-C < 15 mg/dL sur deux contrôles consécutifs. Il est également important d’observer que la posologie de l’alirocumab était augmentée à 150 mg tous les 15 jours si l’objectif de LDL-C n’était pas atteint. Le critère de jugement était un critère combiné comprenant : décès coronariens, infarctus non fatals, AVC ischémiques et hospitalisations pour angor instable. Un élément majeur de ce travail est que contrairement aux études précédentes, seuls les AVC ischémiques ont été inclus et que concernant les angors instables, l’adjudication imposait la présence de modifications ischémiques à l’ECG et une lésion significative à la coronarographie. En conséquence, il est clair que l’objectif de l’étude était de capturer très précisément les événements ischémiques. Les critères secondaires, hiérarchisés comme suit, incluaient les événements coronariens et les événements majeurs (décès coronaires, infarctus), les événements cardiovasculaires, l’association décès, infarctus et AVC ischémiques, la mortalité coronaire, la mortalité cardiovasculaire et enfin la mortalité totale.
À 48 mois, sous traitement, le LDL a baissé de 54,7 % sous alirocumab (87 mg/dL à l’inclusion à 53,3 mg/dL à la fin de l’étude) (figure 1). Pour le critère primaire, les auteurs mettent en évidence une réduction significative de 15 % pour le bras alirocumab (HR [IC95%] : 0,85 [0,78-0,93] ; p = 0,0003), soit 1,6 % en risque absolu (figure 2). Les infarctus non fatals, les AVC ischémiques et les angors instables sont réduits significativement, mais pas la mortalité coronaire. La mortalité totale est réduite de 15 % (p = 0,026) mais, compte tenu de la hiérarchisation des objectifs, ce résultat ne peut pas être pris en compte.
Figure 1. ODYSSEY : analyses en ITT et per-protocole.
Figure 2. ODYSSEY. Décès coronariens, infarctus non fatals, AVC ischémiques et hospitalisations pour angor instable.
L’étude ODYSSEY confirme donc l’intérêt majeur des inhibiteurs des PCSK9 et de l’impact de la baisse du LDL-C chez les coronariens, et surtout va dans le même sens que l’étude FOURIER qui avait démontré un bénéfice avec l’évolocumab, chez des coronariens stables en prévention secondaire. Les différences entre les 2 études, qu’il sera important d’analyser dans le futur, sont nombreuses :
– l’impact de la durée du traitement sous statine avant l’inclusion, en effet la population de FOURIER était une population à très haut risque en raison des facteurs d’enrichissement et les 94 % des patients étaient sous statine dont 70 % depuis plus de 6 mois, alors que dans ODYSSEY la durée de traitement était plus courte ;
– la durée de traitement avec un suivi médian de 2,8 ans dans ODYSSEY versus 2,2 ans dans FOURIER.
Dans tous les cas, l’étude ODYSSEY renforce donc, après FOURIER, davantage l’importance de réduire le taux de LDL-C, même vers des taux très bas, pour améliorer la réduction du risque chez les patients coronariens à haut ou très haut risque et cela sans alerte sur la sécurité.
L’évaluation du risque résiduel passe par le niveau de contrôle des facteurs de risque, mais également par le risque inflammatoire évalué par la CRP-US. Les travaux de N. Honarpour ont été présentés à l’ACC 2018 et publiés dans Circulation. Cet auteur a repris l’analyse de l’étude FOURIER qui a inclus 27 564 patients présentant une cardiopathie stable avec taux de LDL-C ≥ 70 mg/dL sous une statine et randomisés en 2 bras, évolocumab versus placebo. Le premier message important de ce travail est que les niveaux de LDL-C et de CRP-US sont indépendamment associés aux événements cardiovasculaires à 3 ans (figure 3). Les taux d’événements CV étaient indépendamment associés à la fois au LDL-C et à la hsCRP, même chez les patients dont les taux de LDL-C étaient très bas (< 20 mg/dL). Dans ce contexte, les auteurs ont évalué l’impactde l’efficacité de l’évolocumab en fonction du niveau basal de CRP-US stratifié en 3 groupes : < 1, 1-3, > 3 mg/dL. Le second message important de cette étude est que la réduction de LDL-C par l’évolocumab n’est pas influencée par le niveau inflammatoire initial et surtout que le niveau de réduction du risque relatif pour le critère principal et les critères secondaires avec l’évolocumab était cohérent entre les strates de CRP-US (figure 4). En revanche, une plus grande réduction du risque absolu est observée chez les patients ayant la CRP-US initiale plus élevée.
Figure 3. FOURIER.
Figure 4. FOURIER.
Infarctus du myocarde chez les jeunes, pensez à la cocaïne et à la marijuana
Les travaux de DeFilippis EM ont été présentés à l’ACC 2018 et publiés dans le même temps dans le JACC. Ce travail original avait pour objectif d’évaluer la prévalence de la consommation de cocaïne et de marijuana chez les adultes de moins de 50 ans présentant un STEMI et de déterminer son association avec les résultats à long terme. En effet, il est démontré que l’utilisation de cocaïne augmente la demande en oxygène du myocarde, diminue l’apport d’oxygène, accélère l’athérosclérose et peut créer un état prothrombotique ; par contre, l’utilisation de la marijuana conduit à la génération d’espèces radicalaires de l’oxygène, diminue la contractilité myocardique et conduit à la prolifération néointimale des cellules musculaires lisses vasculaires. L’abus de ces substances était associé à une augmentation de la mortalité hospitalière toutes causes confondues et de la mortalité hospitalière cardiovasculaire. Les auteurs ont ainsi inclus l’ensemble des patients hospitalisés pour SCA dans les hôpitaux universitaires de Boston et de Miami entre 2000 et 2006. L’utilisation de substances illicites était déterminée soit par une toxicomanie déclarée, soit par une détection biologique systématique. Sur les 2 097 patients avec un SCA de type 1 (âge moyen 44 ± 5,1 ans, 19,3 % de femmes, 73 % de blancs), avec un suivi médian de 11,2 ans (intervalle interquartile : 7,3-14,2), la consommation de cocaïne et/ou de marijuana était présente chez 224 (10,7 %) patients ; la cocaïne chez 99 (4,7 %) patients et la marijuana chez 125 (6,0 %). Les personnes consommant ces drogues présentaient des taux significativement plus faibles de diabète (14,7 % contre 20,4 %, p = 0,05) et de dyslipidémie (45,7 % contre 60,8 %, p < 0,001), mais étaient beaucoup plus susceptibles de consommer du tabac (70,3 % contre 49,1 %, p < 0,001). L’addiction à la cocaïne et/ou à la marijuana était associée sur le long terme (12 ans) à une mortalité cardiovasculaire significativement plus élevée (HR [IC95%] : 2,22 [1,27-3,7] ; p = 0,005) et toutes causes également (HR [IC95%] : 1,99 [1,35-2,97] ; p = 0,005) après ajustement pour les covariables de base (figure 5). Les conclusions des auteurs rappellent l’importance d’évaluer la consommation potentielle de substances et que de telles informations sont majeures pour la stratification du sur-risque et fournissent une opportunité pour l’éducation des patients et la mise en œuvre d’interventions susceptibles de réduire ces risques sur le long terme.
Figure 5. Aggravation du pronostic avec la consommation de marijuana de cocaïne.
Toujours la question de la bithérapie après un SCA…
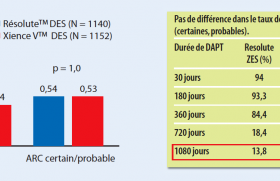
Les recommandations actuelles préconisent une bithérapie antiagrégante (DAPT) comportant une association aspirine plus un inhibiteur P2Y12 pendant au moins 12 mois après un SCA avec implantation d’un stent. Cependant, les études randomisées sur la durée optimale de la DAPT chez ces patients sont rares, et une équipe coréenne, a présenté une étude importante qui a été publiée dans le Lancet. L’étude SMART-DATE est un essai randomisé, en ouvert, de non-infériorité dans 31 centres en Corée du Sud dont l’objectif était de comparer une DAPT de 6 mois versus 12 mois. Le critère principal de jugement était un critère composite : décès toutes causes, infarctus du myocarde ou accident vasculaire cérébral à 18 mois. Entre 2012 et 2015, 2712 patients ont été inclus : 1 357 patients pour une DAPT de 6 mois, 1 355 patients pour une DAPT de 12 mois ou plus. Pour le critère principal de jugement, aucune différence significative n’est mise en évidence entre les 2 groupes (4,7 % vs 4,5%, p = 0,33) (figure 6). De plus, les auteurs soulignent une absence de différence entre les 2 groupes pour la mortalité toutes causes et les AVC ; par contre, les infarctus du myocarde sont plus fréquents dans le groupe DAPT de 6 mois que dans le groupe DAPT de 12 mois ou plus (1,8 % vs 0,8 %, p = 0,02). Le taux de saignement de type BARC 2-5 était comparable entre les 2 groupes. Pour les auteurs, en raison du risque accru d’infarctus du myocarde avec une DAPT de 6 mois, cette durée doit être réservée aux patients avec un risque de saignement excessif et en conséquence une DAPT de 12 mois après un SCA reste la norme.
Figure 6. SMART-DATE.
The PHARMCLO study : le retour de la génétique ?
Durant cette session de l’ACC, a été présentée l’étude PHARMCLO pour « A prospective, randomised, multicenter study of a pharmacogenomic approach to the selection of antiplatelet therapy in acute coronary syndrome ». Le rationnel est simple, le clopidogrel est actuellement dans le monde l’anti-P2Y12 le plus utilisé mais il existe une résistance chez environ 50 % des patients. Dans ce contexte, les auteurs de cet essai ont évalué la faisabilité d’une étude génétique par un prélèvement buccal à la phase aiguë d’un SCA et l’impact sur les événements cardiovasculaires majeurs à 1 an.
PHARMCLO a randomisé les patients en 2 bras : prise en charge standard ou analyse pharmaco-génomique, avec recherche systématique des 3 polymorphismes génétiques identifiés comme facteurs de résistance au clopidogrel (ABCB1, CYP2C19*2, CYP2C19*17), grâce à un système ST Q3 permettant une réponse dans les 70 minutes après prélèvement buccal. Le critère de jugement principal à 12 mois incluait : la mortalité cardiovasculaire, la récidive d’infarctus du myocarde non fatal, l’accident vasculaire cérébral non fatal et les saignements majeurs (BARC entre 3 et 5). L’étude pharmaco-génomique met en évidence 13 % d’anomalie génétique mais ne conduisant qu’à 6,5 % de substitution vers le ticagrelor ou le prasugrel. Le clopidogrel a été prescrit plus fréquemment dans le bras standard (50,7 % vs 43,3 %), le ticagrelor dans le bras pharmaco-génomique (42,6 % vs 32,7 %, p = 0,02) et le prasugrel dans les deux bras au même pourcentage (7,6 % vs 8,4 %). À un an, l’étude met en évidence une réduction du critère principal dans le groupe pharmaco-génomique par rapport au bras de référence, 15,9 % vs 25,9 % (RR [IC95%] : 0,58 [0,43-0,78] ; p < 0,001) (figure 7). Cette approche confirme qu’une approche personnalisée pour la sélection du traitement antiplaquettaire chez les patients atteints de SCA peut réduire les événements ischémiques et hémorragiques. De futures études de thérapie antiplaquettaire guidée par le génotype sont nécessaires pour confirmer ces données et clarifier le rapport coût-efficacité du génotypage, mais également pour guider la durée de la DAPT en fonction du rapport risque-bénéfice.
Figure 7. PHARMCLO.
L’assistance, un nouveau pas vers la destination thérapie
Présentés également à Orlando, les derniers résultats des dernières générations d’assistance cardiaque ont été publiés dans le New England Journal of Medicine. Si l’assistance a modifié le pronostic des patients en insuffisance cardiaque terminale, les pompes type HeartMate II (figure 8) sont associées à un taux élevé de thromboses, nécessitant des échanges et en limitant la durabilité. De plus, il persiste un taux élevé d’AVC, de saignements et d’infections.
Figure 8. HeartMate 2.
La nouvelle génération de Heart- Mate apporte trois innovations majeures :
– un passage élargi pour réduire le « shear stress » ;
– une absence de friction liée à l’absence de contraintes mécaniques ;
– et surtout une pulsatilité intrinsèque destinée à réduire la stase et donc la thrombose.
L’étude a inclus, en intention de traiter, 190 patients avec le HeartMate 3 et 176 avec le HeartMate 2. Le critère de jugement à 2 ans était un critère combiné incluant AVC et une réintervention pour problème technique. À 2 ans, les auteurs mettent en évidence une réduction significative des événements avec la nouvelle assistance (HeartMate 3) (22,1 % versus 43,6 %, p < 0,001).
Ces résultats sont très encourageants, et démontrent que les assistances de dernière génération seront de plus en plus des « destinations thérapies ».
Cœur et diabète, de nouvelles données majeures
En 2015, l’essai EMPA-REG avait démontré, chez le diabétique, que l’empagliflozine, un inhibiteur de la SGLT2, était associée à une réduction majeure de la mortalité toutes causes et de la mortalité cardiovasculaire chez des patients à haut risque CV.
Le programme CANVAS pour « Canagliflozin cardiovascular assessment study » a démontré que la canagliflozine (un autre inhibiteur de la SGLT2) réduit, par rapport au placebo, le risque relatif de 14 % pour le critère combiné (décès cardiovasculaire, infarctus non fatal ou AVC). De plus, cette étude avait mis en évidence une réduction de 33 % des hospitalisations pour insuffisance cardiaque et de 40 % des dégradations graves de la fonction rénale.
L’étude CANVAS a inclus 10 142 patients diabétiques de type 2 dont :
– 3 486 patients (34 %) en prévention primaire : patients de plus de 50 ans et présentant ≥ 2 facteurs de risque d’événements cardiovasculaires, mais sans événement cardiovasculaire antérieur ;
– une cohorte en prévention secondaire : des patients de ≥ 30 ans ayant déjà présenté un événement cardiovasculaire. Le critère de jugement était un critère combiné : décès cardiovasculaire, infarctus du myocarde non fatal ou AVC non fatal. Le taux d’événements était significativement plus élevé dans le groupe de prévention secondaire que dans le groupe de prévention primaire (36,9 versus 15,7 pour 1 000 patients-années, p < 0,001). Dans la cohorte totale, le critère de jugement principal était réduit avec la canagliflozine par rapport au placebo (26,9 versus 31,5 pour 1 000 patients-années) (RR [IC95%] : 0,86 (0,75-0,97) ; p < 0,001) mais avec des différences importantes entre les patients en prévention primaire ou secondaire (figure 9). Des résultats comparables en faveur de la canagliflozine ont été observés dans les 2 sous-populations pour les hospitalisations pour insuffisance cardiaque ou les dégradations de la fonction rénale. Par contre, les amputations des membres inférieurs étaient significativement augmentées dans les cohortes en prévention primaire et secondaire sous canagliflozine.
Figure 9. CANVAS.
Ces nouvelles données confirment que de plus en plus le cardiologue devra connaître et prendre en compte la stratégie pharmacologique de contrôle du diabète en raison des conséquences cardiovasculaires. Concernant l’augmentation des amputations, des données complémentaires sont indispensables pour en comprendre les causes.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :
Articles sur le même thème
publicité
publicité