Valvulopathies
Publié le 01 juin 2021Lecture 6 min
Prise en charge percutanée de l’insuffisance tricuspide : focus sur la réparation « bord-à-bord »
Noémie TENCE, Nicole KARAM, Unité médico-chirurgicale de valves, Hôpital européen Georges-Pompidou, université de Paris, Paris

L'insuffisance tricuspide (IT) est fréquente et associée à un risque augmenté de morbidité et de mortalité(1,2) lorsqu’elle est sévère et symptomatique. Si la chirurgie tricuspide réalisée dans le même temps qu’une chirurgie de valvulopathie gauche a montré de bons résultats, la chirurgie pour IT isolée est rarement réalisée. La plupart des IT sont secondaires, survenant dans le cadre d’une insuffisance cardiaque globale, de valvulopathies gauches traitées tardivement ou d’une fibrillation atriale avec dilatation de l’anneau tricuspide. Le traitement percutané de l’IT fonctionnelle a connu un essor important ces dernières années avec la mise à l’étude de multiples techniques, dont la plus utilisée est la réparation « bord-à-bord » par les systèmes MitraClip® (usage off-label), TriClip® ou Pascal®.
• La technique bord-à-bord : MitraClip®/TriClip® et Pascal®
Les techniques de réparation percutanée de la valve tricuspide rencontrent plusieurs difficultés par rapport à celles des valves aortique et mitrale : 1) la dilatation annulaire peut être très importante et asymétrique, la seule portion fixée étant la portion septale, 2) les feuillets sont fins et plus fragiles que sur la valve mitrale, 3) les structures adjacentes doivent être protégées (artère coronaire droite, faisceau de His, nœud atrio-ventriculaire…).
L’objectif de la réparation percutanée bord-à-bord est de restaurer une coaptation valvulaire efficace par accolement des feuillets dans la zone de fuite.
• La procédure
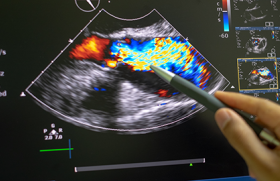
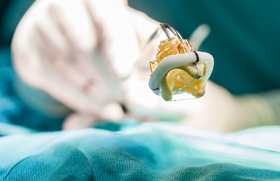
La procédure se déroule sous anesthésie générale. Après une ponction veineuse fémorale, le principe est de réunir les bords libres des feuillets par un clip, au plus proche de la zone principale de la fuite. Plusieurs clips peuvent être nécessaires (1 à 5 en général) pour réduire efficacement la fuite. Le guidage du cathéter puis du clip dans l’oreillette et le ventricule droits se font par scopie et échographie transoesophagienne (ETO). L’ETO permet de s’assurer du bon positionnement du clip par rapport à la valve et au jet de régurgitation, puis de la capture des deux feuillets sans complication (déchirure de feuillet, lâchage du device), et enfin de confirmer l’efficacité de la procédure conduisant à la réduction du grade de l’IT (figure 1).
Deux stratégies ont été utilisées pour traiter la fuite tricuspide. La « bicuspidation » a été la technique initiale, permettant de traiter le segment antéro-septal et de créer ainsi un ouverture plutôt bicuspide de la valve(3). Cependant, l’apparition d’une fuite postéro-septale à distance de la procédure a conduit à un changement de stratégie dans la plupart des équipes, avec le recours à une technique de « triple orifice » où les zones antéroet postéro-septales sont toutes les deux traitées (figure 2).
• Ce qu’en dit la littérature
L’étude princeps du TriClip® est TRILUMINATE(4), une étude multicentrique, prospective menée en Europe et aux États-Unis et qui a inclus 85 patients porteurs d’IT secondaire sévère et symptomatique traités par TriClip®. L’IT était gradée selon cinq classes (minime, moyenne, sévère, massive et torrentielle)(5) et le critère principal de jugement était la réduction d’au moins un grade de l’IT à 30 jours pour l’efficacité et un critère composite d’événements indésirables majeurs pour la sécurité. À 30 jours, l’IT était réduite d’au moins un grade chez 71 patients sur 83 (86 %) et à 6 mois, 5 patients (6 %) avaient eu un événement indésirable, dont 4 décès (5 %) tous survenus à distance de la procédure. Les résultats à 1 an présentés à l’EuroPCR en juin 2020 confirment ces résultats, ainsi qu’une réduction de 40 % des hospitalisations (p = 0,003) et une amélioration de la fonction ventriculaire droite (p = 0,0002). Le système Pascal® est un dispositif comparable au TriClip®, mais qui possède un « spacer » au centre du clip pour diminuer la tension sur les feuillets et améliorer la coaptation qui se fait donc sur le spacer plutôt que directement entre les feuillets. L’étude de faisabilité de ce dispositif est CLASP TR, publiée récemment en février 2021. Il s’agit d’une étude multicentrique et prospective, ayant inclus 34 patients porteurs d’une IT sévère et symptomatique malgré traitement médical optimal. Sur les 34 patients inclus, 29 (85 %) ont reçu le dispositif démontrant une bonne faisabilité. Au total, 5,9 % des patients ont présenté un événement indésirable à 30 jours selon le critère composite retenu, mais aucun décès ou réintervention. À 30 jours, 85 % des patients avaient une IT diminuée d’au moins un grade et 95 % étaient en classe I/II de la NYHA.
• Sélection des patients
L’IT est le plus souvent fonctionnelle par dilatation de l’anneau tricuspide, associée à un tenting des feuillets (dilatation ventriculaire droite) ou sans tenting (dilatation atriale pure). Les étiologies organiques sont moins fréquentes dans les pays occidentaux, mais on y distingue tout de même le cas particulier des fuites liées à une restriction valvulaire par des sondes de pacemaker et/ou de défibrillateur.
La réussite d’une thérapie percutanée est conditionnée par le screening attentif des patients, et notamment l’évaluation de l’anatomie valvulaire et de la fonction ventriculaire droite. Enfin, ce traitement ne s’adresse qu’aux patients restant symptomatiques d’une IT sévère sous traitement médical optimal.
• Screening pré-procédure
L’évaluation échographique (figure 3) d’un patient en vue d’une réparation tricuspide percutanée se pratique en euvolémie. Elle comporte en premier lieu une échographie cardiaque transthoracique (ETT), permettant la quantification de l’IT, mais surtout l’évaluation des dimensions et de la fonction ventriculaires droites, ainsi que l’évaluation de la pression artérielle pulmonaire, sachant que celle-ci est à prendre avec précaution en cas d’IT qui est source d’erreur dans ce cas.
L’évaluation précise de l’anatomie valvulaire et du mécanisme de l’IT est réalisée en ETO, idéalement en décubitus dorsal strict pour reproduire les conditions de visibilité durant la procédure (si besoin sous anesthésie générale). Une bonne échogénicité est capitale pour le guidage ultérieur de l’intervention, et certains patients peuvent être récusés en raison d’une visibilité insuffisante. L’ETO permet de préciser le nombre de feuillets valvulaires, leur longueur, leur localisation et l’implantation de l’appareil sousvalvulaire. Le mécanisme et la localisation de l’IT sont ensuite analysés, pour s’assurer que l’on ne méconnaît pas une étiologie organique à la fuite (rupture de cordage non visualisée en ETT, interaction entre les feuillets et une sonde d’électrostimulation…). Les principaux critères de fuite permettant d’évaluer la faisabilité du geste sont listés sur la figure 4. Le bilan peut être complété par une IRM cardiaque pour évaluer notamment la fonction ventriculaire droite et un cathétérisme droit pour la mesure des pressions pulmonaires. Les facteurs de mauvais pronostic en dépit d’un succès de procédure sont l’hypertension artérielle pulmonaire évaluée par cathétérisme droit(6) et non à l’échographie cardiaque(7), ainsi que la dysfonction ventriculaire droite, indépendamment de sa dilatation(8).
• Cas particulier des sondes d’électrostimulation
Les sondes de pacemaker passant à travers la valve tricuspide demandent une attention toute particulière. Le plus souvent, elles sont localisées dans la commissure postéro-septale et ne participent pas à l’IT, mais elles peuvent aussi en être responsables par restriction d’un feuillet. Plus exceptionnellement, d’authentiques lésions valvulaires (perforations, rupture de cordage) peuvent être observées.
Si la sonde n’est pas la principale cause de l’IT, une réparation bord-à-bord est souvent réalisable(3,9) mais peut être associée à des élévations de seuil qui nécessitent le contrôle du pacemaker en post-procédure. En cas de sonde responsable d’une restriction de feuillet, il faudra en première intention mobiliser la sonde si elle est suffisamment récente, voire la remplacer par un pacemaker sans sonde type MICRA®. Cette action peut parfois suffire à corriger la fuite tricuspide ; si ce n’est pas le cas, la mobilisation peut rendre la valve accessible à une thérapie bord-à-bord. Le succès de la procédure dépend du degré de participation de la sonde au mécanisme de l’IT. En présence d’une IT exclusivement causée par une sonde d’électrostimulation non déplaçable, une réparation bord-à-bord est souvent réalisable(3,9) mais peut être associée à des élévations de seuil qui nécessitent le contrôle du pacemaker en post-procédure. En cas de sonde responsable d’une restriction de feuillet, il faudra en première intention mobiliser la sonde si elle est suffisamment récente, voire la remplacer par un pacemaker sans sonde type MICRA®. Cette action peut parfois suffire à corriger la fuite tricuspide ; si ce n’est pas le cas, la mobilisation peut rendre la valve accessible à une thérapie bord-à-bord. Le succès de la procédure dépend du degré de participation de la sonde au mécanisme de l’IT. En présence d’une IT exclusivement causée par une sonde d’électrostimulation non déplaçable, une réparation bord-à-bord n’est pas réalisable.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :