Nutrition
Publié le 05 sep 2022Lecture 6 min
Techniques de chirurgie bariatrique et bénéfices attendus
Clément BARATTE, Tigran POGHOSYAN, Service de chirurgie digestive et oncologique, Hôpital européen Georges Pompidou, APHP, Paris
La prise en charge médico-chirurgicale de l’obésité s’est largement développée au cours des 30 dernières années. Selon les recommandations françaises et internationales, la chirurgie de l’obésité dite bariatrique est réservée aux patients adultes ayant un indice de masse corporelle (IMC) supérieur ou égal à 40 kg/m2 ou à 35 kg/m2 associé à au moins une comorbidité susceptible d’être améliorée par la chirurgie comme l’hypertension artérielle (HTA), le syndrome d’apnées du sommeil (SAS), le diabète de type 2, la maladie ostéo-articulaire invalidante et le syndrome métabolique. Actuellement, en France, quatre interventions bariatriques sont recommandées dans le cadre de la prise en charge chirurgicale de l’obésité. Ces interventions chirurgicales peuvent être de nature restrictive pure comme l’anneau gastrique ajustable (AGA) et la sleeve gastrectomie (SG), ou bien associée à une composante malabsorptive comme le bypass gastrique en-Y (BPGY) et la dérivation bilio-pancréatique avec le switch duodénal (DBP-SD). L’indication opératoire est posée, après échec d’un traitement médical, nutritionnel, diététique et psycho-thérapeutique bien conduit pendant 6 à 12 mois. La décision doit être prise lors d’une concertation pluridisciplinaire.
• Techniques restrictives
Anneau gastrique ajustable (AGA) : effet restrictif pur
L’AGA est une technique restrictive, réversible et adaptable. Elle permet d’obtenir la satiété avec peu d’aliments. Comme toutes les interventions bariatriques, l’AGA est posé par voie laparoscopique dans un tunnel rétrogastrique puis verrouillé autour de l’estomac de façon à le diviser en deux : la partie supérieure de faible volume (20 ml) et la partie inférieure (figure 1). L’AGA est souvent fixé à l’aide d’une valve gastrogastrique pour éviter son glissement. Un cathéter relie l’AGA à un boîtier positionné dans une logette sous-cutanée et qui est ponctionné pour y injecter de l’eau pour préparation injectable afin d’ajuster la restriction. Cette technique est de moins en moins réalisée en raison d’une efficacité moindre par rapport aux autres techniques.
Sleeve gastrectomie (SG) : effet restrictif et hormonal
La SG est actuellement l’intervention la plus fréquemment pratiquée en France (entre 25 000 et 30 000 par an) et dans le monde. Il s’agit d’une gastrectomie qui emporte les deux tiers de l’estomac par agrafage/section (figure 2). Cette intervention a un rôle restrictif en diminuant le volume du bol alimentaire ingéré. La SG a également un rôle dans la modification de multiples sécrétions d’entérohormones(1) qui pourraient contribuer à la perte de poids chez les patients opérés. En effet, la ghréline, une hormone orexigène, est sécrétée principalement dans le fundus gastrique, lequel est réséqué lors de la SG, favorisant ainsi une diminution du taux sérique de la ghréline et donc la baisse de l’appétit. La mortalité et la morbidité de la SG sont faibles : 0,1 % et 2-3 % respectivement. La principale complication postopératoire est la fistule sur la partie haute de la ligne d’agrafage gastrique (1-2 % des patients). En supprimant les facteurs anatomiques de continence cardiale, la SG pourrait favoriser l’apparition d’un reflux gastro-oesophagien (RGO). L’attitude habituelle est d’éviter la SG en cas de RGO authentifié par la pHmétrie. Les recommandations actuelles exigent un suivi endoscopique régulier et à long terme.
• Techniques comprenant une composante malabsorptive
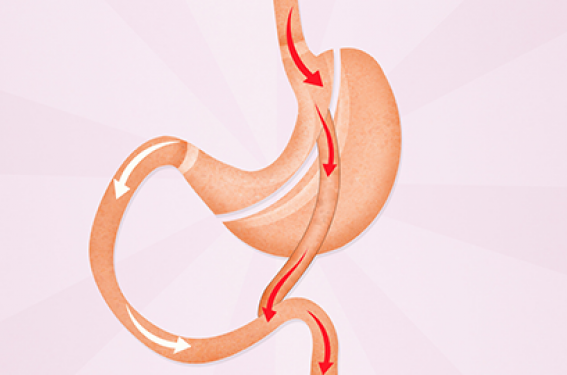
Bypass gastrique en-Y (BPGY) Le BPGY est une technique permettant de réaliser un montage restrictif et malabsorptif. Malgré le fait qu’il s’agit de la 2e intervention la plus réalisée (entre 12 000 et 15 000 par an en France), le BPGY est considéré comme l’intervention de référence en chirurgie bariatrique. La procédure comprend un premier temps consistant en la réalisation d’une poche gastrique de petite taille (figure 3). La confection de cette poche gastrique confère au montage un effet restrictif diminuant le volume des aliments ingérés. Lors du deuxième temps est confectionné un montage en Y qui lui confère un effet malabsorptif, comprenant une anse de 50 cm dite « biliaire », laquelle draine les sécrétions bilio-pancréatiques, et une anse de 150 cm dite « alimentaire » par laquelle transite le bol alimentaire. L’absorption se fait dans l’anse dite « commune » lorsque les sécrétions bilio-pancréatiques rencontrent le bol alimentaire au niveau de l’anastomose au pied de l’anse. La réalisation de cette chirurgie nécessite une courte hospitalisation et la reprise alimentaire peut s’effectuer rapidement après l’intervention. Les taux de mortalité et de morbidité sont similaires à ceux de la SG. Par ailleurs, la lithogenèse biliaire serait favorisée par l’amaigrissement rapide. La prévention de la formation de lithiase biliaire par la prescription de l’acide urso-désoxycholique pendant la période postopératoire (6 mois) est donc devenue la règle(2) après toute chirurgie bariatrique.
Dérivation biliopancréatique avec switch duodénal (DBP-SD)
La DBP-SD est actuellement peu pratiquée (< 1 % de toutes les procédures bariatriques). Cette intervention comprend, d’une part, une sleeve gastrectomie qui induit l’effet restrictif (figure 4) ; elle comprend, d’autre part, une dérivation en Y des sécrétions bilio-pancréatiques avec une anse commune très courte (100 cm) qui lui confère un effet malabsorptif très important. Ce montagepermet de limiter de manière significative la digestion et l’absorption des lipides et d’obtenir une perte de poids très importante(3). Néanmoins, elle entraîne une altération de la qualité de vie liée à des troubles digestifs majeurs : diarrhée malabsorptive, stéatorrhée, et des carences nutritionnelles importantes qui nécessitent une surveillance et une supplémentation vitaminique et minérale strictes. Les indications sont de fait très limitées et concernent des patients avec un IMC > 50 kg/m2.
Bénéfices attendus
Perte de poids
La perte de poids est habituellement exprimée soit en pourcentage de perte de poids total, soit en pourcentage de perte d’excès de poids (rapportés à un poids idéal correspondant un IMC de 25 kg/m2). Les pourcentages moyens de perte d’excès de poids à 2 ans sont de 65,7 % pour le BPGY, de 64,5 % pour la SG et de 45 % pour l’AGA(4). La perte de poids moyenne varie de 31 à 44 kg pour le BPGY et de 15,9 à 34,6 kg pour l’AGA. Au-delà de cette période, les patients connaissent habituellement une légère ascension pondérale, confirmée par des essais randomisés à long terme (5 à 7 ans) avec une perte d’excès pondéral pour le BPGY et la SG de 55 % et 47 % respectivement.
Amélioration des comorbidités
Diabète de type 2
Plusieurs essais randomisés contrôlés ont montré que la chirurgie bariatrique est plus efficace que le traitement médical tant sur l’amélioration du contrôle glycémique que sur la rémission du diabète de type 2(3). Il a été bien montré que plus le diabète est récent, et moins il est sévère en termes d’HbA1c, mieux il répond à la chirurgie bariatrique(5). L’efficacité sur le contrôle glycémique et sa durée varient selon le type d’intervention chirurgicale. Comparées à la SG, les interventions malabsorptives comme le BPGY et la DBP-SD paraissent nettement supérieures avec des taux de rémission oscillant entre 50 et 80 % à 5 ans.
Hypertension artérielle
Le critère retenu pour l’évaluation de la rémission de l’HTA était une pression artérielle (PA) inférieure à 140/90 mmHg, sans traitement(4). Les taux de rémission rapportés sont de 38,2 % après BPGY et de 17,4 % après AGA dans un essai contrôlé randomisé(6) et deux cohortes prospectives(7,8).
Dyslipidémie
Plusieurs cohortes prospectives rapportent l’évolution du profil lipidique au moins deux ans après chirurgie(9,10). Les critères d’évaluation retenus sont un cholestérol total inférieur à 200 mg/dl, un high density lipoprotein (HDL) > 40 mg/dl, un low density lipoprotein (LDL) < 160 mg/dl et des triglycérides < 200 mg/dl. Les taux de rémission étaient en moyenne de 60 % après BPGY et de 23 % après AGA.
Réduction de la mortalité
Les résultats à long terme montrent une réduction significative de l’incidence des événements cardiovasculaires mortels chez les patients opérés par rapport aux patients traités médicalement(11,12). Par ailleurs, cette réduction de la mortalité est plus prononcée pour les personnes atteintes de DT2 préexistant(13).
Autres bénéfices
D’autres comorbidités sont sensiblement améliorées par la chirurgie bariatrique : par exemple la NASH et le syndrome d’apnées du sommeil(14). Les études rapportent une amélioration significative de la qualité de vie liée(15).
EN PRATIQUE
• La chirurgie bariatrique est le traitement de référence de l’obésité sévère après échec du traitement médical bien conduit.
• Son efficacité supérieure au traitement médical est bien documentée, et permet une amélioration des différentes comorbidités liées à l’obésité.
• L’indication chirurgicale et le choix de la procédure sont discutés au cas par cas dans le cadre d’une équipe pluridisciplinaire composée de médecins-nutritionnistes, psychologues, diététiciens et chirurgiens bariatriques.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :