Publié le 05 fév 2013Lecture 9 min
Utilisation pratique des marqueurs en cardiologie
C. MEUNE, Service de cardiologie, Hôpital universitaire d’Avicenne
L’utilisation de marqueurs biologiques a connu un essor considérable au cours des 10 dernières années et ils occupent actuellement une place importante au sein de nos algorithmes diagnostiques et pronostiques. Le nombre des biomarqueurs disponibles pour le clinicien ne cesse lui aussi d’augmenter, tout comme le nombre de publications les concernant.
À quoi peut-on attribuer cet essor des biomarqueurs ?
Plusieurs raisons doivent être évoquées. Les plus pessimistes ne manqueront pas d’évoquer le « changement de la médecine et des praticiens », la perte du sens clinique et la nécessité de compenser cette lacune par de nouveaux outils. À l’opposé, la médecine devient de plus en plus rationnelle, les chiffres deviennent omniprésents (ceci est valable tant pour les concentrations de biomarqueurs que pour la valeur de p d’un test statistique…).
Si l’on veut être objectif, il faut évoquer en premier lieu l’absence de diagnostic après la seule évaluation clinique et l’amélioration des performances après intégration du dosage biologique. Cela est flagrant dans la prise en charge des patients avec douleur thoracique, mais aussi pour dyspnée aiguë : ainsi, dans l’une des premières études sur le BNP, le taux d’indécision était de 40 % après examen clinique, ECG et radiographie thoracique(1).
Ensuite, il faut reconnaître que l’utilisation de certains biomarqueurs récents permet d’améliorer le pronostic des patients.
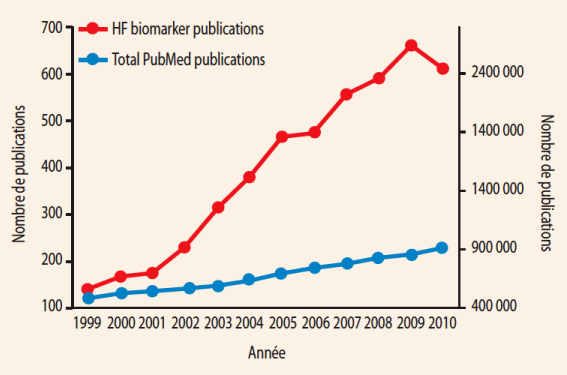
Dans l’étude IMPROVE-CHF, le dosage de NT-proBNP dans la prise en charge des patients avec dyspnée aiguë comparativement à une prise en charge conventionnelle permet de réduire les réhospitalisations et les dépenses de santé(2). Toujours dans l’insuffisance cardiaque, le suivi des patients est amélioré lorsqu’il se base sur les données de l’examen et que le clinicien cherche à diminuer la concentration de peptide natriurétique (NP)(3). Dans la prise en charge des patients avec douleur thoracique, une étude récemment publiée dans le JAMA a démontré que l’utilisation de la troponine (Tn) de haute sensibilité permettait (versus une Tn conventionnelle) de mieux diagnostiquer les patients avec IDM/souffrance myocardique, de leur proposer une prise en charge plus adaptée et de réduire la mortalité de ces patients(4) (figure 1).
Figure 1. Importance des publications concernant les biomarqueurs.
Quels marqueurs pour quelle indication ?
Il est impossible de répondre de façon catégorique à cette question. On peut néanmoins tenter de schématiser les situations cliniques.
Pour la prise en charge des patients avec douleur thoracique, le dosage de Tn est recommandé et est probablement le plus performant. L’utilisation des Tn de haute sensibilité permet d’améliorer la sensibilité, tout en conservant une très bonne spécificité si l’on prend quelques précautions dans son utilisation, à savoir la répétition du dosage et la recherche d’une variation de concentration significative. De nombreux autres marqueurs ont démontré leur pertinence chez ces patients lorsqu’ils sont réalisés conjointement avec un dosage de Tn conventionnelle, mais leur intérêt semble plus faible en association avec les Tn de haute sensibilité.
Pour la prise en charge des dyspnées, les peptides natriurétiques (NP) sont à privilégier. Stricto sensu, ces marqueurs ne sont pas des marqueurs d’insuffisance cardiaque mais des marqueurs d’augmentation des contraintes. Ils s’élèvent dans l’insuffisance cardiaque aiguë ou chronique et diminuent lors de son traitement. Là encore, d’autres marqueurs existent et ont démontré leur capacité pronostique, mais le niveau de preuve plaide en faveur de l’utilisation des NP.
On peut citer le cas particulier de la suspicion d’embolie pulmonaire où le dosage des D-dimères est à privilégier, mais à réserver aux probabilités a priori faible ou modérée.
Faut-il associer ces marqueurs entre eux, ou en recommander d’autres ? La mauvaise attitude est de « tout cocher » chez un patient en espérant avoir la réponse à toutes les questions ; il est en effet totalement improbable chez un même patient de suspecter un IDM, une embolie pulmonaire (ou une dissection aortique) et une insuffisance cardiaque aiguë. Imaginer ensuite qu’en multipliant les dosages on pourrait, selon la méthode de l’entonnoir, resserrer petit à petit le filtre pour arriver au diagnostic final est heureusement illusoire. Néanmoins, la situation n’est pas figée ; les marqueurs cités plus haut sont recommandés et doivent être privilégiés, mais d’autres marqueurs pourront/ devront être mesurés dans certaines situations cliniques.
L'utilisation des biomarqueurs impose une collaboration entre cliniciens et biologistes
La collaboration entre les cliniciens et les biologistes est essentielle. Ceci concerne le choix du biomarqueur à mesurer dans les diverses situations cliniques, la ou les valeurs seuils à considérer (elles peuvent varier selon l’indication et les caractéristiques démographiques) et permettent au clinicien de maîtriser les cas possibles de faux positifs ou faux négatifs.
Certains aspects analytiques doivent être connus des cliniciens
• La définition du 99e percentile et la notion d’imprécision doivent être connues. Le 99e percentile pour un marqueur donné correspond à la concentration en deçà de laquelle se trouve 99 % d’une population de référence dite saine. La valeur seuil à appliquer pour un biomarqueur en découle directement (par exemple pour les Tn hypersensibles).
La notion d’imprécision est également fondamentale ; elle intègre plusieurs paramètres, doit être la plus faible possible (idéalement < 10 %). Elle doit conduire le clinicien à 2 types de réflexions :
- quelle variation a-t-elle un sens (clinique) ? Pour les NP, des variations < 30 % sont non significatives, > 50 % à coup sûr cliniquement pertinentes. Pour le dosage des Tn hypersensibles, une variation relative de 30 % a été proposée et une variation absolue est peut-être plus pertinente ;
- la valeur seuil ne doit pas être considérée comme un « mur infranchissable ». Par exemple, avec le dosage de Tn-T hypersensible qui admet une valeur seuil à 14 ng/l, il ne faut pas considérer le patient comme sain à 13 ng/l et comme un très grand malade à 15 ng/l.
Il existe un continuum pour tous les biomarqueurs ; plus l’élévation est importante, plus le pronostic est sévère.
• Les conditions de mesure et les interférences potentielles doivent être connues. L’étroite relation entre insuffisance rénale et NP impose de mesurer conjointement la créatinémie avec le NP. Pour le dosage des Tn, l’hémolyse, même modeste, va interférer avec les résultats en augmentant la concentration de Tn-I et diminuant celle de Tn-T.
Le diagnostic repose sur un faisceau d'arguments
La plupart des marqueurs suscités sont spécifiques d’une souffrance myocardique mais non spécifiques d’un type de souffrance.
Par exemple, la Tn est spécifique de nécrose myocytaire mais pas d’occlusion coronaire thrombotique. Il est donc essentiel d’intégrer le dosage biologique à un raisonnement global, qui doit établir une probabilité prétest.
En effet, l’interprétation du résultat d’un biomarqueur ne peut être similaire chez un patient à faible risque ou à haut risque, comme rappelé dans un éditorial intitulé le « Reverend Bayes »(5) (figure 2).
Figure 2. Approche bayésienne à l’utilisation de la troponine TnHs pour le diagnostic d’IDM, selon la probabilité pré-test et la concentration de troponine (d’après(5)).
Il faut raisonner différemment pour le "rule in" et le "rule out"
La finalité d’un service d’urgences ou de tout praticien dans une situation d’urgences est d’écarter la maladie, de permettre la sortie du patient avec une prise de risque aussi faible que possible (risque d’événement grave < 2 % à 30 jours d’après certaines recommandations). Pour un tel objectif, il faut donc choisir le biomarqueur le plus sensible possible et l’interpréter en utilisant une valeur seuil faible (le 99e percentile).
À l’opposé, un cardiologue cherchera à affirmer l’affection : la valeur seuil sera plus élevée (exemple du BNP ou du NTproBNP) et il faut avoir une cinétique croissante entre 2 mesures (pour la Tn). Le diagnostic est alors affirmé, le patient nécessite le plus souvent une prise en charge spécialisée.
Entre ces deux cas de figure, le diagnostic est possible et d’autres investigations ou un traitement d’épreuve peuvent être nécessaires (en milieu hospitalier ou en ambulatoire).
Connaître la valeur standard est fondamental
La plupart des biomarqueurs en cardiologie étant mesurés dans de nombreuses circonstances, il est aisé de connaître la concentration « dite basale » de tel biomarqueur chez un patient donné. Le clinicien pourra s’aider de cette concentration et juger s’il existe une variation significative.
Prudence en cas d'interprétation d'un résultat en dehors du contexte
Les biomarqueurs peuvent être mesurés (et avoir un intérêt) dans de nombreuses situations cliniques autres que celle de la suspicion d’IDM ou d’insuffisance cardiaque. Dans toutes ces situations, les dosages (de Tn, de BNP/NT-proBNP) ont une valeur pronostique importante.
Néanmoins, il est fondamental de garder à l’esprit l’indication. S’il est mesuré dans d’autres circonstances, il ne faut pas a posteriori réorienter le diagnostic. Cela est particulièrement vrai chez les patients les plus sévères, en réanimation. Une élévation de Tn/BNP/NT-proBNP ne signifie pas forcément que le patient a un IDM de type 1/un œdème aigu pulmonaire et ne justifie donc pas sur la seule foi du résultat la prise en charge spécifique de ces affections.
Penser (mais pas trop) à l'insuffisance rénale
L’insuffisance rénale sévère va augmenter la concentration de la plupart des biomarqueurs utilisés en cardiologie ; les Tn mais aussi BNP/NT-proBNP. Cela est dû à une diminution de leur clairance, mais aussi une augmentation de leur synthèse en raison d’une augmentation des contraintes et/ou d’une augmentation de la prévalence et de la gravité de l’insuffisance cardiaque ou de la maladie coronaire chez les patients insuffisants rénaux.
Il faut donc connaître la fonction rénale chez les patients, adapter si besoin la valeur seuil en cas d’insuffisance rénale sévère, et ne pas considérer les biomarqueurs comme inutilisables chez ces patients avec insuffisance rénale sévère.
En pratique
Les biomarqueurs occupent une place quasi incontournable en cardiologie. Si l’on fait abstraction du suivi du patient (insuffisant cardiaque chronique), le raisonnement doit être assez stéréotypé :
- le contexte clinique du dosage est-il adapté ? (importance de la probabilité prétest) ;
- existe-t-il une augmentation significative du biomarqueur au-delà du 99e percentile ?
- existe-t-il une variation significative : redosage de la Tn à H3 par exemple, ou par rapport à une concentration dite de référence ?
- existe-t-il une cause associée d’élévation ? (insuffisance rénale, patients de réanimation…) ;
- la valeur absolue de l’élévation est-elle compatible avec le diagnostic retenu ?
- la chronologie de l’élévation est-elle en adéquation avec le tableau clinique ?
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :
Articles sur le même thème
publicité
publicité