Réadaptation
Publié le 06 juin 2006Lecture 9 min
Comment développer la réadaptation du patient vasculaire ?
C. MOUNIER-VEHIER, I. TETAR, S. PLOUVIER, S. POPIELARZ et A. THÉVENON, hôpital cardiologique de Lille

L’artériopathie oblitérante des membres inférieurs (AOMI) est une pathologie qui se manifeste de manière retardée dans l’histoire de la maladie athéromateuse. La prise en charge optimale de l’AOMI doit être multidisciplinaire et disposer de différents moyens thérapeutiques. Parmi ceux-ci, l’intérêt de l’exercice physique a été largement démontré. Cependant, les simples conseils de pratique d’exercice physique donnés aux patients s’avèrent souvent très insuffisants. À l’opposé, on a pu démontrer l’intérêt majeur des programmes de réadaptation. Ces programmes sont encore méconnus et peu diffusés en France.
L'AOMI est largement sous-estimée, en raison de la proportion importante de patients qui ne présentent aucun symptôme apparent. Sa prévalence ajustée sur l’âge est d’environ 12 % ; elle augmente avec l’âge, concernant 18 % des plus de 65 ans. Il s’agit d’une pathologie locale mais qui doit être considérée comme un marqueur d’une maladie plus générale dont le pronostic est conditionné par les complications cardiaques et cérébrovasculaires.
Les patients atteints d’AOMI ont un taux de mortalité totale 5 fois supérieur et un taux de mortalité coronarienne 6,6 fois supérieur comparativement aux patients qui n’en sont pas atteints.
Effets de la réadaptation
La réadaptation favorise l’adaptation cardiovasculaire à l’effort
Bien que l’exercice physique ne s’accompagne pas de modification significative du flux sanguin au niveau des membres inférieurs, il améliore la rhéologie, l’extraction de l’oxygène au niveau de la circulation périphérique et le métabolisme de la carnitine musculaire. L’entraînement physique diminue la consommation d’oxygène à l’effort et améliore le rendement de la marche. Il redistribue de façon préférentielle le flux sanguin vers les muscles les plus actifs et augmente l’utilisation des acides gras au niveau des muscles de la jambe, optimisant l’utilisation de l’oxygène délivré aux tissus. Il diminue aussi la réaction inflammatoire liée à l’effort et améliore la condition respiratoire.
L’impact sur la morbi-mortalité cardiovasculaire reste une inconnue
On note cependant une amélioration du contrôle des facteurs de risque cardiovasculaire avec notamment une baisse des triglycérides et une augmentation du HDL-cholestérol.
Effet sur la santé et effet psychosocial
Les patients ayant une AOMI ont une altération marquée de leur perception générale de santé, de leur capacité fonctionnelle et de leur mobilité avec des répercussions sociales et une certaine dépendance.
La réadaptation va avoir un effet psychosocial très positif en améliorant l’équilibre thymique, l’indépendance et la qualité de vie des patients, en favorisant aussi leur réinsertion socioprofessionnelle tout en limitant le handicap fonctionnel.
Les études
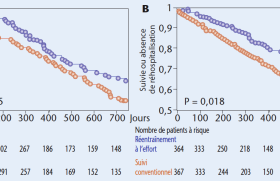
En 1995, une métaanalyse de 21 programmes de réadaptation a montré qu’un entraînement d’au moins 6 mois, en marchant quasiment jusqu’à la douleur maximale, produit un accroissement significatif de la distance parcourue sans douleur et de la distance de marche. Une étude d’Oxford, comparant la réadaptation à l’angioplastie, a montré que l’exercice est plus efficace que l’angioplastie dans l’amélioration de la distance de marche au bout d’un an de traitement. Cependant, seulement un tiers des patients du groupe réadaptation ont continué leur traitement après 70 mois et, après cette période, il n’y avait plus de différence significative entre les deux groupes. Une autre étude d’Edinburgh a montré que l’angioplastie a de meilleurs résultats au bout de 6 mois mais que cet avantage disparaît après deux années.
L’hétérogénéité des résultats s’explique par l’effectif restreint des patients inclus dans ces études. Une grande étude multicentrique randomisée comparant la réadaptation physique à l’angioplastie et à la chirurgie semble nécessaire. Selon le Consensus européen de la trans atlantic inter-society (TASC), l’activité physique est, de ce fait, toujours indiquée en première intention, seule ou en association. Le risque encouru lors de la pratique d’un entraînement physique supervisé chez des patients atteints de pathologies cardiovasculaires est faible, de l’ordre de 0,10 pour 10 000 heures d’entraînement.
Il est néanmoins fondamental de dépister au préalable une localisation coronarienne menaçante chez ces patients à haut risque d’événements cardiovasculaires.
Objectifs de la réadaptation vasculaire
La réadaptation, d’une durée minimale de 4 semaines, sera effectuée au mieux dans un centre vasculaire. La prise en charge doit être globale par une équipe pluridisciplinaire. Le travail se fait en groupe, ce qui favorise l’émulation.
La réadaptation a un double objectif :
• reconditionnement à l’effort,
• prévention secondaire des événements cardiovasculaires. Elle doit être personnalisée et favoriser le travail strict en aérobie.
Un bilan d’extension vasculaire est un prérequis indispensable. Il est ensuite conseillé au patient de poursuivre l’entraînement par une marche quotidienne de 20 min car le bénéfice de l’entraînement s’estompe à l’arrêt de celui-ci.
Trop peu de centres de réadaptation existent aujourd’hui en France pour répondre à cette demande. De plus, on a constaté une grande hétérogénéité des programmes proposés liée à l’absence de consensus dans ce domaine et à l’absence de cotation des actes dans l’AOMI par les Caisses primaires d’assurance maladie.
Élaboration d’un programme de réadaptation médico-éducatif
À la lumière de la littérature et des recommandations européennes, il est apparu comme une nécessité régionale de promouvoir un programme de réadaptation médico-éducatif adapté à l’AOMI, de démontrer sa valeur ajoutée, en s’appuyant sur les expériences acquises. L’objectif du programme Nord-Pas-de-Calais est d’initier une homogénéisation des pratiques professionnelles en validant un programme spécifique avant sa diffusion sur le plan national via les sociétés savantes. Ce programme de réadaptation vasculaire a été conçu en tenant compte des expériences de chacun : médecins rééducateurs, médecins vasculaires, cardiologues, kinésithérapeutes, professionnels en éducation à la santé, infirmières, tabacologues, diététiciennes, sophrologue, psychologue et ergothérapeutes.
Trois aspects de la prise en charge sont préconisés :
• une prise en charge vasculaire globale,
• un programme éducatif (figures 1 et 2),
• un programme de réadaptation physique et cardiorespiratoire.
Figure 1. Réadaptation du patient vasculaire : élaboration d’un programme éducatif spécifique.
Figure 2. Réadaptation du patient vasculaire : élaboration d’un programme éducatif spécifique. IDE = infirmière diplômée d’état.
Ce programme est en cours de validation sur le site pilote du CHRU de Lille. Il est réalisé sur une période de 4 semaines en hôpital de semaine, et encadré par une évaluation clinique avant et après réadaptation. Au décours du programme, le suivi est trimestriel la première année, en partenariat avec la médecine de ville et les structures éducatives. Les principales contraintes sont la nécessité d’avoir un bilan coronarien récent (< 6 mois) et l’éloignement géographique du patient. Ce programme sera diffusé courant 2006 dans plusieurs hôpitaux de la Région Nord-Pas-de-Calais avec l’aide du Réseau HTA Vasc et de l’URCAM Nord-Pas-de-Calais.
Quels patients ?
L’inclusion des patients dans le programme de réadaptation est effectuée au cours d’une consultation de préadmission, durant laquelle seront vérifiées les conditions d’aptitude au réentraînement physique.
La réadaptation s’adresse aux patients :
• ayant une AOMI aux stades II et III (classification de Leriche et Fontaine ),
• en phase de traitement médical,
• ne pouvant bénéficier d’une revascularisation,
• en postrevascularisation,
• amputés et appareillés, porteurs d’une artériopathie au niveau du membre controlatéral, sous réserve d’un appareillage adapté permettant la réalisation des exercices.
Quelles sont les contre-indications de la réadaptation ?
Il s’agira de patients présentant :
• un statut cardiaque incertain (bilan > 6 mois ou non réalisé),
• des pathologies cardiopulmonaires sévères ou instables, contre-indiquant le réentraînement à l’effort (mêmes contre-indications que celle du réentraînement coronarien),
• une ischémie critique des membres inférieurs,
• une ischémie aiguë du membre inférieur,
• une lésion athéromateuse emboligène ou une sténose préthrombotique sans collatéralité potentielle,
• des complications sévères du diabète : neuropathie, pied diabétique, rétinopathie proliférative,
• une pathologie rendant impossible la réalisation des exercices physiques (exemple : coxarthrose évoluée),
• un manque de motivation personnelle de leur part.
Les bénéfices attendus du programme de réadaptation
Ils associent :
• le recul du seuil douloureux et l’augmentation de la distance de marche ;
• l’amélioration des scores de qualité de vie ;
• l’éducation, la responsabilisation, la motivation et l’amélioration de l’observance au long cours;
• la prévention secondaire d’autres événements cardiovasculaires.
Les facteurs reconnus comme pouvant influer sur le résultat sont principalement la localisation de l’atteinte ainsi que les facteurs psychiques et cognitifs, avec au premier plan la motivation du patient.
Évaluation du bénéfice de la réadaptation
Avant, immédiatement au décours, et trimestriellement la première année, sont évalués un certain nombre de critères médicaux du résultat du programme de réadaptation associant :
• le remplissage des questionnaires de qualité de vie SF 36 et d’Edimbourg (figure 3) ;
• la réalisation d’une épreuve de marche sur tapis roulant avec mesure des index de pression systoliques (IPS) selon un protocole validé (figure 4) ;
• la réalisation d’un écho-Doppler des membres inférieurs avec mesure des IPS (figure 5) ;
• l’évaluation des facteurs de risque cardiovasculaire (glycémie à jeun, hémoglobine glyquée pour les diabétiques, bilan lipidique).
Durant toute la période de réadaptation, l’équipe de réadaptation, l’équipe vasculaire et l’équipe éducative se réunissent pour réajuster certains points du programme quand cela est nécessaire, en tenant compte des attentes et de l’évolution du patient. La confrontation des points de vue s’avère très enrichissante.
Figure 3. Questionnaire d’Edimbourg.
Figure 4. Épreuve de marche sur tapis roulant : fiche technique élaborée par le groupe soins du réseau HTA Vasc. (pour agrandir, cliquer sur l'image).
Figure 5. Technique de mesure de l’index de pression systolique : fiche technique élaborée par le groupe soins du réseau HTAVasc. (pour agrandir, cliquer sur l'image).
L’ensemble du suivi est collecté dans un classeur de réadaptation que le patient garde avec lui durant les 4 semaines. Une synthèse médicale et éducative est remise à la sortie au patient ainsi qu’aux professionnels de santé en charge du patient. Le patient bénéficie ensuite d’un suivi coordonné par le médecin traitant. Des consultations spécialisées sont effectuées dans le centre vasculaire avec écho-Doppler des membres inférieurs et épreuve de marche à 3 mois, à 6 mois, puis annuellement.
Un classeur médical de suivi est remis au patient à la fin de sa réadaptation. Dans l’espace patient du classeur, se trouvent des feuilles de route personnalisées pour la marche quotidienne avec des objectifs de consolidation des résultats et de remotivation. Le patient a, de plus, la possibilité de participer aux actions sportives des clubs « Cœur et santé » de la Fédération française de cardiologie.
Les premières réactions des patients
Les premiers patients inclus sont très satisfaits de cette prise en charge globale. Ils sont généralement très stressés et se confient beaucoup à l’équipe, racontent leur histoire. Le travail de groupe les aide à retrouver une position sociale, les structure dans un projet de vie. L’équipe médico-éducative leur donne une orientation pendant quatre semaines, qui vise à faire évoluer leur comportement. Les patients sont ensuite dirigés vers des relais extérieurs, associations spécialisées, qui peuvent leur apporter le soutien dont ils ont besoin dans les pratiques quotidiennes.
Conclusion
Promouvoir la réadaptation est un enjeu majeur de santé publique pour améliorer le statut cardiovasculaire de ces patients à haut risque mais aussi pour favoriser leur réinsertion socioprofessionnelle avec un impact médico-économique probable à terme.
De façon très paradoxale, la réadaptation dans l’AOMI est un acte peu reconnu des instances, en particulier pour le remboursement des actes médico-techniques engagés. Les actions éducatives, bien que recommandées, ne sont aujourd’hui pas remboursées par les Caisses primaires d’assurance maladie. Cette discordance entre la nécessité théorique et l’application pratique tient certainement au fait que la pathologie vasculaire a pendant de nombreuses années été le parent pauvre de la discipline cardiovasculaire.
C’est aux médecins vasculaires, en partenariat avec les cardiologues, les radiologues et les chirurgiens vasculaires qu’incombe la tache de créer des centres vasculaires pour promouvoir et uniformiser les bonnes pratiques professionnelles dans le champ du vasculaire et sensibiliser les instances sur la nécessité de faire évoluer les prises en charges, en s’appuyant, quand cela est possible, sur les structures relais médico éducatives et sur les réseaux de santé comme cela est le cas dans le Nord-Pas-de-Calais avec le réseau HTA Vasc.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :