Explorations-Imagerie
Publié le 26 oct 2010Lecture 10 min
Électrocardiogramme du sportif - Ce que l’on peut accepter
F. CARRÉ, Hôpital Pontchaillou, Rennes
L’examen du système cardiovasculaire doit occuper une place majeure dans la visite médicale de non contre-indication à la pratique sportive. D’une part, car l’exercice musculaire intense représente une contrainte majeure pour l’organisme, en particulier pour ce système. D’autre part, car la découverte d’une anomalie cardiovasculaire est la cause principale de contre-indication, au moins temporaire, à la pratique du sport en compétition. Enfin, car une étiologie cardiovasculaire est en cause dans plus de 80 % des cas de mort subite non traumatiques (au moins entre 1 000 et 1 500/an en France) survenus lors de la pratique sportive. Cet accident toujours dramatique, car touchant un individu a priori « en pleine santé », révèle en fait une cardiopathie ignorée.
Contenu cardiovasculaire de la visite de non contre-indication
En France, une visite de noncontre-indication (VNCI) est actuellement obligatoire pour la pratique d’un sport en compétition. Le contenu et le calendrier du bilan des sportifs avec un haut niveau de performance répertoriés par leur fédération est fixé légalement. Pour les autres sportifs, la périodicité de la VNCI est annuelle et son contenu est libre. Depuis septembre2009, la Société Française de Cardiologie s’est prononcée sur le contenu de la VNCI recommandée par la Société Européenne de Cardiologie. Ainsi, pour les sportifs de compétition entre 12 et 35 ans, l’utilisation de l’interrogatoire et de l’examen physique de la Société Française de Médecine du Sport (téléchargeables sur son site) et la réalisation d’un ECG de repos sont recommandés (recommandations consultables sur le site de la SFC). Cet examen qui n’a aucune utilité pour vérifier le retentissement d’un entraînement ni pour le guider devra être réalisé lors de la première visite puis tous les 3 ans jusqu’à20 ans et tous les 5 ans jusqu’à35 ans. Cette proposition repose sur l’expérience italienne mais aussi sur le fait que plusieurs études, issues de différents pays, ont montré que si au mieux 5% des pathologies cardiovasculaires potentiellement à risque pouvaient être détectées par l’examen clinique (interrogatoire + examen physique), son association avec l’ECG permettait d’en détecter 60 %. La sensibilité globale de l’ECG pour détecter des aspects anormaux est supérieure à 95 %. Sa spécificité est comprise entre 55 et65 %, sa valeur prédictive négative est de 96 % et sa valeur prédictive positive est de 7 %.
Malgré tout l’association examen clinique-ECG de repos ne permet pas de détecter toutes les pathologies à risque et les « faux négatifs » existent.
Ainsi, l’importance de l’apport de l’ECG de repos dépend de la pathologie (tableau 1). La proposition de répétition de cet examen adaptée en fonction de l’âge est motivée par la possibilité d’apparition retardée du phénotype d’une affection génétique. Au-delà de 35 ans, la maladie coronaire est la cause principale d’accident cardiaque lors de la pratique sportive. C’est alors la place de l’épreuve d’effort avec toutes les limites qu’elle présente qui est discutée.
Pourtant, un débat animé persiste entre les partisans et les opposants à la réalisation d’un ECG de repos systématique. Un des arguments souvent avancé par ses opposants est la difficulté d’interprétation de l’ECG chez le sportif.
Analyse de l’ECG de l’athlète
Quel que soit le niveau d’entraînement, l’interprétation de l’ECG de repos doit rester classique. Elle doit toujours tenir compte des données de l’interrogatoire et de l’examen physique. Elément essentiel, un athlète doit être asymptomatique et présenter un niveau de performance adapté à son niveau d’entraînement sinon il devient un patient.
Il est rapporté que l’ECG du sportif présente des particulartés dans près de 40 % des cas. En réalité les modifications électriques sont étroitement liées au niveau d’entraînement (tableau 2). Ainsi, chez le pratiquant habituel qui s’entraîne entre 2 et 4 heures par semaine, l’ECG doit être normal.
Certaines particularités facultatives (l’ECG est strictement normal dans 50 % des cas) peuvent s’observer au-delà de 6 à 8 heures d’entraînement hebdomadaires intenses. Elles sont résumées dans le tableau 3. Comparées à l’ECG du sédentaire, l’amplitude maximale de l’onde T et la durée du complexe QRS sont légèrement augmentées et associées à une rotation vers la gauche de l’axe frontal de QRS. L’importance de ces modifications varie avec le niveau d’entraînement.
Les particularités les plus nettes s’observent chez les cyclistes sur route, les skieurs de fond, les marathoniens et les spécialistes d’ultra endurance. À l’inverse, elles sont exceptionnelles dans des disciplines comme l’équitation, le tir, le ski alpin, la voile, le judo. À niveau d’entraînement égal, les particularités ECG sont deux fois moins fréquentes chez les femmes (ECG normal dans 75 à 80 % des cas).
Le rythme cardiaque de l’athlète
La bradycardie du sportif
La bradycardie sinusale est fréquente (50-85 % < 60 bpm) mais reste le plus souvent modérée. Elle est inférieure à 50 bpm chez 8 à 10 % et à 40 bpm chez seulement 2 % des sportifs endurants.
Elle est mal corrélée à la performance. Cependant, l’absence totale de baisse de la fréquence cardiaque chez un endurant doit faire évoquer une mauvaise tolérance à l’entraînement ou une mauvaise conduite de celui-ci.
Les rythmes ectopiques
Outre une arythmie respiratoire importante très fréquente, des rythmes du sinus coronaire, wandering pacemaker, jonctionnel, idioventriculaire accéléré s’observent chez 10 à 15 % des sportifs endurants. Ils disparaissent rapidement lors de l’exercice, ce qui témoigne de leur bénignité.
Les arythmies supraventriculaires
La prévalence des extra systoles isolées et asymptomatiques est superposable à celle observée chez des sédentaires. Lorsqu’elles disparaissent à l’effort, elles sont considérées comme bénignes. L’observation de troubles du rythme plus complexes, tachycardies, fibrillation ou flutteratriaux impose un bilan spécialisé. Chez les vétérans endurants, la fréquence des fibrillations atriales souvent paroxystiques et de type vagales, bien que restant globalement rare, est plus courante, que chez le sédentaire.
Les arythmies ventriculaires
Leur prévalence chez le sportif n’est pas significativement augmentée par rapport aux sédentaires. Leur découverte chez un athlète nécessite un bilan cardiologique complémentaire et un suivi régulier en cas de cœur « sain ». Les diagnostics de surentraînement ou de prise de produits interdits parfois évoqués devant la découverte d’arythmie sur « coeur sain » restent des diagnostics d’élimination.
La conduction chez l’athlète
La conduction intra-ventriculaire
Les blocs de branche droit incomplets sont très fréquents (20 à 55 %) et ne s’aggravent pas à l’effort. Les blocs de branche, droit ou gauche, complets et les hémiblocs ne font pas partie des particularités du coeur d’athlète. Leur découverte impose donc un bilan cardiovasculaire complémentaire.
La conduction atrioventriculaire
Plus fréquents que chez le sédentaire, les blocs atrioventriculaires doivent se limiter au premier (15 à 30 %) et au deuxième degré avec période de Luciani-Wenckebach (2 à 10 %). Il est ainsi proposé d’allonger la norme de durée de PR à 220 ms chez l’endurant. Ces particularités assez mal corrélées à la fréquence cardiaque doivent être asymptomatiques et disparaître rapidement à l’effort. Les blocs atrioventriculaires de haut degré, symptomatiques ou non, ne font pas partie du coeur d’athlète et doivent être explorés. La prévalence des aspects de Wolff-Parkinson-White n’est pas plus élevée chez les sportifs que chez les sédentaires (0,15-1 %). Il est recommandé de les explorer chez un sujet désireux de pratiquer un sport en compétition.
Les « hypertrophies » Electriques chez l’athlète
Des ondes P amples souvent bifides, à type d‘hypertrophie atriale droite, sont classiques chez les endurants et en particulier les vétérans. L’aspect d’hypertrophie atriale gauche est plus rare et peut imposer un échocardiogramme. Une hypertrophie ventriculaire droite est décrite chez plus de 20 % des athlètes. La prévalence de l’hypertrophie ventriculaire gauche (HVG), définie par l’indice de Sokolow, qui est de 5 % chez les sédentaires peut se voir chez 85 % des sportifs !
Les critères d’hypertrophie doivent donc être durcis chez les athlètes.
Outre un Sokolow > 50 mm, ou une onde R en standard > 20 mm ou une onde R ou S > 35 mm, l’utilisation d’autres critères d’HVG peuvent être utilisés.
Chez un athlète asymptomatique, l’observation d’une HVG isolée c’est-à-dire sans déviation axiale de QRS, ni hypertrophie atriale, ni trouble de repolarisation ne nécessite pas de bilan ni de suivi cardiologique particulier.
La repolarisation chez l’athlète
Les modifications de la repolarisation chez le sportif ont été longtemps banalisées. Si les données actuelles confirment que l’aspect de la repolarisation, et en particulier l’amplitude de l’onde T en précordiales, peut évoluer au cours de la saison sportive chez un athlète, il n’a pas été démontré de relation avec la performance.
En fait, ce sont les troubles de repolarisation qui posent le plus de problème d’interprétation, de diagnostic étiologique et donc de non contre indication au sport. Leur analyse doit donc être particulièrement rigoureuse.
Les particularités mineures sont caractérisées par les sus décalages du segment ST suivis d’ondes T de morphologies variées, très amples, pointues, arrondies, aplaties, bifides, mais toujours positives. Les aspects marqués de repolarisation précoce (30-50 %) et les ondes U prononcées (20 %) sont aussi fréquents.
Le syndrome de repolarisation précoce est caractérisé par un sus décalage marqué du point J avec ou sans surélévation du segment ST associé en dérivations inférieures et/ou précordiales latérales. Il peut parfois poser des problèmes diagnostiques. D’une part, avec le syndrome de Brugada, les deux critères qui semblent les plus discriminants (VPN = 80 % et VPP = 100 %) en faveur d’un Brugada sont un QRS élargi > 0,11 secondes et un sus décalage de ST > 2 mm. D’autre part, avec certaines formes précoces de repolarisation qui pourraient ne pas toujours être bénignes et être associées à une instabilité électrophysiologique avec risque d’arythmies ventriculaires sévères. Dans ce cas, le point J est mal dissociable du QRS et on observe un aspect empâté de la fin du QRS. Ces aspects ne sont pas rares chez les athlètes (15-20 %) et sont plus fréquents dans la population noire. Dans l’état actuel de nos connaissances, les sportifs asymptomatiques présentant ce type de repolarisation précoce peuvent continuer à pratiquer tous les sports. Un échocardiogramme de repos peut être réalisé, car ces aspects électriques peuvent être associés à une hypertrophie pariétale non obstructive avec trabéculations marquées ethyperkinétisme. En cas d’accident syncopal ou d’équivalent mineur pre ou post effort, l’observation de ce type d’ECG impose un bilan rythmologique. La « banalité » des inversions de l’onde T chez l’athlète, en particulier dans les précordiales droites, doit être révisée. L’observation d’ondes T franchement négatives (≥2 mm) dans au moins deux dérivations consécutives en dehors de D3, aVR et V1 ne s’observe que chez 3 à 4 % des athlètes. Des ondes T négatives au-delà de V1 ne s’observent que chez 4 % des enfants sédentaires de moins de 14 ans (jusqu’à V3 avant 11 ans et V2 entre 11 et 14 ans). Cette prévalence rare, n’est pas augmentée chez le jeune athlète. Chez l’athlète adulte, les ondes T au-delà de V4 (1 %) et les sous-décalages du segment ST (0,2 à 0,5 %) sont exceptionnels et pas plus fréquents que chez le sédentaire.
Ces inversions de l’onde T et le sous décalage du segment ST restent donc des marqueurs sensibles d’une pathologie cardiaque et nécessitent toujours un bilan cardiologique comprenant au moins un échocardiogramme transthoracique de repos et une épreuve d’effort réellement maximale. Leur normalisation à l’effort associée à l’absence d’arythmie est classiquement rassurante. Elle n’est cependant pas synonyme de bénignité et en particulier elle n’élimine pas formellement une cardiomyopathie hypertrophique. Dans ce cadre, l’échocardiographie peut être prise en défaut et en cas d’hypertrophie pariétale modérée son interprétation peut être difficile. L’IRM avec recherche de foyers arythmogènes doit être réalisée au moindre doute. La « normalité» de ces examens chez un athlète asymptomatique autorise la poursuite de la pratique sportive au même niveau mais n’élimine pas formellement une pathologie latente d’où la nécessité d’une surveillance cardiologique annuelle prolongée.
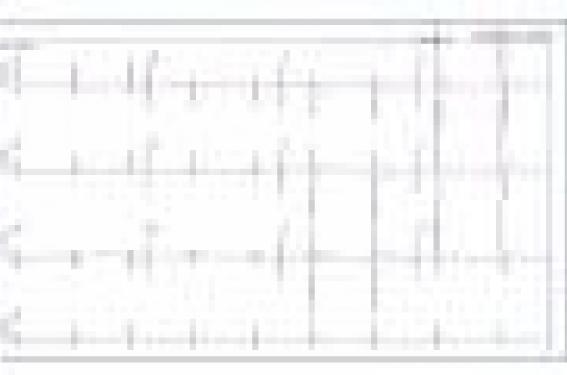
L’attitude recommandée en cas d’observation d’ondes T diphasiques (figure 1) est différente. Plus fréquentes chez les athlètes africains (15-20 %), elles constituent une forme de repolarisation précoce. Un bilan comprenant un échocardiogramme et une épreuve d’effort est justifié, leur normalité autorise la poursuite du sport sans obligation de répéter ce bilan cardiologique.
La durée corrigée de l’intervalle QT peut être modérément allongée chez le sportif. Les limites supérieures de durée de QT, corrigées par la formule de Bazett (QTcb) proposées par la conférence de Bethesda en 2005 de 470 ms et 480 ms respectivement pour les hommes et les femmes, paraissent mieux adaptées à cette population. Il faut aussi se rappeler que la correction par la formule de Bazett sous-estime la durée de QT chez les grands bradycardes (≤50 bpm).
Figure 1. ECG chez un footballeur asymptomatique avec un bilan cardiologique normal.
En pratique
Sur le plan cardiovasculaire la visite de non contre indication à la pratique du sport en compétition repose sur l’analyse de ses trois composantes, interrogatoire, examen clinique et ECG de repos (tableau 4).
Chez le pratiquant de haut niveau d‘entraînement, l’ECG est le plus souvent normal. Des « anomalies » au sens propre du terme mais qui ne sont pas les témoins d’une pathologie ni d’un risque d’accident cardiovasculaire sont parfois observées.
Exceptionnellement, des anomalies majeures sont enregistrées. Il faut alors savoir ne pas les rattacher abusivement à la pratique sportive mais réaliser tous les examens complémentaires nécessaires. En effet, le doute sur l’intégrité cardiovasculaire n’est pas acceptable vu le risque létal potentiel associé en cas de pratique sportive intense.
Tableau 4. Attitude proposée vis-à-vis de la pratique du sport en compétition en fonction des résultats du bilan cardiovasculaire de la visite de non contre-indication recommandé chez le sujet âgé de 12 à 35 ans. Les ECG de type 1 et 2 sont décrits dans le tableau 3.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :