Publié le 11 oct 2005Lecture 5 min
Glaucome et pression artérielle
L. CABANES, hôpital Cochin, Paris
Le glaucome primitif à angle ouvert est une neuropathie optique chronique secondaire à la destruction progressive du nerf optique.
La maladie se définit par une excavation de la tête du nerf optique (papille) au fond d’œil et une altération caractéristique du champ visuel.
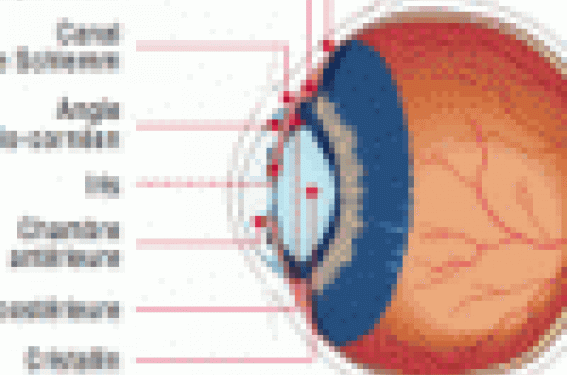
L'hypertonie oculaire, premier facteur de risque de glaucome, est liée à une gêne au drainage de l’humeur aqueuse de la chambre antérieure de l’œil dans l’angle irido-cornéen. Le patient reste très longtemps asymptomatique et le dépistage de l’hypertension oculaire se fait par la mesure de la pression intraoculaire (PIO) systématique à chaque consultation ophtalmologique. En l’absence de diagnostic, l’hypertension oculaire va, par un mécanisme purement mécanique, détériorer les fibres du nerf optique, entraîner une altération du champ visuel et, au stade ultime, une cécité.
Physiopathologie du glaucome
L’hypertonie oculaire est le principal facteur de risque de glaucome, mais, à côté du rôle primordial de l’hypertonie dans le développement de la neuropathie optique, d’autres facteurs principalement dégénératifs vasculaires peuvent intervenir.
On a, en effet, pu constater qu’il n’existe pas de corrélation très précise entre l’importance de la PIO et l’altération du champ visuel. Les anomalies du champ visuel peuvent en fait s’aggraver chez certains patients malgré le bon contrôle tensionnel. Un authentique glaucome peut aussi apparaître et évoluer en l’absence même d’hypertonie optique : on parle alors de glaucome à pression basse et la compréhension de ce type de glaucome fait appel à des facteurs essentiellement vasculaires.
L’hypertension artérielle est associée à une prévalence accrue de l’hypertonie intraoculaire. Une augmentation de 10 mmHg de pression artérielle entraîne de façon physiologique une augmentation de 1 à 2 mmHg de pression intraoculaire, ce qui explique l’association entre l’HTA et l’hypertonie intraoculaire dont font état les études épidémiologiques.
Les vaisseaux assurant l’irrigation de la tête du nerf optique : (cercle de Zinn-Haller, artères ciliaires courtes postérieures) vont présenter, de plus, des lésions tout à fait non spécifiques mais bien documentées dans l’HTA, à savoir un remodelage concentrique, une raréfaction du réseau artériolaire et une dysfonction endothéliale entraînant donc une ischémie du tissu perfusé, en l’occurrence, de la tête du nerf optique.
Plus encore que l’HTA, l’hypotension (tout particulièrement une diastolique très abaissée) est un facteur de risque majeur du glaucome à pression élevée et surtout à pression normale.
La pression de perfusion du nerf optique, autrement dit le dénivelé de pression entre la pression artérielle diastolique et la pression intraoculaire peut, en cas d’hypotension, s’abaisser parfois de façon considérable et compromettre la vascularisation papillaire. Les fluctuations de la PIO sont de surcroît bien documentées en cas de glaucome avec survenue de pics hypertensifs intraoculaires parfois de grande amplitude et, surtout, beaucoup plus fréquemment observés chez les patients dont le glaucome est évolutif. On comprend alors aisément les effets délétères pour la fibre optique d’épisodes concomitants d’hypotension artérielle et de pics de PIO, compromettant son irrigation et aggravant les lésions du champ visuel.
Des phénomènes vasospastiques des artérioles nourricières du nerf optique interviennent également dans l’évolution de la neuropathie glaucomateuse, et tout particulièrement dans le glaucome à pression normale.
En résumé, si l’hypertension artérielle représente à long terme un facteur de risque de glaucome, les poussées évolutives de la maladie oculaire peuvent être déclenchées par une chute intempestive de la pression artérielle, notamment diastolique.
Figure. Angle irido-cornéen normal. Circulation de l’humeur aqueuse.
Conséquences thérapeutiques
Les conséquences thérapeutiques de ces quelques notions physiopathologiques sont multiples.
Les neurologues nous ont sensibilisés au fait que si l’HTA est le principal facteur de risque d’accident vasculaire cérébral, il n’en demeure pas moins que, dans quelques situations cliniques particulières, il est préférable de respecter un certain degré d’hypertension artérielle, notamment en phase aiguë d’accident ischémique, pour ne pas compromettre d’avantage la perfusion du parenchyme cérébral à risque.
Les obstétriciens nous ont également convaincus qu’il faut manier avec prudence et doigté notre puissante artillerie d’antihypertenseurs dans l’HTA gravidique afin de trouver un équilibre acceptable entre la nécessité d’abaisser les chiffres tensionnels maternels (pour mettre la patiente à l’abri des complications de l’hypertension) sans compromettre pour autant la perfusion placentaire dont dépend la bonne croissance fœtale (toute thérapeutique antihypertensive abusive étant délétère pour le fœtus).
Pourquoi donc limiter nos échanges épistolaires avec les ophtalmologues au maniement des collyres bêtabloqueurs (de moins en moins utilisés, soulignons-le) ? Pourquoi n’existe-t-il pas de réelle concertation concernant l’optimisation du traitement antihypertenseur des patients suivis pour un glaucome ?
Comme nous avons individualisé l’hypertendu diabétique, l’hypertendu insuffisant rénal, coronarien, etc., il nous faut maintenant inclure dans nos schémas thérapeutiques, l’hypertendu glaucomateux.
Les règles de bonne gestion du traitement de toute hypertension artérielle sont plus que jamais de mise :
• ne jamais faire chuter de façon trop rapide des chiffres tensionnels ;
• ne pas exiger dans la plupart des cas une réduction trop drastique des chiffres tensionnels…
Chez les patients hypertendus suivis pour un glaucome, la recherche d’une hypotension orthostatique devrait être systématique à chaque consultation. Il serait également souhaitable « d’élargir » les indications des Holters tensionnels afin de bien s’assurer de l’absence de chutes tensionnelles excessives nocturnes, ou dips, chez ces patients et, surtout, chez ceux dont les anomalies du champ visuel s’aggravent malgré le bon contrôle de la PIO, sans oublier bien sûr les « glaucomateux » à pression normale.
Concernant le choix de l’antihypertenseur, tout comme nous privilégions les IEC chez les diabétiques et les bêtabloqueurs chez les coronariens pour ne citer que deux exemples, il serait logique de préférer les substances à longue demi-vie chez les « glaucomateux » évolutifs, afin de ne pas exposer ces patients aux pics de concentration plasmatique des molécules et donc au risque d’hypotension. Les anticalciques devraient être plus largement diffusés en raison de leur potentiel vasodilatateur et des phénomènes vasospastiques non exceptionnels dans le glaucome et les bêtabloqueurs évités comme antihypertenseurs de première intention, tout du moins chez le non-coronarien pour les mêmes raisons.
Il nous faut enfin garder à l’esprit que toute situation hémodynamique instable aggrave les anomalies campimétriques. Il ne faudra pas hésiter, par exemple, chez ces patients à réduire sans tarder un trouble du rythme rapide, sans en attendre la mauvaise tolérance hémodynamique et, de façon plus globale, à restaurer et maintenir une hémodynamique correcte en toute circonstance.
En pratique
Une bonne concertation cardio-ophtalmologique est indispensable chez l’hypertendu glaucomateux.
L’HTA doit être traitée avec détermination mais précaution afin d’éviter les variations hémodynamiques brutales et notamment les chutes de la pression diastolique.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :
Articles sur le même thème
publicité
publicité