Échocardiographie
Publié le 13 juin 2006Lecture 11 min
Les points-clés de l'évaluation de l'insuffisance mitrale en échographie
Ch. TRIBOUILLOY, CH d’Amiens

L’insuffisance mitrale (IM) est l’une des valvulopathies les plus fréquentes.
La sévérité de l’IM est un facteur pronostique majeur, que l’IM soit organique ou liée à une dysfonction ventriculaire gauche. C’est donc un élément-clé dans la discussion d’une indication chirurgicale. L’échocardiographie est actuellement la méthode de choix pour cette quantification qui repose sur des paramètres quantitatifs et semi-quantitatifs. L’étude de la zone convergence a constitué dans ce domaine un progrès remarquable. La confrontation des différents paramètres conduit à une évaluation fiable de la sévérité de la valvulopathie.
À l’occasion des XXXVIIIe journées internationales de cardiologie organisées par Y. Grosgogeat, M. Slama et D. Thomas, Ch. Tribouilloy a fait le point sur l’apport décisif de l’échographie dans l’évaluation de l’insuffisance mitrale.
Étude bi-dimensionnelle de la valve mitrale
L’étude bidimensionnelle de l’appareil valvulaire mitral peut orienter d’emblée vers une IM sévère, par exemple en présence d’un franc prolapsus d’un feuillet avec éversion du bord libre et capotage valvulaire dans l’oreillette gauche (figure 1) ou d’un large hiatus systolique au niveau de la zone de coaptation des deux feuillets.
Figure 1. Franc prolapsus de la valve mitrale postérieure par rupture de cordage à l’origine d’une IM sévère. Éversion du bord libre du feuillet valvulaire dans l’oreillette gauche.
Méthode de la zone de convergence
La quantification est centrée sur l’analyse de la zone de convergence (ZC) ou PISA (proximal isovelocity surface area). Cette ZC des courants sanguins est localisée juste en amont du passage du flux dans l’orifice fuyant mitral (versant ventriculaire). Cette méthode fiable et d’utilisation rapide nécessite un apprentissage relativement court et demeure valide en présence d’une arythmie complète par fibrillation auriculaire (ACFA) et d’une sténose associée. Elle conduit à la détermination de la surface de l’orifice régurgitant (SOR) et du volume régurgité (VR).
En pratique, on travaille en ETT en coupe apicale (figure 2), parfois en coupe parasternale gauche. On utilise systématiquement le zoom et l’on réduit le plus possible la largeur du secteur couleur et sa profondeur. Pour visualiser correctement une hémisphère de la ZC en Doppler couleur, il est indispensable, en coupe apicale, de déplacer la ligne de base de la limite de Nyquist (vitesse d’aliasing) vers le bas. On sélectionne une vitesse d’aliasing (Va) entre 20 et 40 cm/s. Moins l’IM est sévère, plus il est nécessaire de déplacer la ligne de base vers le bas pour « agrandir » la ZC. Les calculs nécessitent les mesures du rayon r de la ZC en cm (moyenne de 5 mesures au minimum), puis de la vitesse maximale (Vmax en cm/s) et de l’ITV (cm) du flux d’IM capté en Doppler continu. r est le rayon de l’hémisphère de la ZC mesuré habituellement en mésosystole sur l’image Doppler couleur (distance séparant l’orifice régurgitant et le premier aliasing). On calcule (figure 2) :
• le débit instantané régurgité : Qr (ml) = 2 p r2 x Va. Va, exprimée en cm/s, correspond à la vitesse d’aliasing fournie par l’appareil et visible sur l’écran (Va = vitesse des hématies sur l’hémisphère) ;
• la SOR (cm2) = Qr/Vmax IM ;
• le VR (ml) = SOR x ITV IM.
Figure 2. Coupe apicale 4 cavités : calcul de la SOR et du VR par la méthode de la zone de convergence. Débit régurgité : 6,28 x 0,952 x 38 = 215 ml/s. SOR = débit régurgité/Vmax IM = 215/598 = 036 cm2. Volume régurgité = SOR x ITV IM = 0,36 x 180 = 65 ml. Si l’on applique les formules simplifiées (SOR = r2/2 et VR = débit régurgité/3,25), on obtient SOR = 0,45 cm2 et VR = 66 ml.
Deux méthodes simplifiées trouvent leur intérêt lorsque le jet d'IM est impossible à enregistrer dans son intégrité en Doppler continu. Si l’on suppose la vitesse maximale de l’IM égale à 5 m/s et si l’on sélectionne une Va proche de 40 cm/s, la SOR peut être estimée par la formule suivante : SOR = r2/2. Cette formule simple peut être source d’erreurs importantes, en particulier en cas de bas débit (IM de vitesse relativement basse). Le VR peut être estimé en divisant le débit instantané régurgité par 3,25 : VR = Qr/3,25.
On peut appliquer la méthode en échographie transœsophagienne. On déplace alors vers le haut la ligne de base de la limite de Nyquist car le jet d’IM se dirige vers le capteur alors qu’il s’en éloigne par voie apicale transthoracique.
- Dans l’IM organique, une SOR > 0,30 cm2 et un VR > 45 ml correspondent à une IM grade III angiographique, une SOR > 0,40 cm2 et un VR > 60 ml à un grade IV (tableau).
- Dans l’IM « fonctionnelle » ischémique, une SOR > 20 mm2 et/ou un VR > 30 ml, ainsi qu’une augmentation de SOR de plus 13 mm2 à l’effort, sont associés à une surmortalité cardiaque.
Il existe parfois des variations importantes de r au cours de la systole, qui correspondent à de véritables modifications au cours du cycle du débit régurgité (figure 3). C’est surtout le cas de certains prolapsus où l’intensité du souffle se majore en télésystole et où des surestimations importantes de la SOR sont rapportées quand r est mesuré en télésystole. En pratique, le mode TM couleur est utile pour dépister les cas de variations importantes de r, et surtout les fuites strictement télésystoliques, dont on surestime la sévérité si on les considère holosystoliques. Ces dernières sont généralement modérées à moyennes en raison de leur durée moindre : la SOR peut être parfois importante alors que le VR demeure modéré à condition que l’on planimètre correctement le flux d’IM qui est de courte durée (figure 4). La géométrie de l’orifice valvulaire peut conduire à une déformation de la ZC qui devient plus grande qu’une hémisphère. Dans ce cas, l’application de la formule de l’hémisphère conduit à une sous-estimation de l’IM. Inversement, des contraintes engendrées par le mur ventriculaire comme dans certaines IM par prolapsus du feuillet postérieur, peuvent réduire la ZC (hémisphère tronquée) et conduire à une surestimation. Le choix d'une vitesse d'aliasing plus élevée permet parfois de faire disparaître ce confinement de la ZC.
Figure 3. À gauche : enregistrement par voie apicale de la zone de convergence en mode M couleur en présence d’un prolapsus de la valve mitrale postérieure. Le rayon r de la zone de convergence se majore en mésotélésystole. À droite : schématisation des variations de la surface de l’orifice régurgitant en fonction du temps qui augmente en mésotélésystole. Le volume régurgité évolue dans le même sens.
Figure 4. Fuite mitrale télésystolique enregistrée en Doppler continu (à gauche). Visualisation à droite de la zone de convergence en coupe apicale. SOR = 42 mm2 et VR = 27 ml. Cette fuite est modérée.
Doppler quantitatif
Le Doppler quantitatif, basé sur l’évaluation des débits, permet de mesurer le VR en soustrayant le volume d’éjection systémique (VES), calculé au niveau de l’orifice aortique (en l’absence d’insuffisance aortique significative), du volume transmitral antérograde (VTM) : VR = VTM-VES. La fraction de régurgitation est calculée par le VR/VTM (figure 5).
De nombreuses méthodes de mesure du volume transmitral sont proposées dans la littérature. Il se mesure le plus souvent à l’anneau : le flux mitral est enregistré en positionnant l’échantillon Doppler pulsé au niveau du plan de l’anneau. La surface (S) de l’anneau est calculée à partir du diamètre (D), mesuré en protodiastole en apical 4 cavités par la formule suivante : 2š(D/2)2.
Figure 5. Insuffisance mitrale sévère : exemple de calcul du volume régurgité et de la fraction de régurgitation à partir de la détermination du débit mitral à l’anneau et du débit aortique (à gauche, diamètre de l’anneau aortique à 2,3 cm, ITV aortique à 17 cm, volume d’éjection aortique calculé à 71 ml ; à droite, diamètre de l’anneau mitral à 4,3 cm, ITV mitrale à 15 cm, volume transmitral (VTM) calculé à 218 ml). Le volume régurgité par battement est estimé 147 ml et la fraction de régurgitation à 67 %.
Le VTM est ensuite obtenu en multipliant l’ITV par la surface. Un VR > 55-60 ml de même qu’une FR > 50 % traduisent un IM sévère. La SOR peut ensuite être calculée en divisant VR par l’ITV de l’IM enregistrée en Doppler continu : SOR = VR/ITV IM.
Cette méthode est fiable en l’absence de sténose mitrale ou d’insuffisance aortique associée et quand les intervalles RR sont stables. Elle est de réalisation relativement difficile, demande une courbe d’apprentissage et demeure finalement peu utilisée malgré son intérêt.
ITVmitrale / ITVaortique
Devant les difficultés rencontrées pour utiliser le Doppler quantitatif, le calcul du simple rapport ITV mitrale/ITVaortique en Doppler pulsé a été proposé. Lorsqu’il existe une insuffisance mitrale isolée, le débit mitral devient supérieur au débit aortique et cette augmentation se traduit par une majoration de ce rapport. On mesure l’ITV mitrale en Doppler pulsé en incidence apicale à l’extrémité des feuillets (figure 6).
Figure 6. Insuffisance mitrale pure sévère. L’ITV mitrale est calculée à 31 cm, l’ITV aortique à 18 cm. Le rapport des ITV est à 1,7.
En pratique, un rapport > 1,4 plaide pour une IM sévère alors que l’IM est habituellement modérée quand il est < 1,2. Cet indice a l’avantage d’être simple à recueillir, mais il n’a qu’une valeur d’orientation et doit être interprété avec prudence quand il est compris entre 1,2 et 1,4. Il est réservé aux patients n’ayant pas d’insuffisance aortique, de sténose mitrale et dont l’intervalle RR est assez fixe.
Cartographie Doppler couleur du jet dans l’oreillette gauche
La surface maximale du jet dans l’oreillette gauche (OG) en Doppler couleur ou le rapport surface du jet/surface de l’OG est souvent utilisé pour quantifier l’IM. Cependant, ce paramètre est un mauvais critère.
En effet, l’importance du jet couleur n’est pas influencé uniquement par le volume régurgité, mais aussi par de nombreux autres facteurs : le gradient VG-OG, la compliance de l’OG, les contraintes pariétales, la direction du jet, les réglages de l’appareil, etc. Cette approche est toutefois utile en début d’examen pour éliminer une fuite significative (surface < 3 cm2) et aider à préciser le mécanisme de l’IM par l’étude de la direction du jet.
Vena contracta
La vena contracta, étudiée en Doppler couleur, se définit comme la partie la plus étroite du jet couleur, à la jonction entre la zone de convergence et le jet régurgité, immédiatement en aval de l’orifice régurgitant. Les dimensions proximales du jet régurgité reflètent la sévérité de la fuite. On choisit une incidence où le faisceau ultrasonore est perpendiculaire à l’origine du jet régurgitant pour utiliser la résolution axiale de la machine et réduire le risque de surestimation et ainsi éviter de faire appel à la résolution latérale. On utilise le secteur couleur le plus étroit pour obtenir une cadence image élevée et améliorer la résolution latérale et le zoom. On effectue plusieurs mesures de diamètre, dont on retient la moyenne. La planimétrie de la surface de la vena contracta en coupe parasternale petit axe, théoriquement plus logique que la mesure d’un simple diamètre, n’est malheureusement pas reproductible.
La mesure du diamètre de la vena contracta sur les appareils de dernière génération est souvent réalisable par ETT chez les patients échogènes. Elle est effectuée préférentiellement en incidence parasternale grand axe (figure 7) et parfois en incidence apicale selon la direction du jet. Il est préférable en ETO d’utiliser une coupe grand axe vers 120-130° (figure 8). Un diamètre > 6 mm plaide pour une IM sévère dont le VR est > 60 ml et la FR > 50 %. Inférieur à 5 mm, l’IM est minime à modérée.
Figure 7. Mesure du diamètre de la vena contracta en coupe parasternale gauche grand axe par voie transthoracique.
Figure 8. Mesure du diamètre de la vena contracta en ETO à 123 degrés.
Étude des veines pulmonaires
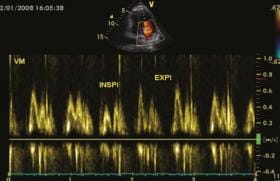
L’échocardiographie transthoracique permet d’enregistrer en Doppler pulsé le flux veineux pulmonaire supérieur droit en incidence apicale 4 cavités (figure 9). Chez les patients porteurs d'une IM significative, la composante systolique du flux veineux pulmonaire diminue et s'inverse quand l’IM devient sévère. Une abrasion de cette composante sans inversion ne permet pas de conclure à une IM sévère car elle manque de spécificité. Elle peut être présente en l'absence d'IM dans des pathologies entraînant une élévation des pressions de l'OG, telles une dysfonction VG sévère, une sténose mitrale, ou une ACFA. Finalement, seule l'inversion mésotélésystolique ou holosystolique du flux veineux pulmonaire permet de conclure à une IM sévère (figures 9 et 10). Néanmoins, par voie transthoracique, la sensibilité de cette « inversion » est médiocre (environ 60 %) alors que la spécificité est excellente (> 90 %). Ce manque de sensibilité de l’ETT, qui ne permet pas d’éliminer une IM sévère en l’absence d’inversion, s’explique par l’enregistrement de la seule veine pulmonaire supérieure droite alors que l’inversion se localise fréquemment dans une autre veine, particulièrement en présence d’un jet excentré. L’ETO (figure 10) permet d’analyser le flux dans les quatre veines pulmonaires et améliore considérablement la sensibilité qui devient > 90 % sans perte de spécificité.
Figure 9. Enregistrement du flux veineux pulmonaire supérieur droit à partir d’une coupe apicale par voie transthoracique chez un patient porteur d’une IM sévère (à gauche). On note une inversion de la composante systolique en Doppler pulsé (à droite).
Figure 10. Fuite mitrale sévère à l’origine d’une inversion du flux veineux pulmonaire en ETO.
Retentissement de l’IM sur le VG, l’OG et la PAP
Une fois la sévérité de l’IM établie, il est fondamental d’en évaluer le retentissement sur le VG, l’OG, les cavités droites et les pressions artérielles pulmonaires (PAP). Il est donc important de mesurer et de suivre l’évolution des diamètres et des volumes du VG et de l’OG, de la fraction d’éjection VG et des pressions pulmonaires.
Arguments Doppler en faveur d’une IM sévère
• Diamètre du jet à l'origine au niveau de la vena contracta > 6 mm*
• Surface de l'orifice régurgitant > 35-40 mm2, volume régurgité > 55-60 ml et fraction de régurgitation > 50 % par la zone de convergence* ou le Doppler quantitatif.
• ITV mitrale/ITV aortique > 1,4
• Inversion holo- ou mésotélésystolique du flux veineux pulmonaire*
• Hypertension artérielle pulmonaire
* paramètres que l’on peut recueillir aussi en ETO.
En pratique
L’échocardiographie joue un rôle primordial dans l’évaluation de l’IM tant pour décrire le mécanisme de la fuite, que la quantifier, préciser si nécessaire les possibilités de chirurgie conservatrice, et apprécier son retentissement sur les cavités cardiaques et les pressions pulmonaires. Différentes modalités existent pour préciser la sévérité de l’IM avec chacune leurs avantages et leurs limites.
En pratique, on commence par l’étude en deux dimensions de la valve qui peut orienter vers une IM sévère en présence par exemple d’un franc prolapsus. Puis une appréciation soigneuse du jet couleur dans l’oreillette gauche permet d’identifier une IM minime (S < 2,5 cm2) qui ne nécessite pas a priori de quantification plus approfondie. Si une IM significative est suspectée, on utilise une méthode quantitative, l’analyse de la zone de convergence étant la méthode privilégiée. Les résultats sont ensuite confrontés aux paramètres semi-quantitatifs . Puis on précise les répercussions sur le VG, l’OG et la PAP. La confrontation et la concordance des différents paramètres conduisent à une évaluation fiable de la sévérité de l’IM dans plus de 90 % des cas. Dans les cas difficiles, une ETO sera réalisée, mais la voie transthoracique est habituellement suffisante.
Ainsi, le cathétérisme et l’angiographie VG ne sont plus une étape indispensable pour discuter de la conduite à tenir devant une IM.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :