Complication
Publié le 28 fév 2013Lecture 5 min
Paralysie phrénique et cryoablation de fibrillation atriale
O. THOMAS, B. CAUCHEMEZ, T. LECOZANNET, B. TENREIRO, CMC Ambroise Paré, Neuilly sur Seine
L’ablation endocavitaire de la FA paroxystique est devenue le traitement de référence de la fibrillation auriculaire paroxystique, symptomatique, résistante au traitement antiarythmique. Dans cette arythmie, les foyers sont le plus souvent localisés dans les ostia des veines pulmonaires et le traitement endocavitaire consiste à isoler ces veines en les déconnectant électriquement de l’oreillette.
La technique de référence utilise un cathéter irrigué, l’ablation étant réalisée point par point, avec ou sans système de cartographie. Le taux de succès à 1 an est de l’ordre de 75 %, avec des complications sévères dans 4,5 % des cas (dont tamponnade 1,3 %, AVC et AIT 1 %)(1).
Des méthodes ablatives alternatives ont donc été développées, avec le double but de simplifier la procédure et d’en réduire les complications. La seule à avoir émergé est la cryoablation des veines pulmonaires. Le principe est d’introduire dans l’oreillette gauche un cathéter à ballonnet, guidé par une sonde interne très fine qui sert aussi à enregistrer les potentiels veineux. Le ballonnet est poussé jusqu’à l’ostium de la veine, de façon à l’occlure totalement, ce qui est vérifié par injection de produit de contraste. Il est ensuite perfusé par un gaz réfrigérant, ce qui va abaisser sa température jusqu’à -60°, et entraîner une lésion circonférentielle qui va isoler la veine. Ces applications de 4 minutes sont réalisées sur les quatre veines.
Les études ont démontré l’efficacité de la cryoablation, avec un taux de succès à 1 an de l’ordre de 72 %, comparable à celui de la radiofréquence, et un taux de complications graves de 3 %. Dans une métaanalyse portant sur 1 349 patients, l’incidence des tamponnades est de 1,5 %, des AIT ou AVC de 0,3 %, et des sténoses des veines pulmonaires de 0,17 %(2).
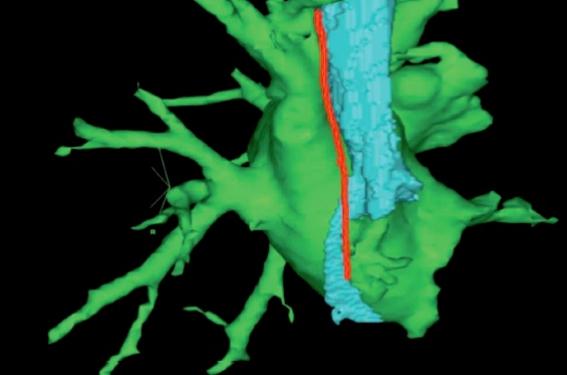
L’incidence de la paralysie phrénique est de 0,17 % pour l’ablation par radiofréquence(1) et de 6,4 % pour la cryoablation dont 4,7 % persistent en fin de procédure et 0,37% après 1 an(2). Elle concerne exceptionnellement le nerf phrénique gauche, mais survient le plus souvent lors de l’isolation des veines droites, plus particulièrement de la veine pulmonaire supérieure droite (VPSD), le nerf phrénique droit passant entre la face postérieure de la veine cave supérieure et l’ostium de la VPSD (figure 1).
Figure 1. Reconstruction anatomique tridimensionnelle de l’OG, représentée de profil droit : nerf phrénique droit (en rouge), veine cave supérieure (ici en bleu), oreillette gauche (en vert).
Elle se manifeste par une diminution puis un arrêt des contractions diaphragmatiques provoquées par la stimulation du nerf phrénique, et peut être confirmée par l’immobilité de la coupole diaphragmatique en scopie. Elle est généralement asymptomatique, mais peut également se traduire par une dyspnée d’effort ou positionnelle, une toux, voire un hoquet.
Les critères prédictifs de la survenue d’une paralysie phrénique ont été identifiés : l’utilisation du petit ballon (23 mm), qui va s’enfoncer plus profondément dans la veine ; une chute de température du ballonnet rapide (-41°,30 secondes après le début de l’application) ; enfin, une distance entre la VPSD et la veine cave inférieure à 14 mm(3).
Pour réduire l’incidence de cette complication, on préconise lorsqu’elle est anatomiquement possible l’utilisation du ballonnet de 28 mm, qui va réaliser une lésion plus antrale. Pendant la déconnexion des veines droites, le monitoring de la contraction diaphragmatique est réalisé en stimulant le nerf phrénique par une sonde endocavitaire positionnée dans la veine cave supérieure, au-dessus de la VPSD (figure 2).
Figure 2. La stimulation du nerf phrénique par la veine cave supérieure permet de surveiller la contraction diaphragmatique pendant l’isolation de la veine pulmonaire supérieure droite (VPSD). A : reconstruction en 3D de l’oreillette gauche, réalisée à partir du scanner, visualisée en OAD. B : image radiologique en OAD pendant l’isolation de la VPSD, ou l’on visualise la stagnation du produit de contraste dans la veine occluse par le ballonnet et la sonde qui stimule le phrénique, ainsi que le cathéter guide qui enregistre les potentiels de la veine.
Les contractions sont surveillées visuellement et en posant la main sur l’abdomen du patient pendant l’application du froid qui est arrêtée en cas de diminution des contractions. F. Franchesci propose de réaliser une électromyographie par un cathéter décapolaire placé dans l’œsophage qui enregistre les contractions diaphragmatiques pendant la stimulation phrénique(4). Il a démontré que la diminution des contractions infracliniques précédait celle des contractions observées, et que la déflation précoce du ballonnet permettait d’éviter la paralysie. Le dégonflage rapide du ballonnet semble également utile : sur une série de 130 patients, J. Gosh et son équipe ont observé une dysfonction phrénique chez 22 patients, la déflation immédiate a permis un réchauffement plus rapide du ballon et tous les patients ont récupéré une fonction phrénique normale en fin de procédure(5).
Après interruption précoce de l’application de froid, il a été constaté que la veine était souvent déjà déconnectée. Dans le cas contraire, un complément par une application plus antrale ou une ablation focale peut être réalisé.
Conclusion
La cryoablation de fibrillation auriculaire paroxystique est donc une technique efficace, qui se positionne comme une alternative à l’ablation par radiofréquence, avec une efficacité similaire, et un taux de complication sévère légèrement plus faible, même si cela reste à démonter par des études comparatives randomisées. Elle a aussi l’avantage d’avoir une courbe d’apprentissage plus rapide que l’ablation par radiofréquence.
Une atteinte du nerf phrénique est assez fréquente lors de l’isolation des veines droites, mais le monitoring des contractions diaphragmatiques permet de la détecter précocement, et d’interrompre l’application du froid. Elle est donc transitoire dans la très grande majorité des cas, régressant le plus souvent avant la fin de la procédure, et les paralysies persistantes et symptomatiques des débuts de la cryoablation sont devenues exceptionnelles.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :


