Cardiologie générale
Publié le 08 fév 2015Lecture 8 min
Risque cardiométabolique au cours de l’anorexie mentale
M. HANACHI-GUIDOUM(1), A. FAYSSOIL(2), J.-C. MELCHIOR, P. CRENN(1), 1. Département de médecine aiguë spécialisée, hôpital Raymond-Poincaré, Garches, 2. Université Versailles-Saint-Quentin-en-Yvelines, hôpital Raymond-Poincaré, Garches
Les troubles du comportement alimentaire constituent une importante cause de morbidité physique et psychologique chez les adolescentes et les jeunes adultes. Ils se divisent en 3 catégories diagnostiques : l’anorexie mentale, la boulimie et les troubles atypiques du comportement alimentaire. Cependant, il existe un continuum dans leur évolution avec parfois passage d’une forme à l’autre. Les causes des troubles du comportement alimentaire sont complexes et mal comprises. Il s’agit de l’association probable de prédispositions génétiques et de plusieurs facteurs de risque environnementaux et sociaux(1).
L’anorexie mentale (tableau 1) est un trouble psychiatrique essentiellement féminin (9 femmes pour 1 homme), dont le retentissement somatique peut être grave, du fait de la dénutrition et de ses complications, engageant parfois le pronostic vital. Sur le plan clinique, elle se présente sous la forme de la « triade des 3A » : anorexie, ou plus exactement une lutte active contre la sensation de faim, aménorrhée, primaire ou secondaire, et amaigrissement. Aux États-Unis, où l’anorexie mentale est la 3e maladie chronique chez l’adolescente après l’obésité et l’asthme, sa prévalence est de 0,48 % dans la tranche d’âge 15-19 ans(2). L’âge moyen des premières manifestations de l’anorexie se situe autour de 17 ans avec deux pics de prévalence, au début et à la fin de l’adolescence. La mortalité globale varie entre 10 et 20 % selon les séries, la mortalité imputée à la dénutrition et à ses complications variant entre 5 et 10 % des patients(3). Certains facteurs de gravité ont été identifiés(4), dont les complications cardiométaboliques. Ces dernières peuvent être divisées en 3 catégories principales :
1. Troubles du rythme cardiaque secondaires aux perturbations métaboliques.
2. Dysfonction myocardique secondaire à une perte de la masse musculaire cardiaque.
3. Dyslipidémies interrogeant sur une potentielle augmentation du risque cardiovasculaire.
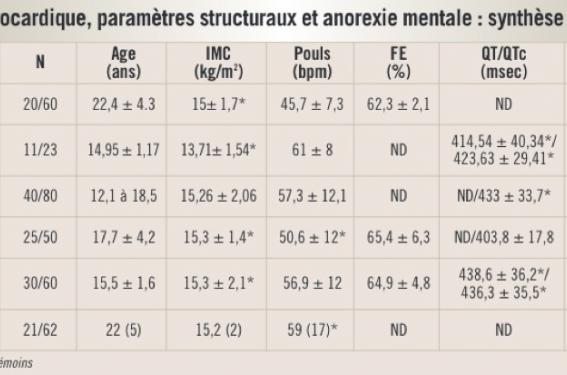
Tableau 1.
Troubles du rythme
Chez les patients atteints d’anorexie mentale, certaines carences d’apport en ions impliqués dans la genèse du potentiel d’action cardiaque (potassium, calcium) peuvent être observées. Le plus souvent, le retentissement métabolique reste modéré, entraînant rarement des modifications de l’électrocardiogramme. Cependant dans les formes cliniques avec conduites purgatives associées (plus courantes en cas de vomissements, plus rares lorsqu’il existe une surconsommation de laxatifs), les hypokaliémies sont des complications fréquentes en pratique clinique(5). Les hypokaliémies sont secondaires à une perte digestive de chlore lors des vomissements entraînant une alcalose métabolique avec hypokaliémie de contraction par transfert du potassium du milieu extra- vers le milieu intracellulaire. Ce transfert permet de préserver l’électroneutralité intracellulaire. Dans le cas de diarrhées par abus de laxatifs, l’augmentation du volume des selles est à l’origine de l’hypokaliémie et est directement liée aux pertes digestives de potassium.
En général, les hypokaliémies modérées (3 à 3,5 mmol/l) et chroniques sont bien tolérées. Toutefois dans les états de mal boulimique (plus de 2 vomissements provoqués par jour), elles peuvent être sévères entraînant des modifications du tracé de l’électrocardiogramme, allant de l’allongement du QT et de l’apparition de l’onde U à des arythmies plus sévères (fibrillation auriculaire, extrasystoles, torsades de pointes et fibrillation ventriculaire). Le principal risque est alors la mort subite. Certains symptômes cliniques peuvent être rapportés par les patients (paresthésies ascendantes, crampes musculaires et parfois ralentissement du transit avec épisodes de subocclusion), cependant ils sont rarement spécifiques d’hypokaliémie dans le contexte. En effet, ils peuvent également être liés à la dénutrition ou à certaines carences vitaminiques ou en micronutriments.
Une hypomagnésémie peut être observée. Elle peut être d’origine carentielle, surtout dans les formes restrictives pures, ou secondaire à des pertes digestives basses dans les formes purgatives avec abus de laxatifs. Elle peut être isolée, exposant aux mêmes risques de troubles du rythme cardiaque, ou associée à une hypokaliémie rendant celle-ci réfractaire à la complémentation(6).
En dehors de l’hypokaliémie et de l’hypomagnésémie, une hypocalcémie d’origine carentielle (associée à un déficit en vitamine D, objectivé par une valeur basse de la 25 OH-D3 circulante) peut également être observée, notamment dans la forme restrictive pure de la maladie. Elle peut être également à l’origine d’un allongement de l’espace QT. En dehors des troubles métaboliques, l’allongement du QT reste controversé. Ce dernier peut être expliqué par plusieurs mécanismes : le plus connu serait que la perte de la masse ventriculaire gauche conduirait à une repolarisation cardiaque inhomogène(7).
Chez les patients dénutris sévères (indice de masse corporelle [IMC] < 13 kg/m2), une bradycardie sinusale parfois < 45 bpm est observée, elle est inversement corrélée à l’IMC et témoigne d’une adaptation physiologique au semi-jeûne prolongé. La bradycardie augmente le risque de survenue de troubles du rythme, et notamment de torsades de pointes, si elle est associée à une hypokaliémie.
Une bradycardie plus sévère, < 40 bpm, ou une tachycardie sont des signes d’épuisement et considérées comme des facteurs de gravité imposant une hospitalisation en milieu spécialisé(4).
Prise en charge
Un électrocardiogramme devra être réalisé au minimum chez tous les patients présentant une anorexie mentale(4).
En ambulatoire, tous les patients présentant une forme purgative de la maladie doivent bénéficier, en plus de la complémentation orale en phosphore, en vitamines et en oligo-éléments, d’une supplémentation en potassium tant que les vomissements sont présents. Il faudra demander aux patients de prendre leur complémentation en dehors des vomissements, afin qu’elle soit absorbée.
Un contrôle régulier du ionogramme sanguin et de l’état d’hydratation est indispensable. Les hypokaliémies modérées (> 3 mmol/l) sans modifications électrocardiographiques peuvent également être corrigées par voie orale. Une hospitalisation est conseillée lorsque la kaliémie est < 3 mmol/l, la supplémentation doit se faire par voie intraveineuse essentiellement par un apport en chlore (sérum physiologique à 0,9 %), afin de corriger l’alcalose métabolique, et en potassium. L’intérêt d’une prescription d’inhibiteurs de la pompe à protons afin d’atténuer les pertes ioniques reste discuté(8).
Dysfonction myocardique
Il existe au cours des dénutritions chez les patients atteints d’anorexie mentale une diminution de la masse musculaire cardiaque attestée par la réduction des paramètres structuraux échocardiographiques (épaisseur de la paroi postérieure du ventricule gauche, épaisseur du septum interventriculaire et diamètre télédiastolique du ventricule gauche, masse cardiaque), le plus souvent sans atteinte de la fonction cardiaque (tableau 2). Dans les cas de dénutrition sévère (IMC < 13 kg/m2), une dysfonction myocardique, définie par une fraction d’éjection du ventricule gauche (FEVG) < 50 %, peut être observée ou démasquée lors de la renutrition. En effet, une augmentation volémique trop rapide sur une masse cardiaque diminuée entraîne l’apparition d’une insuffisance cardiaque gauche, en partie responsable d’une hypoxie hépatique. Celle-ci survient sur un foie en déplétion glycogénique profonde entraînant des perturbations du bilan hépatique (hypertransaminasémie) avec un risque d’insuffisance hépatocellulaire(9).
Tableau 2.
Bien que rares, certaines carences en vitamines et micronutriments, lors de l’anorexie mentale, peuvent être à l’origine d’une atteinte cardiaque. Ainsi, une carence en vitamine B1 (thiamine) peut être observée chez les patients présentant une forme purgative de la maladie avec vomissements parfois associée à une surconsommation d‘alcool. Cette carence démasquée ou aggravée lors de la renutrition par une augmentation des besoins, notamment cérébraux en thiamine, peut entraîner dans la forme dite humide du béribéri des perturbations neurologiques avec troubles de la sensibilité, œdèmes et insuffisance cardiaque(10). Un déficit en sélénium est également parfois observé dans les dénutritions sévères. Cependant si un lien a été bien établi entre la maladie de Keshan, « une cardiomyopathie dilatée », et le déficit en sélénium dans une large population déficitaire en sélénium en Chine(11), il existe peu de données dans l’anorexie mentale.
Prise en charge
Une évaluation précoce de la masse et de la fonction cardiaques (échocardiographie) doit être systématique chez les patients présentant une dénutrition sévère (IMC < 13 kg/m2), ainsi qu’un bilan carentiel complet (dosages des vitamines et des principaux micronutriments) avant le début de la renutrition. La prise en charge nutritionnelle devra être réalisée de façon d’autant plus progressive que la dysfonction cardiaque est importante. Le risque de décompensation cardiaque est plus fréquent en cas de syndrome de renutrition inappropriée, dont le substratum physiopathologique majeur est constitué par l’hypophosphorémie. Afin de prévenir sa survenue, une complémentation intraveineuse en phosphore, en vitamines et micronutriments doit être effectuée avant le début de la renutrition. La renutrition se fait le plus souvent par voie entérale continue sur 24 heures, débutée à 10 kcal/kg et augmentée progressivement en fonction de la tolérance cardiaque et hépatique(12).
Dyslipidémie et risque cardiovasculaire
Malgré la dénutrition et l’alimentation pauvre en lipides, une hypercholestérolémie « paradoxale », essentiellement à LDL, est fréquemment observée chez les patients atteints d’anorexie mentale. Dans certaines séries, le taux de HDL-cholestérol est également augmenté. L’hypercholestérolémie atteint selon les séries entre 15 et 52 % des patients(13). La physiopathologie en est mal connue. Plusieurs mécanismes semblent coexister : le syndrome de basse T3 (mécanisme d’épargne énergétique avec une TSH normale dans le cadre de l’adaptation au semi-jeûne prolongé), la diminution du turn-over du cholestérol et des acides biliaires, du catabolisme du LDL-cholestérol en rapport avec une réduction de l’activité des récepteurs hépatiques au LDL-cholestérol (13). Il n’y a pas d’indication à un traitement par statine ou par un autre hypolipémiant, les perturbations lipidiques disparaissant avec la renutrition et la reprise pondérale. L’éventuel excès de risque cardiovasculaire chez les patients atteints d’anorexie mentale présentant une dyslipidémie reste à évaluer par des études de suivi sur plusieurs années(14).
En conclusion
Des perturbations cardiométaboliques peuvent survenir au cours de l’anorexie mentale. Les plus fréquentes et potentiellement graves en pratique courante, notamment en ambulatoire, sont les troubles du rythme dans les formes purgatives de la maladie. Elles doivent être connues et prises en charge afin d’éviter la survenue d’une mort subite. Les autres complications cardiaques apparaissent lors des états de dénutrition plus sévères et nécessitent une prise en charge et un suivi specialises.
Ce qu’il faut retenir
Des perturbations cardiométaboliques peuvent être observées au cours de l’anorexie mentale.
L’anorexie mentale avec conduites purgatives est la forme clinique la plus à risque de survenue de troubles du rythme.
Une complémentation préventive en potassium peut éviter la survenue de troubles du rythme.
Une dysfonction myocardique peut être observée lorsque la dénutrition est sévère, elle nécessite une prise en charge spécialisée.
Il n’y a pas d’indication au traitement des hypercholestérolémies spécifiques à l’anorexie mentale. Le risque cardiovasculaire à terme est mal évalué.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :