Cardiologie générale
Publié le 31 oct 2014Lecture 12 min
Scanner cardiaque et urgence
E. BOUVIER, T. HOVASSE, Hôpital Privé Jacques Cartier, Institut Cardiovasculaire Paris-Sud, Massy
Le diagnostic de syndrome coronaire aigu (SCA) reste un challenge quotidien aux urgences devant la multitude des tableaux cliniques rencontrés. L’ECG souvent réalisé en post-critique et les enzymes cardiaques ne permettent pas d’établir ou d’éliminer formellement ce diagnostic. Les études américaines montrent que la majorité des patients hospitalisés pour surveillance ou examen complémentaire ne présentent en fait pas de SCA. Plus grave : 2 à 8 % des patients ressortent avec un diagnostic de SCA non posé(1-5).
De plus en plus utilisé dans le dépistage des sténoses coronaires chez les patients à risque bas à intermédiaire, le scanner garde actuellement en France une place tout à fait marginale dans le cadre de l’urgence. Outre-Atlantique, en revanche, grâce à l’existence de « centres douleur thoracique », de machines dédiées aux urgences, de praticiens formés, il est beaucoup plus utilisé chez les patients se présentant en urgence pour une douleur thoracique.
Triage des coronaropathies ?
Dès 2009, les études ROMICAT et CT-stat ont montré le bénéfice à la fois médical (avec une prise en charge plus rapide) et économique (moins d’hospitalisations et d’examens invasifs) chez les patients « triés » par le scanner devant une douleur thoracique suspecte, un ECG normal ou non contributif (BBG, entraînement électro- systolique) et des enzymes cardiaques normales. Cet examen de valeur prédictive négative proche de 100 % permettait de reclasser rapidement les patients à « haut risque » (figure 1) ou à « très bas risque » (figure 2)(6-8). L’étude CT-STAT est un essai prospectif, randomisé, multicentrique, réalisé dans 16 centres américains ayant une bonne expérience du scanner coronaire. Elle a inclus 750 patients admis pour douleur thoracique dont les ECG et les dosages enzymatiques étaient normaux. Après randomisation, ils étaient soit évalués selon la filière normale, soit adressés directement en radiologie pour un scanner coronaire. Les patients dont le scanner se révélait douteux ou non interprétable ont bénéficié (comme les patients du premier groupe) d’une évaluation scintigraphique. En cas de lésions significatives au scanner, le bilan était complété par une coronarographie.
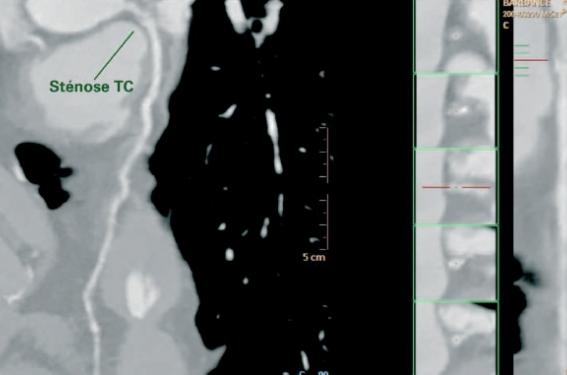
Figure 1. Patient de 52 ans hypertendu et en surpoids (105 kg) vu aux urgences, pour douleur atypique avec troponine négative et troubles de la repolarisation latérale non spécifiques. Le scanner réalisé (120 kV, 6 mSv) montre une lésion significative mixte du tronc commun distal et une plaque intermédiaire de la circonflexe proximale. Hospitalisation et coronarographie diagnostique.
Figure 2. Patiente de 58 ans, avec une dyslipidémie non traitée. Deux épisodes de douleur rétrosternale constrictive. ECG normal et première troponine négative. Le scanner coronaire en urgence montre une infiltration athéromateuse mineure sur un réseau droit dominant sans autre cause de douleur thoracique. Sortie à domicile rapide.
Sur 361 scanners coronaires pratiqués, 297 n’ont pas mis en évidence de lésions coronaires (82,3 %) et 262 patients ont ainsi pu regagner immédiatement leur domicile (72,6 %). Une ou plusieurs sténoses significatives ont été dépistées chez 27 patients (7,5 %) qui ont été adressés immédiatement pour une coronarographie diagnostique.
Enfin, 23 patients ayant une atteinte coronaire modérée (< 50 %) et 14 autres chez lesquels le scanner n’était pas interprétable ont eu secondairement une scintigraphie. Dans le groupe ayant suivi un cursus diagnostique classique, la perfusion myocardique isotopique s’est révélée normale dans 90 % des cas et le nombre de patients retenus pour une coronarographie a été comparable à celui observé dans le groupe CT SCAN (6,2 vs 6,9 %).
En ce qui concerne le délai pour arriver au diagnostic, il a été réduit par le scanner de 54 % (3 heures contre 6,3 heures). Enfin, en termes de coût, la prise en charge via le scanner a été réduite de 38,3 % du fait du faible coût de cet examen par rapport à la scintigraphie. L’étude ROMICAT montrait les mêmes résultats avec un suivi à 2 ans excellent chez les patients qui avaient eu un scanner sans lésion significative aux urgences.
En France, ces études ont été reçues assez mollement et l’on a préféré masquer l’impossibilité technique et médicale de pratiquer cet examen en disant que l’on utilisait très facilement l’épreuve d’effort, l’échographie ou l’IRM de stress. Les centres qui bénéficient de ces techniques en urgence ne sont probablement pas très nombreux.
Le scanner garde donc une place de choix dans cette indication, c’est un examen rapide et peu invasif même si ses limites restent toujours l’injection d’iode et l’irradiation. Injecter 70 à 100 cm3 de contraste iodé chez des patients qui vont peut-être bénéficier d’une deuxième injection iodée dans les 24 heures lors de la coronarographie n’est, bien sûr, pas anodin. L’irradiation doit toujours être adaptée au cas par cas et réduite au maximum, notamment chez les patients jeunes. L’utilisation d’un gating prospectif en particulier doit être utilisée quand cela est possible avec des doses d’irradiation faibles (1 à 5 mSv)(9,10).
Bamberg et coll. ont montré l’importance de l’âge et du sexe dans l’utilisation du scanner aux urgences. En effet, dans leur étude, ce sont les femmes de moins de 65 ans et les hommes de moins de 55 ans qui bénéficient le plus de cet examen avec une sensibilité de 100 % et une spécificité de 87 %. Les patients âgés vont en effet présenter plus souvent un rythme cardiaque accéléré, des coronaires irrégulières, calcifiées, et réaliser des apnées de moins bonne qualité : tous ces éléments pouvant rendre l’examen moins contributif.
Enfin, le scanner reste un examen morphologique et la détection d’une sténose significative, même confirmée à la coronarographie, n’est pas toujours liée à la douleur thoracique qui a motivé la consultation aux urgences. En cas de doute, les examens fonctionnels, et en particulier la FFR per-coronarographie, ont toute leur place. Les études étudiant la vulnérabilité de la plaque d’athérome sont prometteuses mais encore difficiles à mettre en œuvre en routine(11,12).
Étude de la perfusion myocardique
Dès 2005, A. Kurata et coll.(14) ont montré la bonne corrélation entre le scanner (16 détecteurs) et le SPECT (Single Photon Emission Computed Tomography) dans l’étude de la perfusion dans un petit groupe de patients (n = 12). Depuis, grâce à l’arrivée des scanners, 64 détecteurs et plus, d’autres études avec un plus grand nombre de patients ont confirmé le potentiel du scanner dans l’étude de la perfusion myocardique, que ce soit au repos ou en stress. Les résultats sont comparables à ceux obtenus avec nos outils actuels(14-16). Les progrès sur l’irradiation dans ce type d’acquisition rendent sa faisabilité en pratique clinique tout à fait acceptable. D’autres études multicentriques plus larges, l’uniformisation des protocoles d’acquisition et l’amélioration du post-processing sont encore nécessaires pour rendre cette technique mature. À ce moment le scanner pourra peut-être devenir le meilleur outil dans l’étude de la maladie coronaire, en particulier aux urgences, étudiant à la fois les sténoses coronaires, leur vulnérabilité et surtout leur retentissement sur le myocarde.
Myocardite
Par analogie avec la nécrose myocardique ischémique, et sur la base des travaux de B.L. Gerber et coll., le scanner cardiaque peut être envisagé dans les myocardites. Plusieurs équipes, notamment celle de G. Dambrin et coll., ont bien démontré l’excellente concordance entre la topographie et l’extension des prises de contraste en IRM et en scanner dans le cadre des myocardites (r = 0,92), révélant les mêmes foyers nodulaires sous-épicardiques ou intramyocardiques, focaux ou multifocaux. Si l’IRM a un rapport contraste/bruit plus favorable, le scanner offre l’avantage de combiner en une seule session l’étude du réseau coronaire et du myocarde. L’examen comporte alors une réacquisition tardive 5 minutes après l’acquisition coronaire, en faible voltage et plus faible intensité, au prix d’un supplément d’irradiation modeste. Compte tenu de la disponibilité encore insuffisante de l’IRM cardiaque, cet outil pourrait rendre plus accessible le diagnostic positif formel de myocardite, en évitant notamment de nombreuses coronarographies invasives.
Péricarde
Grâce à son excellente résolution spatiale, le scanner se prête particulièrement à l’étude des feuillets péricardiques, notamment chez les patients peu échogènes ou avec doute diagnostique (discordance clinique-échographie, épanchement pleural ou franges graisseuses), particulièrement avant un geste de drainage ou péricardectomie. L’acquisition rapide est compatible avec des patients en situation hémodynamique précaire.
La résolution en densité permet de distinguer plus facilement qu’en échographie les composantes graisseuse (hypodense), liquidienne (isodense), tissulaire (isodense avec éventuel réhaussement), hématique (hyperdense), calcique (très hyperdense) et exceptionnellement aérique (très hypodense) d’une augmentation du volume péricardique, et de les quantifier précisément.
Outre la dilatation des vaisseaux d’amont (VCI, VSH), le scanner montre le retentissement dynamique de l’atteinte péricardique, pouvant révéler la compression des cavités à basse pression au cours du cycle cardiaque, mais sans les variations respiratoires, puisque l’examen est réalisé en apnée. Comme pour l’étude myocardique, l’examen peut comporter une réacquisition tardive à 5-10 minutes pour rechercher un rehaussement d’une lésion de densité tissulaire (épaississement du feuillet péricardique, voire tumeur péricardique). L’étude des régions paracardiaques présentes dans le volume d’acquisition (médiastin, hiles, poumons, plèvres et région sous-diaphragmatique) doit être systématique ; plus contributive qu’en échocardiographie, elle révèle parfois des éléments étiologiques décisifs : pneumopathie, adénopathies, néoplasie, dissection de l’aorte initiale, etc.
Aorte thoracique
Au fil des ans, avec l’apparition du mode spiralé, des multidétecteurs, puis de la synchronisation cardiaque, ayant démontré sa grande rapidité, sa grande fiabilité (sensibilité 100 %, spécificité 98 % pour le diagnostic de dissection aortique d’après la métaanalyse de T. Shiga et coll.), sa grande disponibilité et sa plus faible opérateur-dépendance, le scanner est devenu l’examen de référence pour le diagnostic positif des syndromes aortiques aigus (SAA), laissant à l’ETO un rôle spécifique en per-opératoire ou sur les patients très instables.
Pour une étude complète de l’aorte thoracique, l’acquisition débute plus haut que pour un examen uniquement cardiaque, impliquant des doses majorées d’iode et d’irradiation (environ 20 %), qui se justifie donc si le tableau clinique est suspect.
En revanche, sur le parc actuel de scanner, une acquisition de l’ensemble de l’aorte incluant son segment abdominal ne permet pas l’étude cardiaque en coupe fine au sein du même bolus et de la même irradiation. L’examen peut également comporter une acquisition sans injection préalable pour le diagnostic d’hématome pariétal, ou une acquisition tardive à la recherche d’un rehaussement pariétal. La synchronisation cardiaque est précieuse pour cet examen aortique, permettant d’éliminer les artéfacts de mouvement sur l’aorte proximale, parfois responsables de faux positifs, de visualiser le flap intimal et sa ou ses portes d’entrée, et d’étudier les complications valvulaires et péricardiques. Une infiltration périaortique en faveur d’une fissuration ou une extension aux branches viscérales seront recherchées.
L’hématome pariétal apparaît sous la forme d’un épaississement pariétal hyperdense régulier sans rehaussement ; l’ulcère pénétrant est une complication de l’athérome aortique visible sous la forme d’une image d’addition sur une paroi irrégulière. La rupture de l’isthme aortique entre dans le cadre particulier des lésions de décélération (AVP, chute), mais peut également passer inaperçue et se révéler secondairement par un faux anévrysme. Dans toutes ces lésions, le scanner offre l’avantage d’une analyse exhaustive de l’aorte sans zone aveugle et avec une étude fine des structures périaortiques.
Embolie pulmonaire
Comme en pathologie aortique, le scanner s’est peu à peu imposé pour le diagnostic positif d’embolie pulmonaire (EP) comme l’examen clé, avec une sensibilité proche de 100 % et une spécificité > 89 %, pour une valeur prédictive négative > 99 % dans la métaanalyse de R. Quiroz et coll., avec une haute disponibilité et une faible variabilité interobservateur, au détriment de la scintigraphie ventilation-perfusion fréquemment litigieuse et de l’artériographie invasive devenue exceptionnelle.
L’acquisition à visée artérielle pulmonaire n’est pas superposable à l’acquisition cardiaque, car elle est déclenchée par l’arrivée du contraste dans les AP, donc plus tôt, et n’est généralement pas synchronisée à l’ECG afin de raccourcir l’examen et réduire l’irradiation. À l’inverse, l’acquisition cardiaque synchronisée offre une image parfaitement nette de l’arbre artériel pulmonaire, mais avec une densité de rehaussement généralement plus faible, et surtout une couverture anatomique plus réduite, n’incluant pas les apex et parfois la périphérie pulmonaire.
Pour cette raison, un scanner « cardiaque » ne permet pas d’exclure formellement le diagnostic d’EP, puisqu’une atteinte périphérique peut ne pas être décelable ; mais l’expérience montre que les EP sévères ou proximales (tronculaires ou lobaires) sont parfaitement visibles sous la forme de lacunes intraluminales pour peu que l’on réalise l’injection de contraste en triple bolus.
En outre, le retentissement sur les cavités cardiaques (dilatation VD, aplatissement septal, voire dysfonction VD) est parfaitement identifiable et quantifiable.
Le « Triple Rule Out » (ou la pêche à la ligne)
Afin de couvrir en particulier les trois pathologies les plus vitales de l’urgence douloureuse thoracique, le concept de Triple Rule Out (triple élimination) a été proposé, puis mis en avant, notamment par les industriels.
Il propose d’exclure les diagnostics de SCA, de SAA et d’EP dans un seul examen, par l’utilisation conjuguée de la synchronisation ECG, de la couverture anatomique de tout le thorax et d’une dose d’iode accrue.
Même en faisant abstraction du caractère extrêmement chronophage du traitement de ce triple examen de débrouillage appelé à être utilisé larga manu dans les services d’urgences, il s’avère être une mauvaise réponse à une mauvaise question. Mauvaise question car l’analyse de la présentation clinique, des éléments biologiques, électriques, voire échographiques, mène très rarement à se poser cette triple question simultanée. Mauvaise réponse car le surcroît d’iode, de rayons et de travail de lecture pour les équipes médicales pourrait se révéler nettement plus délétère que bénéfique à la santé des patients se présentant aux urgences pour une douleur thoracique. De rares tableaux avec des signes cliniques de gravité et des difficultés d’accès aux explorations échocardiographiques pourraient éventuellement justifier ponctuellement ce type d’acquisition.
À l’inverse, il faut resouligner la fréquente mise en évidence sur un scanner cardiaque de pathologies extracardiaques significatives, responsables de la symptomatologie douloureuse ou respiratoire (pneumopathie, pneumothorax, hernie hiatale, etc.) ou encore de découverte fortuite (néoplasie pulmonaire) ; l’ensemble des coupes du scanner doit donc systématiquement et méthodiquement être analysé. Cette particularité peut notamment inciter à privilégier le scanner par rapport à des techniques plus ciblées comme la scintigraphie.
Figure 3. Pathologie aortique. A et B : Dissection type A sur anévrysme de l’aorte ascendante. C : Anévrysme de la face inférieure de l’aorte horizontale. D : Rupture de la paroi aortique avec faux anévrysme de l’aorte horizontale. E et F : Dystrophie athéromateuse aortique majeure avec ulcérations pariétales.
Figure 4. Embolie pulmonaire découverte sur un scanner coronaire pour douleur atypique. A et B : Proximale tronculaire. C, D et E : Segmentaire et sous-segmentaire. F : Retentissement sur les cavités cardiaques avec dilatation VD (rapport VD/VG > 1).
Figure 5. Péricarde. A et B : Épanchement péricardique d’abondance modérée associé à des franges graisseuses volumineuses hypodenses en scanner mais qui simulaient des hématomes péricardiques en échographie. C et D : Tamponnade suite à la perforation de l’OD par un cathéter de dérivation. E et F : Calcifications péricardiques responsables d’une insuffisance cardiaque droite et transfixiant la paroi du VD, à risque opératoire élevé.
Pour en savoir plus
Myocarde/Perfusion
• Gerber BL et al. Characterization of acute and chronic myocardial infarcts by multidetector computed tomography: comparison with contrast-enhanced magnetic resonance. Circulation 2006 ; 113 : 823-33.
Myocardite
• Dambrin G et al. Diagnostic value of ECG-gated multidetector computed tomography in the early phase of suspected acute myocarditis. A preliminary comparative study with cardiac MRI. Eur Radiol 2007 ; 17 : 331-8.
• Brett NJ et al. Acute myocarditis demonstrated on CT coronary angiography with MRI correlation. Circ Cardiovasc Imaging 2011 ; 4 : e5-6.
• Axsom K et al. Evaluation of myocarditis with delayed-enhancement computed tomography. J Cardiovasc Comput Tomogr 2009 ; 3 : 409-11.
• Boussel L et al. Acute chest pain with normal coronary angiogram: role of contrast-enhanced multidetector computed tomography in the differential diagnosis between myocarditis and myocardial infarction. J Comput Assist Tomogr 2008 ; 32 : 228-32.
Péricarde
• O’Leary SM et al. Imaging the pericardium: appearances on ECGgated 64-detector row cardiac computed tomography. Br J Radiol 2010 ; 83 :194-205.
• Verhaert D et al. The role of multimodality imaging in the management of pericardial disease. Circ Cardiovasc Imaging 2010 ; 3 : 333-43.
• Taylor AJ et al. ACCF/SCCT/ ACR/AHA/ASE/ASNC/NASCI/SCAI/ SCMR. Appropriate use criteria for cardiac computed tomography. Circulation 2010 ; 122 : e525- 55.
Aorte
• Shiga T et al. Diagnostic accuracy of transesophageal echocardiography, helical computed tomography, and magnetic resonance imaging for suspected thoracic aortic dissection: systematic review and meta-analysis. Arch Intern Med 2006 ; 166 : 1 350-6.
• Kitai T et al. Detection of intimal defect by 64-row multidetector computed tomography in patients with acute aortic intramural hematoma. Circulation 2011 ; 124 : S174-8.
EP
• Quiroz R et al. Clinical validity of a negative computed tomography scan in patients with suspected pulmonary embolism: a systematic review. JAMA 2005 ; 293 : 2 012-7.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :







