HTA
Publié le 14 fév 2015Lecture 19 min
L’encadrement périopératoire du patient âgé hypertendu - Partager et optimiser nos pratiques !
C. MOUNIER-VÉHIER, F. BOUDGHENE-STAMBOULI, G. CLAISSE, P. DELSART, Médecine vasculaire-HTA, Centre d’excellence européen d’hypertension, Hôpital cardiologique, CHRU de Lille ; Université de Lille 2, Faculté de médecine Henri Warembourg, Lille
Bien que l’hypertension artérielle (HTA) soit un facteur de risque cardiovasculaire (CV) majeur(1,2), elle n’est pas encore reconnue comme un facteur de risque spécifique des complications de la chirurgie « non cardiaque »(3,4). Le bilan périopératoire des patients âgés hypertendus est un enjeu majeur de prévention en réévaluant aussi leurs comorbidités fréquentes. Le vieillissement attendu de la population européenne, avec un peu plus de 25 % de personnes âgées de plus 65 ans d’ici 2020, doit nous faire réfléchir à des propositions concrètes de parcours de soins cardiogériatriques pour encadrer au mieux les chirurgies non cardiaques, dont la prévalence va elle aussi augmenter(5).
Une métaanalyse de 30 études observationnelles a pourtant montré que l’HTA préopératoire était associée à une augmentation de 35 % du risque de complications CV(6). Il s’agit d’une pathologie fréquente avec, en France, une prévalence de l’HTA traitée qui est de 60 % après 70 ans et de 70 % après 80 ans(7). Enfin, l’HTA sévère (grade 3) est une des situations cliniques les plus fréquentes (20- 25 % des cas) faisant différer une chirurgie non cardiaque(8). Ces constats soulignent la nécessité de diagnostiquer et de contrôler l’HTA en préopératoire. La consultation anesthésique est même une véritable opportunité de dépistage chez ces patients âgés (≥ 65 ans) à risque d’HTA. Dans d’autres cas, ce seront les périodes per- ou postopératoires qui vont révéler une HTA méconnue. L’utilisation plus systématique des mesures ambulatoires de pression artérielle(1,2) doit permettre aussi d’améliorer le dépistage de l’HTA préopératoire. Environ 30 % des personnes de plus de 70 ans ont au moins 3 comorbidités (cardiovasculaires, cérébrales, rénales, diabétologiques, rhumatologiques, etc.)(4). Le bilan nutritonnel, l’évaluation de l’autonomie, du mode de vie (institution, vie à domicile) et des troubles des fonctions supérieures doivent être évalués en préopératoire chez ces patients âgés(1,9).
Quelles sont les spécificités de l’HTA du sujet âgé ?
L’HTA chez une personne âgée, même au-delà de 80 ans, est un facteur de risque majeur d’accidents cardiovasculaires(1,2,8). Elle se caractérise par une élévation de la pression artérielle systolique (PAS) alors que la pression artérielle diastolique (PAD) reste normale ou basse, en raison d’une rigidité des gros troncs artériels. Cette HTA « vasculaire » a des répercussions spécifiques sur les perfusions coronaire, rénale, cérébrale et le travail cardiaque (figure 1). Il s’y associe une altération du baroréflexe cardiaque, responsable d’une variabilité tensionnelle excessive, pouvant faire porter à tort le diagnostic d’HTA (HTA de la blouse blanche) mais être aussi à l’origine d’hypotensions orthostatiques (figure 2).
Figure 1. Spécificités physiopathologiques de l’HTA du sujet âgé. PAS : pression artérielle systolique ; PAD : pression artérielle diastolique ; HVG : hypertrophie ventriculaire gauche ; OG : oreillette gauche ; FA : fibrillation atriale.
Figure 2. Altération fréquente du baroréflexe cardiaque chez le patient âgé. % : prévalence de l’effet blouse blanche et de l’hypotension artérielle. MAPA : mesure ambulatoire de pression artérielle ; PA : pression artérielle.
L’hypotension artérielle est un facteur de risque indépendant de mortalité CV et totale(10). Même après 80 ans, il a été démontré que la réduction de la PA diminuait l’incidence des événements cardiovasculaires(1,8). L’âge réel du patient âgé hypertendu n’est pas l’élément déterminant majeur de la prise en charge.
En revanche, la fragilité, les comorbidités, le risque d’iatrogénie sont des éléments à évaluer précisément. Les ordonnances sont souvent complexes avec des interférences médicamenteuses possibles. La qualité de vie et l’espérance de vie doivent être appréciées. L’HTA peut être associée à un déclin cognitif qu’il faut absolument dépister par le MMSE (Mini Mental State Examination). D’autres tests plus rapides permettent de repérer facilement les troubles mnésiques comme le MIS (Memory Impairment Screen) qui consiste en un rappel immédiat et différé à 10 minutes de 4 mots « poireau, platane, merlan, dahlia ». L’oubli d’un des mots malgré l’aide médicale, par exemple : « Il y avait une fleur, laquelle ? », doit faire suspecter des troubles cognitifs.
Ce dépistage systématique du déclin cognitif permet d’évaluer le risque de mauvaise observance du traitement, cause fréquente d’HTA non contrôlée en préopératoire chez le patient âgé. Le taux de patients non contrôlés augmente avec l’âge, avec après 70 ans, une PAS clinique contrôlée seulement chez 10 à 15 % des patients traités. Cela s’explique par la rigidité artérielle difficile à traiter et par l’inobservance médicamenteuse(1,2,8). La décision de traiter une HTA chez un patient âgé nécessite la confirmation du diagnostic par des mesures ambulatoires (automesure à domicile ; mesures ambulatoires de PA sur 24 heures : MAPA) pour éviter des traitements non justifiés, pour s’affranchir de la réaction d’alarme (un cas sur deux) ou encore diagnostiquer d’éventuelles hypotensions (25 % après 85 ans). La MAPA est aussi très utile pour dépister les HTA ambulatoires (HTA masquées), notamment les HTA nocturnes(1,2,8) (figure 2). L’objectif thérapeutique se fait sur la pression artérielle systolique (PAS) < 150 mmHg après 80 ans et sur les données de la MAPA ou de l’automesure (figure 3).
Ces objectifs sont à atteindre progressivement. Il est recommandé de débuter par une faible dose initiale, de ne pas prescrire plus de 3 antihypertenseurs dont 1 diurétique thiazidique avant 80 ans et de ne pas dépasser 2 traitements antihypertenseurs après 80 ans. Il est nécessaire d’apprécier régulièrement la tolérance clinique, l’électrocardiogramme (en cas de traitement bradycardisant) et le bilan biologique. La surveillance de l’ionogramme sanguin et de la créatinine sanguine est particulièrement importante en cas de prescription de diurétiques ou de bloqueurs du système rénine angiotensine, surtout en cas d’événements intercurrents aigus (fièvre, grosse chaleur, déshydratation, diarrhée, vomissements, etc.)(1,2,8).
Figure 3. Seuils ambulatoires de PA définissant une HTA chez le sujet âgé. PA : pression artérielle ; MAPA : mesure ambulatoire de pression artérielle.
Comment évaluer le risque périopératoire de l’hypertendu âgé ?
Cette évaluation se fait en 4 étapes. Le cardiologue doit apprécier, pour chaque patient, son risque chirurgical, sa capacité fonctionnelle, son risque cardiaque périopératoire sans oublier le risque spécifique à l’HTA(4,9).
Le risque chirurgical
Les complications cardiovasculaires après une chirurgie non cardiaque dépendent des facteurs de risque spécifiques au patient, du type de chirurgie et de ses circonstances (programmée ou urgente). Lors d’une intervention en urgence, le cardiologue n’a presque rien à dire sauf conforter l’indication, par exemple, une fracture du col du fémur. Et pourtant, chez le sujet âgé, dans le cadre de l’urgence, la chirurgie de fracture de hanche est une chirurgie à haut risque CV. En dehors de l’urgence, l’analyse soigneuse du risque chirurgical va rentrer en ligne de compte pour autoriser ou non l’intervention lors de la consultation préopératoire (figure 4). Les facteurs chirurgicaux qui influencent ce risque sont son caractère urgent ou programmé, le type de chirurgie, sa durée et le retentissement corporel qu’il induit. Le stress chirurgical et l’anesthésie vont influencer la régulation volémique, modifier la balance sympatho-vagale, la coagulation et l’inflammation. Ces modifications physiopathologiques peuvent venir décompenser une maladie cardiovasculaire sous-jacente, déséquilibrer un diabète, aggraver une insuffisance rénale, comorbidités qui sont fréquentes chez l’hypertendu âgé. Les interventions chirurgicales sont classées en bas risque, risque intermédiaire et haut risque, lesquelles sont associées à un risque d’accidents CV graves et de décès qui sont respectivement de 1 %, 1 à 5 % et 5 % (figure 4). Le groupe à haut risque comprend les interventions vasculaires majeures (aortique et vasculaire majeures, vasculaire périphérique), les chirurgies intrathoraciques et intrapéritonéales(4,9).
Figure 4. Connaître le risque chirurgical. CV : cardiovasculaire.
La capacité fonctionnelle à l’effort
La détermination de la capacité fonctionnelle à l’effort est une étape clé particulièrement importante dans l’évaluation du risque opératoire de l’hypertendu âgé. L’interrogatoire peut, dans un premier temps, évaluer très simplement la capacité fonctionnelle. Un patient qui peut monter deux étages, a une capacité physique fonctionnelle d’environ 4 METs (Metabolic Equivalent Task = VO2 max [ml/min/kg])/3,5 ; 1 MET correspond au métabolisme basal). La capacité physique fonctionnelle peut aussi être évaluée plus précisément si nécessaire par un test d’effort. Une faible capacité physique ou inconnue va rentrer en ligne de compte dans l’évaluation de la balance bénéfice-risque de l’acte chirurgical. À l’inverse, une capacité fonctionnelle préservée (capacité physique est ≥ 4 METs) est un marqueur de très bon pronostic périopératoire(3,4,9).
Le score clinique du risque cardiaque : score de Lee
Le score clinique de Lee « classique » est toujours considéré comme le meilleur score de prédiction du risque CV en chirurgie non cardiaque. En cas de score élevé, l’anesthésiste différera l’intervention et adressera son patient au cardiologue.
Ce score comporte 6 situations cliniques à risque, comptant chacune pour un point :
- une coronaropathie (antécédent d’infarctus du myocarde, angor clinique, utilisation de nitrés, onde Q sur l’électrocardiogramme, test non invasif ischémique positif) ;
- une insuffisance cardiaque congestive (antécédent d’insuffisance cardiaque congestive, d’œdème pulmonaire, dyspnée nocturne paroxystique, signes cliniques ou radiologiques d’insuffisance cardiaque) ;
- des antécédents d’accident vasculaire cérébral ischémique ou hémorragique ou d’accident ischémique cérébral transitoire ;
- un diabète traité par insuline ;
- une insuffisance rénale chronique (créatinine plasmatique > 2 mg/dl ou > 117 mM/l), une hémodialyse ;
- une chirurgie à haut risque : cardiaque, vasculaire supra-inguinale, intrapéritonéal, intrathoracique.
Le risque de complications cardiaques majeures est de 0,4, 0,9, 7 et 11 % chez les patients dont le score de Lee additionne respectivement 0, 1, 2, et ≥ 3 points. Le score clinique « révisé » de Lee ne prend pas en compte la chirurgie à haut risque dans son calcul final(3,4,9).
Le risque périopératoire spécifique à l’HTA
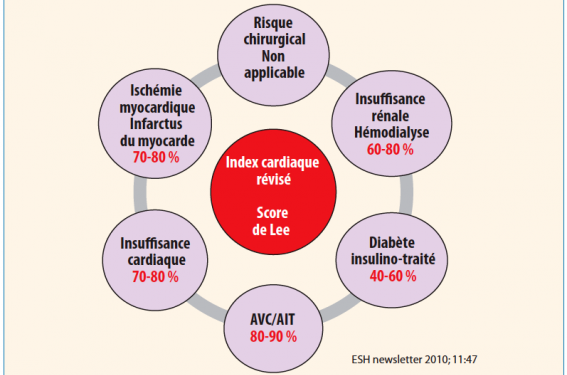
Dans les recommandations européennes(4) et américaines(11), l’HTA non contrôlée était considérée comme un facteur de risque « mineur » dans l’évaluation du risque préopératoire. L’HTA n’est d’ailleurs pas prise en compte dans le score de Lee. Ce constat est interpellant car l’HTA est en réalité étroitement associée à l’ensemble des situations à risque du score révisé de Lee (figure 5)(3). Récemment, la Société européenne d’hypertension artérielle (ESH)(1) et les Sociétés européennes de cardiologie (ESC) et d’anesthésie (ESA)(9) ont adapté leurs recommandations, en soulignant l’importance du dépistage de l’HTA, l’évaluation de son niveau de sévérité et les modalités d’ajustement de son traitement en fonction de cibles tensionnelles précises. Elles insistent sur le fait que le bilan préopératoire est un moment privilégié pour dépister une HTA surtout chez le patient âgé de plus de 65 ans. Le dépistage de l’HTA sera basé sur les antécédents cliniques du patient et la mesure clinique de la PA, en s’appuyant le plus souvent possible sur les mesures ambulatoires(1-3). Le cardiologue comme l’anesthésiste doivent distinguer l’HTA isolée modérée de l’HTA sévère. S’il s’agit d’une HTA non compliquée isolée et modérée sur le plan manométrique (grades 1 et 2), il n’y a pas de « sur-risque » opératoire. Le risque lié à l’HTA est « faible » et il n’y a pas lieu de différer l’intervention sur le seul motif « HTA » (recommandations ESC 2014 : IIb B). S’il s’agit d’une HTA sévère ou non contrôlée, de grade 3 manométrique (PAS ≥ 180 mmHg et/ou PAD ≥ 110 mmHg), le patient a un risque opératoire élevé d’accidents CV.
Figure 5. L’HTA est étroitement associée à l’ensemble des éléments du score révisé de Lee. % en rouge = prévalence de l’HTA pour chacune des situations à risque du score de Lee.
Il convient de différer l’intervention programmée de 6 à 8 semaines, en diminuant très progressivement la PA et en vérifiant l’absence d’hypotension iatrogène par une mesure ambulatoire de PA (recommandations ESC 2014 : IIb B). Il est nécessaire de faire le bilan du retentissement de l’HTA sur les organes cibles pour préciser le risque opératoire (recommandations ESC 2014 : I C)(9). Le patient âgé hypertendu peut avoir un risque opératoire élevé qui doit faire différer la chirurgie s’il présente une pathologie grave de découverte fortuite, récente ou non maîtrisée : accident vasculaire cérébral, accident ischémique transitoire cérébral, maladie coronaire, maladie aortique, sténose carotidienne non explorée, fibrillation atriale, insuffisance cardiaque, diabète insulino-dépendant non équilibré, insuffisance rénale, syndrome d’apnée du sommeil non appareillé…(3,4,8).
Quels sont les patients âgés que voit le cardiologue ?
Le cardiologue ne voit pas ou rarement les patients dont le risque chirurgical est faible ; ceux dont le risque chirurgical est intermédiaire ou élevé ; ceux qui peuvent réaliser des efforts modérés. Il ne verra pas non plus ceux dont l’HTA est prise en charge en soins primaires ou dont l’HTA n’est pas connue. Par contre, à la demande de l’anesthésiste, il verra les patients dont le score de Lee atteint 3 ou plus, ceux qui ne peuvent pas réaliser des efforts modérés, ceux qui sont symptomatiques sur le plan cardiovasculaire et ceux dont le test de dépistage d’ischémie myocardique est positif ou douteux. Afin d’améliorer la qualité des soins, le cardiologue devrait être plus souvent sollicité pour dépister les HTA masquées à risque CV, situations cliniques très fréquentes après 65 ans(4,9).
Quel bilan préopératoire faut-il proposer chez l’hypertendu âgé ?
L’interrogatoire et l’examen rechercheront des signes cliniques d’alerte (valvulopathie notamment un rétrécissement aortique, souffle vasculaire, asymétrie tensionnelle, hypotension orthostatique, décompensation cardiaque, antécédent de maladie thromboembolique veineuse, etc.). La mesure de l’index de pression systolique à la cheville est aussi utile car elle est un facteur de risque indépendant de complications CV postopératoires. Chez le sujet de plus de 80 ans, le cardiologue vérifiera l’état nutritionnel. Le syndrome d’apnée obstructive du sommeil (SAS) sera dépisté devant une HTA résistante, sévère, nocturne à prédominance diastolique et devant des points d’appel cliniques en utilisant les questionnaires d’Epworth et Berlin ; le SAS est source de complications postopératoires. Indépendamment du bilan préanesthésique usuel, le cardiologue prescrira un bilan lipidique complet, une glycémie à jeun (avec HbA1c chez le patient diabétique), un ionogramme sanguin avec créatininémie et clairance (MDRD ou CKD-EPI). Chez le sujet à très haut risque CV, un dosage des troponines la veille, à 48 heures et 72 heures peut être envisagé avant une chirurgie à haut risque (recommandations ESC 2014 : IIb B). Il n’y a pas d’indication pour proposer un dosage systématique de marqueurs de l’inflammation (marqueurs d’une plaque instable). Les dosages de NT-proBNP et de BNP peuvent être utiles pour préciser le risque cardiaque en périopératoire et à distance de la chirurgie chez le patient âgé à haut risque (METs ≤ 4 ou index cardiaque de Lee > 1 pour une chirurgie vasculaire ou > 2 pour une chirurgie non vasculaire ; recommandations ESC 2014 : IIb B). Il est recommandé de réaliser un électrocardiogramme 12 dérivations de repos (fibrillation atriale, trouble de conduction, séquelles de nécrose myocardique silencieuse, modifications du segment ST, hypertrophie ventriculaire gauche…) (recommandations ESC 2014 : IIb C). Chez ceux dont le score de Lee est > 2 , ceux dont la chirurgie est à haut risque et ceux dont la capacité fonctionnelle est < 4 METs, il est préconisé de faire un test de dépistage non invasif de l’ischémie myocardique (TINI) (recommandations ESC 2014 : I C). Lorsque le score est < 2 et/ou que la chirurgie est à risque intermédiaire, le TINI peut se discuter (IIb C) mais semble souhaitable dans ce contexte d’hypertendu âgé. De même, si le patient est symptomatique sur le plan coronarien, le test de dépistage est indispensable et doit faire différer l’intervention. L’échocardiographie Doppler sera réalisé avant une chirurgie à haut risque (recommandations ESC 2014 : IIb C), si le patient est symptomatique, s’il est suspecté de valvulopathie, devant une anomalie de l’ECG de base, s’il est asymptomatique mais avec une faible capacité fonctionnelle (< 4 METs)(9). L’évaluation de l’aorte ascendante permettra d’écarter un anévrysme thoracique asymptomatique. La fraction d’éjection, la taille de l’oreillette gauche, les pressions de remplissage, la recherche d’un trouble de la cinétique permettront de préciser le risque cardiaque opératoire. Les écho-Dopplers vasculaires seront orientés par la clinique. Une enquête étiologique de l’HTA doit être réalisée surtout en présence d’une HTA diastolique, d’une HTA nocturne, d’une HTA sévère (grade 3) ou résistante, d’une maladie polyartérielle athéromateuse, en cas de points d’appel cliniques ou biologiques. Ce bilan étiologique d’HTA doit être fait avant l’intervention chirurgicale et faire différer l’intervention(1,3,9).
Quelles sont les causes d’HTA périopératoire ?
Ces causes dépendent de la phase pré-, per- ou postopératoire. Les causes per- et postopératoires font intervenir les effets de la laryngoscopie, de l’intubation, de l’extubation et de la douleur sur l’activation sympathique ; l’effet hypotenseur des agents anesthésiques (inhibition du tonus sympathique central et du tonus vasomoteur) ; la régulation baroréflexe ; les variations de la volémie ; l’administration de sérum salé chez des patients âgés ayant une fonction rénale fragilisée. En per-opératoire, elles dépendent aussi du type de chirurgie (figure 6)(1,3,9).
Figure 6. Les causes d’HTA en périopératoire. Tonus Σ: tonus sympathique ; PA : pression artérielle ; FC : fréquence cardiaque ; AG : anesthésie générale ; Cs : consultation : J : jour ; SAS : syndrome d’apnée du sommeil.
Pourquoi l’HTA majore-t-elle le risque CV périopératoire ?
Plusieurs facteurs, liés à l’environnement anesthésique (intubation, extubation, produits anesthésiants) et à l’acte chirurgical sont impliqués dans les fluctuations hémodynamiques rapides parfois importantes de la période périopératoire. Ils incluent des variations de la précharge et de la postcharge ventriculaires, des variations rapides de la volémie, des lésions tissulaires, une activation de l’inflammation et de la coagulation, un stress périopératoire, des variations du système nerveux autonome et du baroréflexe cardiaque et une activation du système rénine angiotensine. Des événements CV liés aux comorbidités du patient peuvent venir compliquer cette période périopératoire suite à une augmentation de la consommation myocardique en oxygène, des troubles du rythme auriculaires ou ventriculaires, des ruptures de plaque d’athérome. L’HTA non contrôlée et/ou non dépistée, peut précipiter un événement CV, un accident vasculaire cérébral ou encore le décès en interférant dans les mécanismes physiologiques et physiopathologiques impliqués dans cette période périopératoire (figure 7)(3,9).
Figure 7. L’HTA peut majorer le risque d’accidents CV périopératoires. PA : pression artérielle ; FC : fréquence cardiaque ; Tonus Σ : tonus sympathique.
Quand faut-il adapter les traitements antihypertenseurs en périopératoire ?
Le cardiologue peut être amené à adapter le traitement antihypertenseur en pré opératoire immédiat. L’anesthésiste prend en charge les phases per et post opératoires. Toutes les recommandations proposées pour l’adaptation des traitements de l’HTA durant la période péri opératoire sont basées uniquement sur les expériences des experts (recommandations européennes ESC 2014 : IIb C)(9).
Période préopératoire
Il est recommandé chez ces patients âgés fragiles, ayant une HTA de grade 1 ou 2 (PAS < 180 mmHg et PAD < 110 mmHg), d’arrêter les bloqueurs du système rénine angiotensine (BSRA : inhibiteurs du système rénine angiotensine et antagonistes des récepteurs à l’angiotensine II), 24 heures avant l’induction anesthésique, en l’absence de dysfonction ventriculaire systolique gauche associée (recommandations ESC 2014 : IIa C). Ces patients âgés peuvent présenter une hypotension artérielle sévère par une action vagotonique centrale des BSRA, surtout si un traitement bêtabloquant est associé. Ces patients, sous BSRA, répondront aussi mal aux agents vasopresseurs pendant l’anesthésie. Les BSRA sont à reprendre prudemment dès que l’état euvolémique, la créatininémie et la pression artérielle postopératoires le permettent(1,3,9).
En l’absence de toute insuffisance cardiaque congestive, il est recommandé d’arrêter les diurétiques, prescrits de préférence par voie orale, le jour de la chirurgie en raison du risque fréquent d’hypokaliémie peropératoire et d’hypovolémie. L’hypokaliémie est un facteur de risque indépendant de morbi-mortalité périopératoire et un facteur de risque de troubles du rythme ventriculaire.
L’hypokaliémie doit être absolument corrigée avant l’intervention chirurgicale(1,3,9).
Les antihypertenseurs centraux (clonidine ou alphaméthydopa) ne doivent pas être interrompus s’ils sont prescrits depuis un certain temps en raison d’un risque majeur d’effet rebond sur la PA. Ces familles thérapeutiques doivent être évitées si possible chez le sujet âgé en raison du risque majeur d’hypotension orthostatique(1,3,8,9). Dans tous les cas, elles ne doivent pas être débutées juste avant une chirurgie(9).
Les alphabloquants sont aussi déconseillés chez l’hypertendu âgé car pourvoyeurs d’hypotension orthostatique et de tachycardie réflexe délétère sur la perfusion coronaire(1,2).
Les bêtabloquants doivent être poursuivis, leur arrêt pouvant provoquer un rebond tensionnel, une tachycardie et une ischémie myocardique (recommandations ESC 2014 : I B). L’initiation d’un traitement bêtabloquant peut être discuté, en débutant par de petites doses (recommandations ESC 2014 : IIb B) et en préférant le bisoprolol ou l’aténolol (recommandations ESC 2014 : IIb B). Ils doivent être instaurés au moins un mois (minimum une semaine) avant l’acte chirurgical dans les situations suivantes : avant une chirurgie à haut risque et chez les patients ayant une ischémie myocardique (recommandations ESC 2014 : IIb B). L’objectif du traitement bêtabloquant est de réduire le risque cardiaque périopératoire dû au stress de l’anesthésie et de la chirurgie, en diminuant la consommation myocardique en oxygène, en augmentant le temps de remplissage diastolique coronaire et en diminuant la contractilité myocardique. La titration du bêtabloquant doit être faite très progressivement avec une fréquence cardiaque cible comprise entre 60 et 70 bpm, indépendamment de l’âge. Dans tous les cas, les fortes doses de bêtabloquants sont à proscrire juste avant la chirurgie(1,9).
Pour les inhibiteurs calciques (calcium-bloqueurs), il faut différencier les dihydropyridines et les calcium-bloqueurs bradycardisants (vérapamil et diltiazem). Tous peuvent être maintenus chez le sujet hypertendu n’ayant pas de dysfonction ventriculaire gauche ou de troubles de conduction(1,9). Le vérapamil et le monotildiem ne sont cependant pas recommandés en première intention chez le sujet âgé en raison du risque accru de troubles de conduction et de dysfonction sinusale. Les dihydroyridines de courte durée d’action, notamment les capsules de nifédipine, sont formellement contre-indiquées, quels que soient la phase périopératoire et l’âge(1,9).
L’analyse des coprescriptions est impérative chez le patient âgé polypathologique, en étant particulièrement vigilant avec les traitements alphabloquants de l’adénome prostatique et les collyres bêtabloquants des glaucomes(8).
Période per-opératoire
La chirurgie programmée sera différée devant une HTA de grade 3 (PAS ≥ 180 mmHg et/ou une PAD ≥ 110 mmHg) ; devant la découverte d’une atteinte organe cible découverte lors du bilan préopératoire nécessitant une prise en charge spécifique, ou devant la suspicion d’une HTA secondaire non résolue(1,9). La voie parentérale (intraveineuse) n’est utilisée que lorsque les patients ne peuvent pas prendre de traitement par voie orale (urapidil, nicardipine, labétalolol, métoprolol, selon des protocoles bien définis). Ce sera par exemple le cas devant une hypertension découverte en peropératoire. L’anesthésiste doit alors faire baisser très progressivement la PA avec une PA cible < 160/90 mmHg, en évitant la tachycardie (recommandations ESC 2014 : IIb B). Une baisse trop intensive (≥ 50 % du niveau préopératoire ou trop rapide ≥ 33 % en 10 minutes est extrêmement dangereuse chez ces patients âgés dont le risque d’hypoperfusion d’organes est majeur(1,3,9).
En pratique
Dépister et prendre en compte l’hypertension artérielle (HTA) dans l’évaluation du risque périopératoire d’un patient âgé de plus de 65 ans. Cette situation clinique fréquente majore significativement le risque CV périopératoire.
Utiliser systématiquement les mesures ambulatoires de pression artérielle pour éliminer une réaction d’alarme, dépister une HTA masquée, diagnostiquer une hypotension iatrogène.
Distinguer l’HTA contrôlée isolée de l’HTA non contrôlée ou compliquée d’une atteinte organe cible.
Dépister les troubles des fonctions supérieures avec le MMSE ou le MIS, causes d’inobservance thérapeutique et de non-contrôle tensionnel.
Prendre en compte les comorbidités fréquentes et les ordonnances complexes, situations fréquentes chez le sujet de plus de 65 ans.
Ne pas hésiter à différer une intervention programmée non cardiaque de quelques semaines pour réaliser un bilan cardiovasculaire préopératoire personnalisé.
Savoir adapter certains traitements antihypertenseurs en périopératoire.
Réserver les formes parentérales aux HTA sévères périopératoires en diminuant très progressivement et modérément les chiffres tensionnels.
Réaliser une surveillance rapprochée de la PA, de l’ionogramme sanguin et de la fonction rénale en périopératoire.
Organiser le parcours de soins en postopératoire en s’appuyant sur l’expertise gériatrique.
Conclusion
La consultation préopératoire est une opportunité de dépistage et de traitement de l’HTA.
L’HTA non contrôlée est une des raisons les plus fréquentes qui peut faire différer une chirurgie non cardiaque chez le patient âgé.
La mesure ambulatoire de la PA sur 24 heures trouve tout son intérêt chez ces patients dont la variabilité tensionnelle est souvent excessive. Le risque individuel de chaque patient doit prendre en compte le type de la chirurgie, le degré d’urgence, les comorbidités (index cardiaque révisé de Lee) et l’HTA en distinguant l’HTA légère à modérée grade 1 et 2 de l’HTA sévère de grade 3.
La question de l’arrêt ou non du traitement antihypertenseur avant le geste opératoire reste controversée. Les recommandations sur la gestion du traitement de l’HTA périopératoire sont actuellement basées sur les expériences d’experts en fonction des familles thérapeutiques (classe IIb, niveau C)(9).
L’amélioration de nos pratiques professionnelles, avec la mise en place de parcours de soins coordonnés s’appuyant sur une expertise gériatrique, est une nécessité de santé publique étant donné le vieillissement attendu de la population dans les 10 ans à venir(1,2,8).
Conflits d’intérêts :
Claire Mounier-Véhier, auteur principal, est consultante pour plusieurs firmes pharmaceutiques pour la rédaction d’articles et de diaporamas, la réalisation de conférences, des missions de conseil. Claire Mounier- Véhier a reçu des subventions et des bourses de recherche pour conduire des actions de recherche dans le domaine de l’éducation thérapeutique. Les partenaires sont les suivants : AstraZeneca, Bayer Pharma, BMS, Boehringer-Ingelheim, Bouchara-Recordati, Daiichi- Sankyo, Ardix-Therval-Euthérapie- Servier, Novartis Pharma, Menarini, Merck Serono, Microlife, Resmed, MSD, Omron, Sanofi, mutuelle Apreva, BTP-ProBTP.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :