Vasculaire
Publié le 14 sep 2015Lecture 7 min
Faut-il toujours revasculariser la sténose carotidienne asymptomatique ?
V. ABOYANS, CHU de Limoges
La revascularisation carotidienne a grandement pris son essor à la fin années 90, suite à la publication d’essais thérapeutiques démontrant le bénéfice de la revascularisation (chirurgicale) versus traitement médical, avec un bénéfice plus net concernant la sténose symptomatique que lors d’une sténose asymptomatique. Si la revascularisation est majoritairement de mise lors de la découverte d’une sténose carotidienne après un AVC/AIT, de nos jours plusieurs arguments sont en faveur de la nécessité de pondérer ses indications lors d’une sténose asymptomatique.
Ce que disaient les essais
ACAS en 1995 puis ACST en 2004 sont les principaux essais ayant démontré la supériorité de l’endartériectomie carotidienne au traitement médical à réduire les AVC à long terme en cas de sténose carotidienne serrée (60- 99 %) et asymptomatique. Les deux essais étaient randomisés, incluant au total plus de 4 600 patients. Si dans les 2 cas, un surrisque d’AVC était noté à court terme, inhérent au risque péri-opératoire dans le bras chirurgical, le bénéfice chirurgical apparaissait au bout de 5 ans dans ACAS et 2 ans dans ASCT, soulignant le fait que la chirurgie ne peut être bénéfique que chez des patients ayant une espérance de vie de plusieurs années (notamment < 75 ans). Une métaanalyse de ces essais a estimé la réduction relative du risque d’AVC à -39 % (IC95 % : 45 % à -10 %). Aucune des deux études n’a démontré un bénéfice plus important en cas de sténoses les plus serrées. Les résultats étaient significatifs chez l’homme, mais le nombre de femmes incluses dans ces essais était trop faible pour tirer des conclusions définitives.
À partir de ces données, le traitement de référence de la sténose carotidienne a été la chirurgie. Ainsi, pour des raisons éthiques évidentes, les essais évaluant le stenting carotidien ont pris comme comparateur seulement l’option chirurgicale et non pas le traitement médical optimal seul (TMOS). Les résultats concernant ces essais sont mitigés : l’étude SAPPHIRE a comparé le stenting carotidien à la chirurgie chez des patients considérés à haut risque chirurgical (79 % étaient asymptomatiques), avec pour but de prouver la noninfériorité de l’option endovasculaire, sur un critère combinant la mortalité, les AVC et l’infarctus de myocarde à 30 jours, ainsi que l’AVC ipsilatéral à 1 an. L’étude a été arrêtée prématurément pour cause de défaut de recrutement. Parmi les 334 patients randomisés, le critère primaire est survenu dans 12,2 % dans le groupe stenting vs 20,1 % dans le groupe chirurgie, mais cette différence était liée à la survenue d’infarctus périopératoire (montée de troponine essentiellement) sans différence concernant les AVC ou décès. Les résultats à 3 ans étaient équivalents. Un autre essai (CREST) a également inclus des patients symptomatiques et asymptomatiques, avec au total plus d’AVC mais moins d’infarctus en périprocédure d’un stenting carotidien.
À partir de ces données, l’ESC a recommandé en 2011 la chirurgie carotidienne (associée au traitement médical) en cas de sténose asymptomatique de 60-99 %, à condition que l’espérance de vie estimée du patient excède les 5 ans (grade IIa et niveau d’évidence A). L’angioplastie avec stent n’est considérée que comme une alternative à la chirurgie si les conditions anatomiques le permettent (grade IIb, niveau B). Dans les deux cas, le niveau de performance du centre est un élément primordial ; lorsque la revascularisation est décidée, le patient doit être opéré dans les centres rapportant des taux de mortalité ou d’AVC non fatal périopératoires < 3 %, ce chiffre étant basé sur les critères d’inclusions des centres dans les essais thérapeutiques. Cet élément, pourtant essentiel pour l’évaluation du bénéfice/risque d’une intervention pour un patient, est malheureusement peu pris en compte dans notre pays, faute de publication systématique des centres prenant en charge ces patients, et même si grand nombre de centres français ont d’excellents résultats. À signaler aussi que l’ESC recommande la concordance d’au moins deux types d’imagerie (ultrasonore, scanner et ou IRM) pour confirmer le caractère serré d’une sténose. Enfin, les recommandations insistent sur la nécessité d’une décision collégiale au sein d’une équipe multidisciplinaire incluant un neurologue.
Mais le débat reprend...
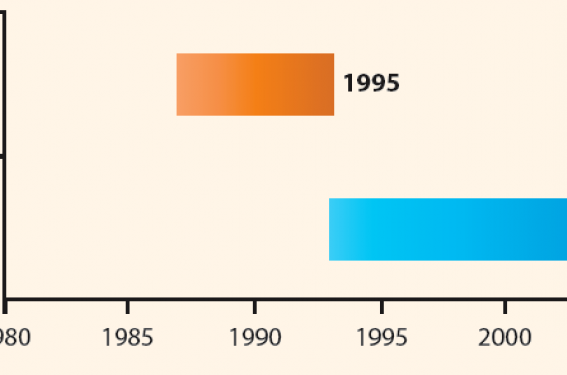
Ces dernières années, plusieurs grands ténors du sujet ont remis en cause la revascularisation d’une sténose carotidienne asymptomatique. Le principal argument est l’évolution du traitement médical et des taux d’AVC actuellement rapportés en cas de sténose non opérée. En effet, les périodes d’inclusion et de suivi des patients remontent essentiellement au siècle précédent (figure 1), avec un traitement médical ayant beaucoup évolué depuis, dont notamment la prescription des statines et une amélioration de contrôle tensionnel, au premier chef par les IEC ou ARAII.
Figure 1. Périodes d’inclusion et de suivi des patients dans les études ACAS et ACST.
Une analyse reprenant l’ensemble des essais thérapeutiques de prévention secondaire d’AVC de ces 50 dernières années montre une nette diminution des taux d’AVC (fatals ou pas) ces derniers temps (figure 2), avec une baisse des AVC estimée à 1 % par an. Même dans les essais ACAS et ACST, le taux d’AVC dans le bras « médical » avait diminué durant la période de suivi. Une analyse des taux d’AVC rapportés dans 9 études depuis 1985 a permis d’élaborer une ligne de régression linéaire, estimant que depuis 2005, la réduction des AVC dans les essais ne permet plus de retrouver la supériorité de la stratégie chirurgicale. Au-delà des essais (avec leurs lots de biais de recrutement), une étude de population confirme ces tendances : entre 2002 et 2009, l’étude OXVASC a recruté 1 153 patients consécutifs, ayant déjà eu un AVC/AIT. Parmi eux, 101 patients avaient une sténose carotidienne controlatérale ≥ 50 %. Ces patients ont été suivis en moyenne durant 3 ans sous traitement médical. À un an, 97 % de ces patients étaient sous antithrombotiques, 83 % sous statines, et 85 % sous au moins un antihypertenseur, avec une pression artérielle en moyenne à 140/85 mmHg pour l’ensemble du groupe. Dans ces conditions, le taux d’AVC ou AIT ipsilatéral à la sténose était particulièrement bas, à 0,34 % par an. Une autre étude canadienne rapporte un taux annuel d’AVC de 1 %. Pour mémoire, le taux annuel d’AVC dans l’étude ACST était de 2,5 %…
Figure 2. Baisse du taux annuel d’AVC ou d’AVC fatal selon la date du début des essais de prévention d’AVC. Chaque cercle correspond à un essai, dont la taille est proportionnelle à celle de l’essai. D’après Hong et al. Circulation 2011.
Autre fait marquant, le taux annuel d’infarctus était de 4 %/an dans l’étude d’OXVASC, bien plus fréquent que l’AVC ipsilatéral à la sténose carotidienne, illustrant l’importance d’une prise en charge cardiovasculaire globale de ces patients.
Ces données démontrent clairement que la revascularisation ne peut plus être systématiquement proposée, mais que le traitement médical optimal doit être systématiquement instauré.
Ainsi, ces toutes dernières années, de nombreuses études ont cherché à identifier le sous-groupe de patients porteurs de sténose et étant à haut risque d’AVC, pouvant plus particulièrement justifier d’une intervention. Le tableau résume les « pistes » explorées, identifiant les situations à risque d’AVC plus importante. Elles comprennent la morphologie de la lésion, la coexistence d’autres lésions cérébro-vasculaires, ou l’augmentation de biomarqueurs tels que les marqueurs inflammatoires (CRP, fibrinogène), certaines cytokines (IL-6, TNFα, etc.) ou les métalloprotéases. L’excès de risque lié à certaines de ces situations est encore débattu. Dans tous les cas, même si ces indicateurs sont liés à un risque moyen d’AVC plus élevé, leur intérêt à l’échelle individuelle n’est pas évident. Enfin, aucun essai clinique n’a encore démontré la supériorité de la revascularisation au TMOS dans ces situations. Et même souvent, ces situations (par exemple les plaques ulcérées ou l’occlusion carotidienne controlatérale) sont à plus haut risque d’AVC péri-opératoire. Tout au plus, ces situations sont des éléments d’inquiétude pour le devenir des patients, pouvant selon les cas faire pencher vers une revascularisation. Plus concrètement, c’est l’absence même de ces éléments qui peut le plus souvent justifier un traitement médical optimal seul.
La décision pour un TMOS doit être associée à une surveillance rapprochée des patients, non pas tant pour répéter trop fréquemment l’écho-Doppler (un examen annuel semble raisonnable), mais surtout pour s’assurer du bon contrôle des facteurs de risque, et de l’identification de tout symptôme suspect d’AIT.
Les patients porteurs de sténoses carotidiennes traités médicalement doivent être éduqués tant pour le contrôle des facteurs de risque que pour identifier les premiers signes d’un accident cérébral ou cardiaque, menant vers un appel au 15. Au-delà des éléments cliniques, le suivi de ces patients permet de reconsidérer à chaque fois la décision initiale.
En pratique
Les preuves d’hier sont les questions d’aujourd’hui. Même si les recommandations sont basées sur les faits, nous arrivons à une époque où certains essais dans le domaine cardiovasculaire deviennent caducs, notamment du fait du changement du profil des patients et des traitements concomitants développés depuis l’époque des essais cliniques.
Le cas de la revascularisation carotidienne en prévention primaire d’AVC en est une parfaite illustration. A contrario, il est possible qu’avec une baisse de risque périopératoire, l’intervention reste bénéfique au patient, mais ceci nécessite de nouvelles preuves. En attendant de nouveaux essais (ACST-2, CREST-2, SPACE-2, etc.), la revascularisation d’une sténose carotidienne ne doit pas être « oculo-sténotique » mais doit être décidée au cas par cas, au sein d’une équipe multidisciplinaire incluant chirurgiens, cardiologues et médecins vasculaires, radiologues et anesthésistes.
La décision doit tenir compte de nombreux paramètres dont les comorbidités du patient, le type de lésion et l’anatomie carotidienne, les éventuels retentissements cérébraux silencieux, ainsi que les performances de l’équipe prenant en charge ces patients. Dans de tels cas, l’avis même du patient est d’importance primordiale, après une information sincère et pondérée quant aux options possibles. Quelle que soit la décision, l’argumentaire doit être clairement inscrit dans le dossier du patient. Si une intervention est décidée, le traitement médical ne doit nullement être négligé, car ces patients restent encore à haut risque d’accident cardiaque et cérébro-vasculaire. Ainsi, le suivi cardiologique de ces patients, opérés ou pas, reste indispensable.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :