Publié le 15 nov 2019Lecture 7 min
Conduite à tenir devant une occlusion chronique périphérique
Angel FERRARIO, Hôpital Lariboisière, Paris ; CLF Melun
Mieux connu à l’heure actuelle comme CTO, pour Chronic Total Occlusion, cet acronyme a été défini pour la première fois en cardiologie interventionnelle comme l’absence complète de flux antérograde dans un segment coronaire (TIMI 0) datant de plus de trois mois(1). Par analogie, nous pouvons définir l‘occlusion chronique périphérique (CTOp) comme l’absence totale de flux artériel dans un territoire vasculaire des membres inférieurs (aorto-iliaque, fémoro-poplité ou en dessous du genou) datant de plus de trois mois.
Les revascularisations de CTOp par traitement endovasculaire ont été effectuées, depuis longue date, par des radiologues vasculaires(2) ; notre investissement personnel dans ce type de lésions remonte aux années 90(3). Elles ont été par la suite également traitées, voire améliorées, développées et communiquées par d’autres thérapeutes endovasculaires, chirurgiens, cardiologues ou angiologues interventionnels (école de Leipzig, Allemagne).
Bref rappel clinique
L’occlusion totale d’un segment artériel des membres inférieurs peut donner forme à différentes conséquences cliniques dépendant essentiellement du (ou des) territoire(s) concerné(s), de l’existence ou non de lésions concomitantes et de la qualité du réseau collatéral. Ainsi, deux stades cliniques se distinguent clairement : la claudication intermittente (CI) et l’ischémie critique (IC).
La claudication intermittente
La symptomatologie de la CI, dans sa forme typique, est largement connue des spécialistes cardiovasculaires, se manifestant de forme classique dans certains groupes musculaires selon le territoire atteint.
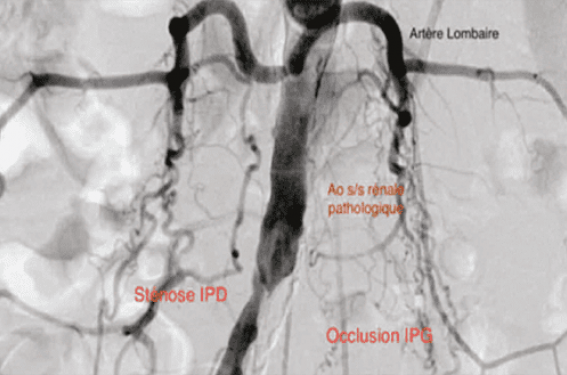
Il ne faut pas négliger cependant certains sièges moins fréquents, par exemple la claudication exclusivement fessière par atteinte de l’artère fessière principale (glutéale) ou une douleur d’effort à la hanche par association des lésions des branches de l’hypogastrique et de la fémorale commune (figure 1).
Figure 1. Atteinte de l’artère fessière principale (glutéale) ou douleur d’effort à la hanche par association des lésions des branches de l’hypogastrique et de la fémorale commune.
Nous n’allons pas abonder dans la prise en charge globale d’une claudication intermittente depuis longtemps bien établie par les recommandations de différentes sociétés savantes de plusieurs spécialités, qui ne diffèrent guère entre elles(4). Au stade de CI associée à une CTOp, et sans s’attarder sur la correction des facteurs de risque, l’exploration d’extension de la maladie athéromateuse — et son éventuelle prise en charge — et le traitement médical adapté, la conduite à tenir interventionnelle dépend des territoires compromis.
L’ischémie critique des membres inférieurs
L’IC a été décrite et analysée dans d’innombrables publications internationales, comme nous réfèrent plus de 5 500 citations indexées sur PubMed sur le terme « Critical Limb Ischemia » comme critère de recherche. Elle est caractérisée par une ischémie chronique se traduisant par des douleurs au repos, des ulcères ou une gangrène, attribuables à une artériopathie oblitérante des membres inférieurs (AOMI). Les grades 4, 5 et 6 de Rutherford (stades III et IV de Leriche et Fontaine) classent ces différentes souffrances tissulaires (tableau 1).
Pourquoi traiter une CTO périphérique
Les progrès technologiques et thérapeutiques considérables de la dernière décennie en matière de revascularisation des membres inférieurs ont permis une évolution des idées et une prise en charge différente des occlusions artérielles. En l’année 2000, le consensus interdisciplinaire et transatlantique pour la prise en charge de l‘AOMI fut sanctionné par le TASC I (Trans-Atlantic Inter-Society Consensus)(5) puis confirmé par le TASC II en 2007(6).
Par la suite, l’évolution des techniques endovasculaires allait scinder l’avis des experts de différentes sociétés savantes. Ainsi, la World Federation of Vascular Societies (WFVS) a refusé de valider le TASC III (Trans-Atlantic Inter-Society Consensus)(7). De ce fait, il existe à l’heure actuelle un désaccord sur les techniques de revascularisation, notamment pour les lésions complexes, anciennement appelées « lésions TASC C et D », faute d’études prospectives, multicentriques, randomisées à large cohorte qui permettent d’établir une directive précise et consensuelle.
Pour l’entité spécifique des occlusions artérielles longues et anciennes, la décision n’est plus basée seulement sur un critère anatomique et de longueur de lésion. À une époque où le diabète et l’obésité deviennent pandémiques, l’état général du patient, les comorbidités et le stade de l’artériopathie devraient être tenus en compte.
La lutte contre la sédentarité, fléau des temps actuels aux conséquences néfastes avérées, nécessite entre autres une amélioration du périmètre de marche donc une revascularisation des lésions artérielles. L’ancienne formule « marcher pour développer la collatéralité » ne fonctionne guère que pour certains patients très motivés et persévérants ; l’expérience montre que cette vieille stratégie génère un grand découragement chez une majorité de malades, qui abandonnent par la suite la lutte contre les FdR (tableau 2).
Dans l’IC, la justification du traitement des lésions chroniques occlusives périphériques repose sur l’intention d’amélioration clinique des douleurs nocturnes, de guérison des plaies et ulcères, et le cas échéant de faciliter la cicatrisation du moignon (grades 4, 5 et 6 de Rutherford).
Conduite à tenir
À l’heure actuelle, de façon globale, il est accepté que les patients atteints d’une CTOp doivent bénéficier d’une revascularisation la plus complète possible.
La stratégie thérapeutique à adopter — chirurgie ou endovasculaire — dépend de multiples facteurs, incluant l’expertise de l’opérateur. Les techniques endovasculaires gagnent de plus en plus de terrain de par leur caractère mini-invasif et les améliorations constantes en termes de succès technique et taux de perméabilité à moyen et long cours.
Le territoire vasculaire atteint, aorto-iliaque fémoro-poplité ou en dessous du genou, peut déterminer, per se, la stratégie de revascularisation à adopter.
Niveau aorto-iliaque
Nous devons différencier la maladie obstructive de l’Aorte sous-rénale et la totalité des axes iliaques, de l’atteinte exclusive de ces derniers.
L’occlusion chronique aorto-biiliaque complète est traitée, de façon classique, par voie chirurgicale avec clampage aortique, soit par laparotomie soit par coelioscopie pour l’anastomose aortique, plus exposition des Scarpa pour les anastomoses distales.
Des articles récents(8,9) et moins récents(10) ont communiqué des séries de patients porteurs d’une maladie occlusive aortique et iliaque traités par voie endovasculaire. Dorigo et coll., dans une étude comparative rétrospective rapportent un taux de succès primaire de 98,5 % et de perméabilité à 6 ans de 83 % pour l’endovasculaire contre 95,5 % pour le pontage aorto-bifémoral(11).
Le traitement endovasculaire est accepté comme la première stratégie en cas d’occlusion des axes iliaques sans compromis aortique.
Cette CTO peut se restreindre à l’iliaque commune, à l’iliaque externe ou englober les deux. La différence entre un segment compromis ou les deux est basée sur la perméabilité ou l’occlusion de l’artère hypogastrique.
Devant une CTOp symptomatique, gênante pour le patient dans sa vie quotidienne, proposer une recanalisation artérielle par voie percutanée est totalement légitime.
La voie d’abord utilisée dépend du siège de la lésion.
L’abord fémoral controlatéral par « cross-over » est envisageable quand l’occlusion est distale à l’origine de l’iliaque commune avec au moins 8 à 10 mm de pertuis perméable. Cet abord nécessite parfois de compléter le geste par une récupération et externalisation du guide à travers un introducteur placé du même côté de la lésion, appelé technique SAFARI ou du « floosing » publiée en 2005 par Spinosa(12). Cette technique permet de franchir l’occlusion par voie rétrograde et de la traiter par voie antérograde.
S’il s’agit d’une occlusion plus proximale compromettant l’ostium de l’iliaque commune, un abord par voie fémorale homolatérale peut être utilisé. En cas d’impossibilité de franchissement, on peut opter par une voie « haute » (brachiale ou radiale), gauche de préférence, en essayant de rester en intraluminal.
Le succès technique est élevé dans les mains des experts (plus de 98 %) et la perméabilité à long terme acceptable : 93 à 95 % à 12 mois et 80 à 87 % à 36 mois en perméabilités primaire et secondaire cumulées(13).
L’utilisation des stents est pratiquement systématique, privilégiant les stents en chromecobalt ou acier sertis sur ballon, sans que les stents couverts ou les DES n’aient fait la preuve de supériorité par rapport aux stents nus dans cet étage.
La technique traditionnelle de pose de ces stents est appelée « protégée » le stent étant monté à l’intérieur d’un long introducteur qui dépasse la lésion et ensuite descendu une fois le dispositif en place avant son largage. Cette manoeuvre prévient le dessertissage du stent au passage des plaques rigides et anfractueuses, habituelles dans ce territoire.
Les taux de perméabilité sont un peu plus faibles en recanalisation sous-intimale, 68 % et 80 % en perméabilité primaire et secondaire, respectivement(14).
En cas d’impossibilité de regagner la vraie lumière du vaisseau, le taux de succès des recanalisations sous-intimales est amélioré par l’utilisation de systèmes de réentrée (figures 2 à 4).
Figure 2. Patient 53 ans, tabac 60 PA, Rutherford 4. Lésion sévère du carrefour aorto-iliaque (images Dr Ferrario).
Figure 3. Même patient. Bilan par angioscanner des membres inférieurs. Mesures précises pré-stenting aorto-bi-iliaque (images Dr Ferrario).
Figure 4. Recanalisation sous-intimale à l’aide d’un système de réentrée type Outback (images Dr Ferrario).
Dans le cas spécifique d’une réfection du carrefour aortoiliaque (figure 5) trois stents peuvent s’avérer nécessaires, un stent aortique de diamètre allant jusqu’à 20 mm complété par deux stents iliaques en kissing.
Figure 5. Réfection de la bifurcation aorto-iliaque par 1 stent aortique et 2 stents iliaques (images Dr Ferrario).
Figure 6. Contrôle par angioscanner à 3 mois (image Dr Ferrario).
En pratique
Dans les CTO aorto-iliaques s’étendant jusqu’aux FC, la revascularisation classique se réalise par voie chirurgicale par pontage aorto-bi-fémoral ; néanmoins, de plus en plus de publications montrent la sécurité et l’efficacité du traitement endovasculaire dans ce domaine.
Quand la CTO concerne exclusivement les axes iliaques, la stratégie endovasculaire est corroborée par un important taux de succès technique immédiat dans des mains d’experts associé à une perméabilité cumulée satisfaisante à long terme.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :
Articles sur le même thème
publicité
publicité