Valvulopathies
Publié le 01 déc 2019Lecture 12 min
Conduite à tenir devant le dépistage de plaque d’athérome à l’écho-Doppler vasculaire
Marie-Emmanuelle SIRIEIX, Emmanuel MESSAS, Département HYPPARC, HEGP, Paris
Les maladies cardiovasculaires (infarctus du myocarde et accident vasculaire cérébral) restent en France la première cause de décès chez la femme et le sujet de plus de 65 ans (32 et 33 % respectivement) et la deuxième cause de décès chez l’homme (29 %) juste derrière le cancer(1). Grâce à la détection et au traitement des facteurs de risque cardiovasculaire classiques que sont l’hypertension artérielle, la dyslipidémie, le diabète et le tabagisme, et à une prise en charge précoce des maladies coronaires, leur mortalité a été réduite de 50 % depuis 30 ans.
Cependant, la stratification du risque par un score multifactoriel est insuffisante pour prédire la plupart des événements coronaires : dans une métaanalyse regroupant plus de 100 000 patients hospitalisés pour un syndrome coronarien aigu, 2/3 d’entre eux n’avaient que 0 ou 1 facteur de risque(2). D’où la nécessité de détecter la maladie au stade infraclinique et ainsi de dépister les sujets à forte probabilité d’accident cardiovasculaire dans les 10 ans à venir. La recherche des plaques d’athérome au niveau vasculaire périphérique à l’aide d’échographie vasculaire et au niveau coronarien par un coro-scanner sans injection qui permet de détecter des calcifications coronaires, constitue une des stratégies pour prévenir les complications vasculaires cliniques de la maladie athéroscléreuse.
La mise en évidence de plaques artérielles à l’écho-Doppler vasculaire va donc améliorer la prise en charge du patient en requalifiant le risque et en instaurant un traitement de réduction du risque cardiovasculaire.
Détection des plaques et risque cardiovasculaire
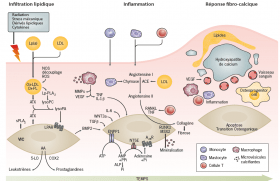
L’échographie en mode B des parois artérielles peut facilement détecter la présence d’une plaque d’athérome au niveau des carotides, mais aussi au niveau de l’aorte abdominale et des artères fémorales avec une excellente reproductibilité de 90 à 100 %(3). La plaque est définie par un épaississement focal de la paroi artérielle qui fait saillie dans la lumière de l’artère, mesurant plus de 50 % de la paroi saine adjacente (au-delà de 1,5 mm en moyenne).
La présence de plaque est toujours synonyme d’athérosclérose.
Le degré de diffusion de l’athérosclérose est estimé par le nombre de sites atteints. La présence de plaques dans plus de 2 sites extracoronariens double le score de risque de Framingham(3).
Une étude prospective finlandaise chez les sujets d’âge moyen a montré que la présence d’une plaque carotidienne multiplie le risque d’un infarctus du myocarde à 10 ans par 4(4).
Mais si la présence de plaque est associée à une augmentation du risque coronarien, elle est aussi associée à la majoration du risque cérébral. Une étude de Rotterdam sur une population générale dont l’âge moyen est de 55 ans montre que la détection de la plaque d’athérome par ultrasons dans l’artère carotide multiplie par 1,5 le risque d’accident vasculaire cérébral, indépendamment de la localisation de la plaque dans la carotide(5). Si la sténose carotidienne dépasse 50 %, elle prédit fortement le risque d’accident vasculaire cérébral ischémique(6).
La présence d’athérosclérose infraclinique permet ainsi de requalifier le risque cardiovasculaire préalablement établi sur un score de risque multifactoriel comme le score de Framingham, le plus ancien, le score européen SCORE ou plus récemment le score ASCVD. Un score calcique élevé et/ou la présence de plaque périphérique augmentent le niveau de risque au-delà de 20 %. En revanche, un test négatif de détection d’athérosclérose reclasse le patient en risque plus faible (< 10 %). On peut ainsi établir une courbe « doseréponse » qui relie l’absence (test négatif) ou la présence (test positif) d’athérosclérose infraclinique (figure)(7).
Figure. Courbe dose/réponse entre l'importance de l'athérosclérose détectée et la survenue d'événement coronaire.
Ainsi l’absence d’athérosclérose infraclinique, quel que soit le test utilisé, est associée à un risque faible. En cas de test positif, le score de risque s’élève entre 10 et 30 % en fonction du test utilisé avec un risque maximum pour le score calcique.
Dans l’étude prospective Biolmage portant sur 5 808 patients (56,5 % de femmes), de 68,9 ans d’âge moyen, en prévention primaire, il existe un gradient entre la survenue des événements cardiovasculaires majeurs (décès cardiovasculaire, infarctus et AVC) et l’augmentation des calcifications coronaires ou des plaques carotidiennes, et ce indépendamment des facteurs de risque traditionnels(8).
La puissance de cette association entre la détection de l’athérosclérose et la survenue d’événements coronaires ou cérébro-vasculaires, démontre que l’athérosclérose infraclinique est un véritable marqueur de risque chez des sujets asymptomatiques.
Il existe donc un parallélisme entre l’étendue de l’athérosclérose infraclinique et la survenue des événements coronaires ou cérébro-vasculaires.
Cela est confirmé par une étude norvégienne prospective, the Tromsø study(9) et une étude canadienne de cohorte(10) avec un suivi respectif de 10 et 5 ans, qui montrent une forte association entre l’étendue de la plaque et un premier accident ischémique cérébral ou coronaire(9), ou un risque combiné d’accident vasculaire cérébral, d’infarctus du myocarde ou de mort vasculaire(10).
Mais la diffusion de la maladie athéroscléreuse est aussi prise en compte dans 3 études prospectives(11-13) qui montrent que la présence de plaques au niveau des carotides, mais aussi au niveau des artères fémorales communes sont l’une comme l’autre associée à un futur événement cardiovasculaire, et ce indépendamment des facteurs de risque. Plus les plaques sont nombreuses plus le risque cardiovasculaire est élevé : l’augmentation du risque d’infarctus, de mortalité cardiovasculaire et de mortalité toutes causes était respectivement de 52 %, 70 % et 45 % pour chaque augmentation du nombre de sites artériels atteints(12).
Prise en charge de l’athérosclérose infraclinique
L’athérosclérose infraclinique se développe lentement sur plusieurs années avant de se manifester cliniquement. Une prise en charge précoce et agressive des facteurs de risque cardiovasculaire en prévention primaire permettra de diminuer ou de retarder les complications de la maladie athéroscléreuse en ralentissant la progression de la plaque(14).
Les cibles thérapeutiques du traitement de réduction du risque cardiovasculaire sont donc tous les facteurs de risque modifiables dont un sujet peut être porteur : pression artérielle, LDL-cholestérol, glycémie à jeun, hémoglobine glyquée en cas de diabète, tabagisme, poids, sédentarité.
Les valeurs auxquelles ces cibles thérapeutiques doivent être amenées sont fonction du risque cardiovasculaire global, notamment pour la pression artérielle, le LDL-cholestérol et l’hémoglobine glyquée. La mise en évidence d’une athérosclérose confère un risque cardiovasculaire élevé et donc des cibles thérapeutiques strictes. Les modalités du traitement découlent de la prévention secondaire et de l’« evidence base medecine » et doivent être adaptées au profil du patient et aux éventuelles comorbidités. Il s’agira donc d’une prise en charge personnalisée qui nécessite l’adhésion du patient et sa participation active ainsi qu’un suivi régulier.
Les valeurs des autres cibles thérapeutiques sont indépendantes du niveau de risque : glycémie < 1 g/l (en l’absence de diabète), sevrage complet et définitif du tabac, IMC < 25 kg/m² et périmètre abdominal < 94/80 cm chez l’homme/la femme, lutte contre la sédentarité.
Pour atteindre ces cibles le traitement est d’abord non médicamenteux en modifiant son style de vie avec application de règles hygiéno-diététiques trop souvent négligées.
On recommandera un régime alimentaire de type méditerranéen, peu salé, pauvre en graisse et en sucre rapide et en cas de surpoids hypocalorique ; pratique d’une activité physique d’endurance modérée (< 120 bat/min au pic d’effort, à type de marche rapide, course, natation, vélo) régulière, d’environ 30 à 45 min 3 à 4 fois par semaine ; sevrage total du tabac et lutte contre le tabagisme passif. Ce changement de mode de vie est souvent difficile à faire accepter et la pratique d’un écho-Doppler vasculaire peut être d’une aide efficace, car la visualisation par un patient asymptomatique de son état artériel lui permet de mieux prendre conscience de son risque cardiovasculaire.
Les traitements médicamenteux sont spécifiques de chaque facteur de risque
Hypertension artérielle
Les inhibiteurs calciques, les diurétiques, les inhibiteurs de l’enzyme de conversion (IEC) ou les sartans en cas d’intolérance aux IEC, sont les trois principales classes à utiliser en première intention, avec certaines indications forcées du fait d’une comorbidité (IEC si insuffisance rénale, diabète, dysfonction ventriculaire gauche ; inhibiteur calcique si maladie vasculaire cérébrale ; bêtabloquant si maladie coronaire ou troubles du rythme).
L’objectif tensionnel est fonction du niveau de risque cardiovasculaire global, d’autant plus bas que le risque est élevé : pour un risque ASCVD > 10 % le niveau tensionnel doit être abaissé à moins de 130/ 80 mmHg(25).
Diabète
Pour le diabète, la metformine est prescrite en première intention si les modifications du mode de vie sont insuffisantes, afin d’obtenir une HbA1c < 7 %(15). Si l’objectif d’HbA1c n’est pas atteint et que le risque cardiovasculaire est élevé, on introduira alors un agoniste du récepteur GLP1 (liraglutide). Les inhibiteurs du SGLT2 sont une nouvelle classe thérapeutique prometteuse, mais non commercialisée en France avec tout récemment des résultats intéressants présentés à l’ACC de mars 2019 sur le sousgroupe artéritique de l’étude DECLARE testant la dapagliflozine (inhibiteur des SGLT2) chez 17 160 patients diabétiques ayant une maladie cardiovasculaire confirmée ou des facteurs de risque multiples(16).
Cholestérol
Pour le cholestérol, de nombreuses études épidémiologiques aux États-Unis (Framingham) comme en Europe (Münster Heart Study) ont montré que le cholestérol total et surtout le LDL-cholestérol étaient corrélés positivement et de façon exponentielle avec le risque coronaire, et ce de manière continue dès les plus basses valeurs. Mais surtout ces données ont été confirmées par la diminution des accidents coronaires chez les patients traités par statine. Cette classe thérapeutique (statines) a été évaluée de manière parfaitement rigoureuse entre 1994 et 2004 dans 10 essais cliniques de haut niveau de preuve, car randomisés contre placebo, en double aveugle, en pré - vention primaire (AFCAPS, ASCOT, CARDS, WOSCOPS, ALERT) comme en prévention secondaire (HPS, LIPID, CARE, PROSPER, 4S), mais avec des doses fixes de statines, quel que soit le niveau initial du cholestérol. Le bénéfice est d’autant plus important que le risque cardiovasculaire est élevé. Outre la diminution d’événement coronaire, il existe aussi une diminution d’accidents vasculaires cérébraux (HPS et PROSPER). Puis des études comparatives de doses (TNT, IDEAL, SEARCH) ont démontré l’intérêt d’un traitement intensif par statines dans la maladie coronaire avec une réduction supplémentaire d’événements coronariens pour une cible moyenne de LDL-cholestérol de 0,70-0,80 g/l. En 2006 les sociétés savantes nord-américaines (ACC/AHA) ont actualisé les guidelines de 2002 (NCEP/ATP-III) définissant des cibles de LDL-cholestérol à atteindre en fonction du risque cardiovasculaire : < 0,70 g/l en prévention secondaire d’un très haut risque comme une maladie coronaire, < 1 g/l dans le haut risque et < 1,30 g/l dans le risque intermédiaire. Ces cibles ont donc été déduites a posteriori par les métaanalyses en fonction du principe « the lower, the better ».
C’est pourquoi les dernières recommandations nord-américaines de novembre 2013 (ACC/AHA) actualisées en 2018(17) ont analysé une sélection d’études randomisées contrôlées en double insu, de haut niveau de preuve, ainsi que leurs métaanalyses, dont le critère de jugement porte sur les maladies cardiovasculaires (syndromes coronaires, accident vasculaire cérébral et artériopathie des membres inférieurs), complications de la maladie athéroscléreuse, et dont le suivi était supérieur à 18 mois, en laissant de côté les études observationnelles.
L’efficacité des statines est fonction de la dose et du niveau de risque et les posologies de statines sont alors définies en fonction du niveau de risque cardiovasculaire global, forte intensité pour un risque élevé ou intensité modérée pour un risque moindre.
• Traitement intensif pour la prévention secondaire et en prévention primaire s’il s’agit d’un haut risque défini par un score ASCVD > 20 % : les doses quotidiennes de statines doivent abaisser le LDL-cholestérol de plus de 50 %, ce que l’on ne peut obtenir qu’avec l’atorvastatine à partir de 40 mg/j et la rosuvastatine à partir de 20 mg/j ;
• Traitement modéré pour le reste de la prévention primaire à risque intermédiaire (ASCVD entre 7,5 % et 20 %) : les doses quotidiennes de statines doivent abaisser le LDL-cholestérol de 30 à 49 % ce que l’on peut obtenir avec l’ensemble des statines commercialisées.
Une athérosclérose carotidienne marquée avec une sténose > 50 % est équivalente à un risque coronaire et nécessite donc la prescription d’une statine à bonne dose afin d’obtenir une stabilisation de la plaque.
On rappelle ici que les dernières recommandations de l’ESC 2017 exigent des marqueurs d’instabilité de la plaque afin de décider d’une intervention pour les plaques supérieures à 60 % de sténose.
Le choix et la dose de la statine dépendront du taux initial du LDL-cholestérol (% de réduction nécessaire pour atteindre la cible), de la tolérance du patient, des comobidités et des interactions médicamenteuses.
Au traitement par statines seront associés un régime hypolipidique (limiter les graisses animales au profit de graisses végétales en privilégiant les laitages maigres et les poissons) et un exercice physique d’endurance.
En deuxième intention, en cas d’intolérance aux statines, l’ézétimibe peut être associé à une statine à faible dose ou utilisé seul. Les fibrates restent le traitement de l’hypertriglycéridémie quand elle est menaçante au-delà de 4 g/l (risque de pancréatite).
Quant aux anticorps monoclonaux inhibiteurs de PCSK9 (la protéine PCSK9 régule l’activité des LDL-récepteurs), ils sont très efficaces pour abaisser le taux de LDL-cholestérol avec une bonne tolérance clinique. Mais ils ne s’adressent qu’aux patients en prévention secondaire, soit de maladies cardiovasculaires athéroscléreuses(18), soit de coronaropathies(19). En prévention primaire, cette immunothérapie innovante n’a l’AMM que pour des patients atteints d’une hypercholestérolémie familiale qui conservent un taux de LDL-cholestérol franchement augmenté malgré un traitement par statine à dose maximale tolérée avec ou sans addition d’ézétimibe.
Prise en charge de l’athérosclérose infraclinique en l’absence de facteurs de risque
Les études prospectives plus récentes(20,21) confirment la possible présence de plaques athéromateuses vasculaires périphériques dans une population à faible risque cardiovasculaire et donc sans facteur de risque, et ce de manière fréquente. L’absence de cible thérapeutique rend plus difficile leur prise en charge.
Cependant le traitement de la maladie athéroscléreuse infraclinique pourrait être calqué sur la prise en charge de la maladie athéroscléreuse clinique (soit la prévention secondaire) aboutissant à la prescription d’une statine comme suggéré par les sociétés savantes américaines(17).
En prévention primaire, elles recommandent la prescription d’une statine même en cas de risque intermédiaire, s’il existe des calcifications coronaires significatives (score d’Agatston > 100). Si les statines diminuent le taux de cholestérol, elles agissent aussi sur d’autres voies métaboliques et ont une action sur la prolifération cellulaire et l’inflammation. Dans l’hypothèse inflammatoire de l’athérothrombose, les statines ont ainsi une place prépondérante confirmée par l’étude Jupiter en prévention primaire. Cet effet pléiotrope des statines est sans doute à l’origine d’une stabilisation de la plaque.
Place des antithrombotiques devant la découverte d’une plaque d’athérome
En prévention secondaire, la diminution des accidents thrombotiques par aspirine n’est plus à démontrer. Mais en prévention primaire la prescription d’aspirine est controversée. Il faut que le risque de survenue de complications de la maladie athéroscléreuse soit supérieur au risque de saignement digestif. Trois études récentes prospectives, randomisées aspirine versus placebo, portant sur de larges cohortes en prévention primaire (15 480 patients diabétiques[22], 19 114 patients âgés de plus de 70 ans[23] et 12 546 patients à risque intermédiaire[24]) montrent une augmentation des saignements digestifs ou intracérébraux dans le groupe traité. Il existe une tendance à la diminution des événements cardiovasculaires sous aspirine, mais ce bénéfice est largement contrebalancé par le risque de saignement( 22) et la mortalité globale est augmentée sous aspirine chez les sujets de plus de 70 ans(23). Il faut noter que le nombre d’événements cardiovasculaires a été beaucoup plus bas que prévu dans la dernière étude(24), probablement parce qu’il s’agissait d’une population à risque intermédiaire et sur cette population il n’y a pas de bénéfice de l’aspirine. Enfin aucune recherche d’athérosclérose infraclinique n’a été effectuée, dans aucune de ces 3 études.
La présence d’une athérosclérose infraclinique très marquée (sténose carotidienne > 50 %, score d’Agatston > 400), synonyme de haut risque cardiovasculaire, incite à traiter en l’absence de risque de saignement. De 75 à 100 mg par jour d’aspirine peuvent être utilisés en prévention primaire chez des patients sélectionnés, mais pas au-delà de 70 ans(25).
La prescription d’aspirine reste une discussion au cas par cas. Les autres antiagrégants plaquettaires, notamment le clopidogrel, n’ont pas d’indication en prévention primaire.
En pratique
La découverte de plaques d’athérome périphériques abolit la frontière entre la prévention primaire et la prévention secondaire.
Elle permet une prise en charge précoce de la maladie athéroscléreuse et contribue ainsi à diminuer la morbidité et la mortalité cardiovasculaire.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :