Cardiologie générale
Publié le 01 avr 2021Lecture 9 min
L’intelligence artificielle et le machine learning vont-ils nous faire revoir nos stratégies de prévention ?
Jean-Marc FOULT et coll.*, département d’imagerie, Hôpital Américain, Paris
Plus de la moitié des syndromes coronaires aigus surviennent chez des sujets n’ayant aucune sténose significative dans les mois précédant l’accident. Cette constatation — troublante au départ — est désormais assise sur un ensemble de publications suffisamment nombreuses et robustes pour être appréhendée comme une réalité(1). Dans ces conditions, comment identifier les sujets à risque ? Il s’avère que l’étendue des lésions coronaires, désormais quantifiables grâce aux technologies « machine learning », est un excellent prédicteur d’accidents, supérieur notamment à la présence de sténoses dites « significatives ».
Le concept de « sténose significative » n’est pas obsolète, tant s’en faut, puisqu’un grand nombre de syndromes coronaires aigus sont bel et bien la conséquence de sténoses serrées ; mais une analyse critique, des données disponibles montrent que l’étendue des lésions coronaires est le meilleur critère prédictif du risque de syndrome coronaire aigu (SCA).
On connaît l’importance de l’étendue des lésions coronaires depuis longtemps : aux grandes heures de la chirurgie de pontage aortocoronaire, il était bien établi qu’un « tritronculaire » était plus à risque qu’un « bitronculaire », lui-même plus à risque qu’un « monotronculaire » : la notion que l’étendue des lésions intervient dans le pronostic apparaissait clairement dans les différentes études du « CASS », s’agissant, bien entendu, de sténoses « significatives ».
La mise en évidence du caractère fortement prédictif du « score calcique » à partir de 2005 a permis de montrer que l’étendue des lésions athéromateuses calcifiées — indépendamment du fait qu’elles soient sténosantes ou non — est un très puissant facteur prédictif du risque d’accident. S’il est possible de repérer assez facilement les plaques calcifiées à partir d’une acquisition scannographique ne comportant pas d’injection de produit de contraste, les choses sont beaucoup moins simples lorsqu’on cherche à quantifier les plaques non calcifiées. Cette évaluation nécessite une injection de produit de contraste par voie intraveineuse, mais le gradient de densité — ou contraste — entre une plaque non calcifiée et son environnement tissulaire immédiat est généralement faible, ce qui rend son « extraction » ardue, qu’elle soit visuelle ou automatisée. Grâce aux progrès du « machine learning », on dispose de solutions permettant de chiffrer non seulement le volume total de l’athérome coronaire, mais aussi plus spécifiquement le volume des plaques lipidiques, fibreuses, et calcifiées, un peu à la manière des balances pèse-personne qui différencient masse grasse, masse musculaire et masse osseuse.
• Plaque à risque, ou patient à risque ?
La notion même de plaque à risque reste un sujet difficile, qui a fait l’objet d’un nombre considérable de travaux depuis plus de 40 ans : études anatomopathologiques dans un premier temps, puis basées sur les images de coronarographies, puis actuellement basées sur des images de scanner.
Les critères scannographiques de la « plaque à risque » ont été identifiés dès 2015, et sont principalement au nombre de 3 : présence d’une zone hypodense (< 30 UH), remodelage positif (calibre extérieur du vaisseau augmenté de 10 % par rapport à la normale), et microcalcifications (< 3 mm) ; ces caractéristiques sont associées à un risque accru d’événements ultérieurs, comme l’ont montré nombre de publications(2). À titre d’exemple, une étude très récente concernant 1 430 patients suivis 10 ans, âgés en moyenne de 58 ans au départ avec 56 % d’hommes, retrouve 7,4 % de décès — 1,75 % d’origine cardiovasculaire — et 3,9 % d’événements cardiovasculaires non fatals. Le degré de sévérité des sténoses, le score calcique et certains critères de plaque à risque sont prédicteurs d’événements(3,3bis).
En réalité, le concept de plaque à risque est fragile : bien qu’ils soient chiffrables, les critères de « plaque à risque » restent largement qualitatifs, et sont difficiles sinon impossibles à quantifier ; leur reproductibilité interobservateur est modeste. Une limite majeure du concept de plaque à risque est qu’il est à la fois très peu sensible et très peu spécifique : si l’on prend l’exemple de l’étude de Halon et coll.(4) (630 patients suivis 9,2 années), les plaques à risque exposent au risque de syndrome coronaire aigu dans 3,5 % des cas versus 0,6 % pour les autres plaques, une différence statistiquement significative. Autrement dit, 96,5 % des plaques à risque ne se compliqueront pas, et seules 3,5 % des plaques à risque donneront lieu à un SCA. De nombreuses plaques dites « à risque » se rompent sans jamais donner lieu à un quelconque syndrome clinique.
Un autre élément de réflexion est que les syndromes coronaires aigus sont fréquemment le fait d’une progression des lésions, laquelle progression est discontinue et opère par paliers parfois relativement brutaux(5). L’aspect d’une plaque athéromateuse plusieurs mois et a fortiori plusieurs années avant un accident ne reflète donc pas nécessairement celui qu’elle aura dans les minutes précédant l’événement.
Enfin, il existe fréquemment une élévation des marqueurs de l’inflammation dans le SCA, souvent associée à des désordres de l’hémostase et de l’équilibre neuro-hormonal(6). Une hypothèse est que cette situation instable a d’autant plus de chance d’aboutir à un SCA que le nombre de plaques – c’est-à-dire en réalité le nombre de cibles – est plus élevé. À titre de comparaison, si la foudre tombe sur un village de montagne, elle a plus de chance de frapper un chalet s’il y a 500 chalets que s’il y en a 3. La structure du toit du chalet peut intervenir, mais cet élément restera marginal par rapport au nombre de chalets situés sous l’orage.
• Le volume total de l’athérome coronaire est un puissant marqueur du risque
Comme évoqué ci-dessus, la progression des lésions coronaires est un phénomène discontinu. Initialement basés sur deux coronarographies réalisées chez le même patient à quelques années d’intervalle, de nombreux travaux(7) ont proposé divers facteurs pouvant expliquer – ou être associés – à la progression des lésions, comme le spasme coronaire (Nobuyoshi 1991), la complexité des lésions initiales, les niveaux circulants d’endothéline (peptide vaso-constricteur), certaines lipoprotéines, ou un état inflammatoire attesté par une élévation de la CRP. En réalité, les études basées sur l’analyse de coronarographies itératives n’ont eu accès qu’à une vision endoluminale de l’athérome, interdisant d’en quantifier réellement l’importance.
L’arrivée du scanner a permis d’étudier le devenir des plaques d’athérome dans leur plein volume, de quantifier la charge athéromateuse totale et son évolution dans le temps. L’ensemble des travaux consacrés à ce sujet montre que l’étendue des lésions coronaires est le déterminant principal de la progression rapide des lésions ; ces deux éléments cumulés sont d’ailleurs fortement associés à la survenue d’accidents cliniques : un athérome étendu, ayant progressé entre deux examens, expose à un risque élevé.
Dans une cohorte de 1 124 patients ayant eu 2 scanners espacés d’au moins 2 ans(8) l’étendue des lésions améliore la valeur prédictive des facteurs de risque traditionnels, qui par euxmêmes ne sont que modestement prédicteurs de la progression des lésions.
Au total, 224 patients de l’étude PARADIGM(9) ont été identifiés comme « progresseurs » ; il faut souligner que ces patients n’ont eu aucun événement au cours des 3 années de suivi : il s’agit donc d’une population à faible risque, chez laquelle la progression n’a pas eu de conséquence clinique. La hiérarchie des critères associés à une progression des lésions coronaires est, dans l’ordre :
– le volume d’athérome total normalisé au volume de l’arbre artériel coronaire (cf. infra) ;
– le volume d’athérome non normalisé ;
– le volume des plaques fibreuses ;
– le volume des plaques calcifiées ;
– la présence de plaques « à risque » ;
– la présence de sténoses > 50 % ;
– les facteurs de risque traditionnels.
Dans un autre sous-groupe de l’étude PARADIGM(10), incluant 1 297 sujets âgés en moyenne de 60 ans (56 % d’hommes) ne présentant PAS de sténose > 50 %, le meilleur critère prédictif de progression vers une lésion > 50 % est également le volume d’athérome total ; les critères classiques de « plaque à risque » ne sont pas prédicteurs.
Dans l’étude CONFIRM, 3 547 patients d’âge moyen 58 ans ont été suivis 5,4 années(11).
Le critère de sélection est l’absence de sténose > 50 % ; 460 événements (décès, IDM non fatal, revascularisation) sont observés au cours du suivi. L’étendue des lésions coronaires s’avère être le plus puissant prédicteur du risque, devant les traditionnels facteurs de risque (âge, BMI, HTA, diabète).
Dans un travail très original, 2 748 patients ont été suivis 5 ans (âge moyen 69 ans) ; 109 décès sont enregistrés dont 35 d’origine cardiaque (3 sont éliminés pour scanner de mauvaise qualité). Ces 32 patients résiduels sont comparés à 32 sujets appariés pour l’âge, le sexe et les facteurs de risque. Dans le groupe des 32 sujets décédés, le score calcique moyen est de 970 vs 283 pour le groupe témoin (p = 0,02) ; le volume total des lésions athéromateuses coronaires est de 302 mm3 dans le groupe des patients décédés, vs 150 mm3 dans le groupe témoin (p = 0,007). Au total, 15/ 32 patients décédés avaient une sténose > 70 % (soit 47 %), vs 7 (22 %) dans le groupe témoin (p = 0,03).
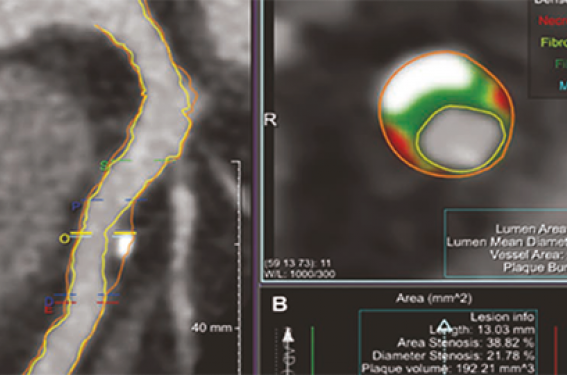
Dans cette étude(12), la présence d’une sténose > 70 % est donc un facteur prédictif de décès, mais ce critère s’avère moins puissant que le volume total des lésions athéromateuses coronaires ou le score calcique (figure 3).
D’autres études ont montré le rôle prédictif de l’étendue des lésions d’athérome(13).
Au total, les résultats d’une série de travaux regroupant plusieurs milliers de patients appartenant à des populations différentes convergent vers une conclusion simple : le volume total de l’athérome coronaire est le plus puissant prédicteur du risque.
La présence de sténoses > 70 % et le score calcique sont également associés à la survenue d’événements, mais leur puissance prédictive est inférieure à celle du volume total de l’athérome coronaire.
Point méthodologique : faut-il « normaliser » les résultats d’un scanner coronaire ?
Lorsqu’on cherche à mesurer le volume total des plaques athéromateuses coronaires se pose la question d’une normalisation : un même volume d’athérome n’aura en effet peut-être pas le même impact chez deux sujets dont la surface corporelle, et donc a priori le volume artériel coronaire, varie du simple au double. Le travail méthodologique de Van Rosendael et coll.(14), réalisé dans le cadre de l’étude PARADIGM chez 1 479 patients âgés de 60 ans en moyenne (58 % d’hommes) retrouve une relation entre la surface corporelle, le volume artériel coronaire, et le volume total des plaques athéromateuses. Lorsqu’on normalise le volume des plaques au volume artériel coronaire, l’influence de la surface corporelle disparaît. Une telle normalisation semble donc intéressante à considérer, sachant bien entendu qu’à l’heure actuelle la preuve n’est pas faite qu’une telle normalisation améliorerait la valeur prédictive des paramètres concernés. Plusieurs équipes travaillent actuellement à la mise au point d’algorithmes qui devraient prochainement permettre de normaliser différentes mesures au volume total de l’arbre artériel coronaire.
Dans la même idée, nous avons tous observé que l’arbre artériel coronaire paraît « grêle » chez certains sujets, relativement à la taille du cœur. L’étude de Benetos et coll.(15) a permis de suivre 325 patients pendant 4,6 années, au cours desquelles 11,1 % d’événements cardiovasculaires ont été observés. Les patients ayant un rapport : volume artériel coronaire/masse myocardique bas (< 28 mm3/g) ont eu 4 fois plus d’accidents que les autres (17,2 vs 4,5 % p < 0,001), et ce, indépendamment de la sévérité des sténoses coronaires.
• Le scanner permet de suivre l’impact des traitements sur l’athérome coronaire
Une métaanalyse incluant 12 études où un scanner coronaire a été répété à plusieurs années d’intervalle montre que les statines réduisent significativement le volume total des plaques (-20 mm3), alors que celui-ci augmente chez les sujets non traités (+14 mm3). En fait, il semble que les statines induisent une forme de cicatrisation de la plaque, qui tend à se calcifier, aboutissant ainsi à une augmentation — modérée — du volume des plaques calcifiées et donc du score calcique, avec parallèlement une diminution du volume des plaques non calcifiées(16).
Une revue récente(17) détaille l’action d’autres molécules sur l’évolution des plaques athéromateuses (acide garlique, atreleuton, cilostazol, colchicine, antiagrégants, anticoagulants, testostérone, dérivés oméga-3).
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :