Vasculaire
Publié le 11 jan 2011Lecture 9 min
Conduite à tenir devant un malade polyartériel
M. SLAOUI, B. JAAKIK, T. EL HOUARI, Z. BAZID, R. CHERRADI, I. FELLAT, J. ZARZUR, M. CHERTI, CHU Ibn Sina Rabat, Maroc
L’atteinte polyartérielle se définit par une atteinte simultanée de plusieurs axes artériels dont l’étiologie principale est l’athérosclérose. Le pronostic est déterminé par l’atteinte coronaire qui constitue la première cause de mortalité péri-opératoire et tardive chez les vasculaires périphériques.
Dans cette mise au point, nous traitons les différentes associations lésionnelles et proposons une stratégie diagnostique à la lumière des données de la littérature en insistant sur l’évaluation du risque cardiovasculaire préopératoire chez le polyartériel.
L'athérosclérose est une maladie ubiquitaire, pouvant toucher plusieurs territoires artériels en même temps de façon symptomatique ou asymptomatique. Il est important de bien connaître les différentes associations lésionnelles (coronaires, carotidiennes, périphériques) pour mieux déterminer le choix des examens utiles au diagnostic.
Les associations lésionnelles
En cas d’atteinte coronarienne
L’atteinte coronarienne est la plus importante en termes de morbi-mortalité et c’est souvent dans le cadre du bilan de cardiopathie ischémique que les modalités d’évaluation de la maladie athéromateuse sont discutées. Sur une population de 146 patients pris en charge en hospitalisation pour réadaptation dans les suites des événements coronariens, 9,4 % des patients ont des sténoses carotidiennes de plus de 70 %. La prévalence des sténoses carotidiennes chez les patients candidats à un pontage aorto-coronarien (PAC) est de 4 à 8 %. Ainsi, la réalisation d’un dépistage systématique par écho-Doppler carotidien ne doit pas être systématique, mais ciblée chez des patients à haut risque, notamment les diabétiques.
L’anévrysme de l’aorte abdominale (AAA) est retrouvé dans 3,3 à 11 % des patients coronariens avérés. La prévalence de l’artériopathie oblitérante des membres inférieurs (AOMI) chez le coronarien est très supérieure à celle de la population générale de 6 à 39 % versus 0,8 à 6,9 %. Cette atteinte est fréquente chez le coronarien quels que soit le sexe et l’âge. Toutefois, le dépistage d’une AOMI chez les patients coronariens est en général réservé aux patients symptomatiques ou avec index de pression systolique (IPS) diminués.
En cas d’attente carotidienne
La prévalence de sténoses coronaires chez les patients candidats à une endartérectomie est de 50 % environ. L’infarctus du myocarde est la principale cause de mortalité péri-opératoire et de mortalité tardive chez ces patients.
L’incidence de l’AAA chez les malades présentant une sténose significative des carotides est supérieure à celle retrouvée chez les patients sans facteurs de risque cardiovasculaire.
En cas d’AAA
L’AAA est une atteinte tardive de l’athérosclérose, qui s’associe fréquemment à une atteinte des autres territoires artériels(1). Dans une population de 110 patients présentant un AAA, 71 % ont des lésions coronariennes, 50 % ont une AOMI et 27 % ont une atteinte cérébrovasculaire.
Dans un travail où la coronarographie a été réalisée systématiquement avant la chirurgie vasculaire de l’AAA, 36 % des malades avaient des lésions coronariennes sévères et seulement 17 % étaient symptomatiques(18). L’association AAA-AOMI est très fréquente surtout si l’AAA est aorto-iliaque.
En cas d’AOMI
L’AOMI n’est qu’une manifestation locale d’une maladie générale qu’est l’athérosclérose(20). La prévalence de l’atteinte coronarienne chez l’artéritique est de 18 à 58 % selon les méthodes diagnostiques et la population étudiée. L’association AOMI-AAA est beaucoup moins fréquente que l’association AAA-AOMI, puisqu’elle est estimée à 6 %.
Par ailleurs, l’atteinte carotidienne chez les artéritiques est plus fréquente, estimée à 21,8 % dans la série de Kruver.
Diagnostic de l’atteinte coronarienne en cas d’atteinte vasculaire périphérique
Stratification du risque (AHA) préopératoire
L’ischémie myocardique est la principale cause de décès périopératoire toute chirurgie confondue. Au-delà du risque vital immédiat, la survenue d’une telle complication réduit significativement l’espérance de vie. L’identification des patients à risque, permet les ajustements thérapeutiques avant l’intervention chirurgicale.
Evaluation clinique
La probabilité de survenue de l’ischémie myocardique est bien évidemment liée au patient. Il est possible de prédire le risque de survenue d’événements cardiovasculaires. Les dernières recommandations ACC/AHA sur la stratification du risque préopératoire définissent trois niveaux de risque en fonction de cinq facteurs indépendants (tableau 1).
Ces facteurs sont définis selon la classification de Lee, datant de 1999 mais ayant bénéficié d’études de validation depuis.
Ces cinq facteurs sont :
– un antécédent de maladie coronaire (IDM, angine de poitrine, précédente épreuve d’effort positive ou présence d’onde Q à l’électrocardiogramme) ;
– un antécédent d’insuffisance cardiaque (définie essentiellement cliniquement par la dyspnée) ;
– des antécédents d’AVC ;
– la notion d’un diabète sous insuline ;
– l’existence d’une insuffisance rénale.
Les marqueurs de risque plus « mineurs » comme l’âge, la notion d’un bloc de branche gauche, d’une HVG ou de modifications du segment ST, ont été omis dans ces dernières recommandations.
Par ailleurs, ces recommandations définissent un groupe de patients à très haut risque, pour lesquels la chirurgie non cardiaque élective est soit contre-indiquée, soit ne peut être réalisée qu’après traitement de ce risque ; ces patients sont dénommés « à situation cardiaque évolutive ». Il s’agit de toutes ces situations cliniques qui sous-tendent une aggravation récente de l’état cardiaque et fonctionnel du patient.
L’évaluation de la capacité fonctionnelle à l’effort du patient est importante. Elle a été simplifiée lors du dernier rapport de l’ACC/AHA publié en octobre 2007. Ainsi, trois niveaux de capacité d’effort se distinguent, résumés au tableau 2. Le seuil retenu pour qualifier l’activité physique insuffisante est de 4 METs.
L’acte chirurgical intervient également dans la stratification du risque périopératoire. En fait, l’ACC/AHA a classé les procédures chirurgicales en trois catégories en fonction du risque combiné de décès ou de survenue d’infarctus du myocarde (tableau 3).
Les chirurgies vasculaires (hormis l’endartériectomie carotidienne) sont toutes considérées comme à haut risque cardiovasculaire (> 5 % de risque).
Explorations non invasives
À l’issue de l’évaluation clinique, les patients à faible risque de survenue d’événements cardiovasculaires ne nécessitent aucune prise en charge particulière avant l’intervention chirurgicale ; les malades à haut risque seront pris en charge pour leur pathologie cardiaque « active » avant de considérer la chirurgie extracardiaque.
Les patients à capacité fonctionnelle réduite, qui présentent plus de trois marqueurs de risque et doivent subir une chirurgie vasculaire, nécessitent une exploration fonctionnelle d’effort (scintigraphie de perfusion ou échographie sous dobutamine) pour discuter une revascularisation myocardique préalable selon l’importance de l’ischémie.
Selon l’ACC/AHA, le niveau de cette recommandation est de classe II et de niveau de preuve B.
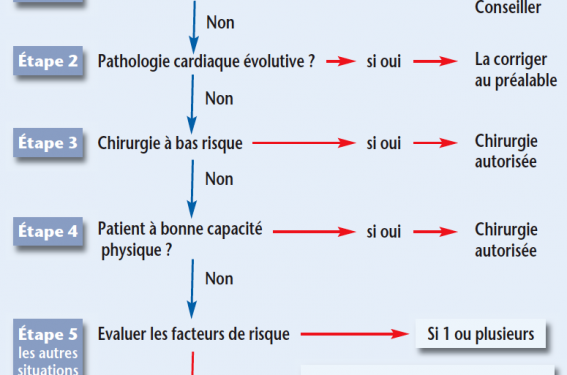
Les tests fonctionnels de recherche d’ischémie sont considérés chez les patients à risque clinique intermédiaire présentant 1 ou 2 facteurs prédictifs de survenue des événements cardiovasculaires avec une mauvaise capacité physique, candidats à une chirurgie extracardiaque à risque intermédiaire (Classe IIb, Niveau de preuve B). Toutefois, une autre stratégie est possible chez ce type de patients et consiste à réaliser cette chirurgie en se contentant de contrôler le rythme cardiaque (bêtabloquants) ; il s’agit d’une indication de classe IIa et de niveau de preuve B (figure).
Figure. Algorithme simplifié de prise en charge du patient avant chirurgie. À noter que pour les patients devant subir une chirurgie à risque intermédiaire ou élevé et dont l’aptitude physique est jugée basse ou peu évaluable (étape 5), l’utilisation en préopératoire des bêtabloquants et la réalisation des tests fonctionnels seront d’autant plus recommandées que le nombre de facteurs de risque est plus élevé et qu’il s’agit d’une chirurgie vasculaire programmée
Épreuve d’effort (EE)
L’épreuve d’effort prédit une atteinte coronarienne avec une sensibilité de 68 % et une spécificité de 77 %. Dans une population de 100 patients candidats à une chirurgie périphérique ou à une chirurgie de l’AAA, seuls 30 % avaient atteint 85 % de la fréquence maximale théorique (FMT) avec un taux de complications cardiaques (décès, IDM, insuffisance cardiaque, arythmie ventriculaire) de 6 %.
Le reste des malades n’avaient pas atteint 85 % de la FMT ou avaient des anomalies électriques avec un taux de complications cardiaques évalué à 24 %. En plus de sa valeur diagnostique, l’EE a une valeur pronostique. En fait, le niveau de risque est élevé lorsque l’ischémie myocardique survient à un niveau d’effort bas (< 70 % de la FMT), se manifestant par au moins un des signes suivants :
– sous-décalage de ST horizontal ou descendant > 0,1 mV, sus-décalage de ST > 0,1 mV en dehors de territoire infarci ;
– anomalies électriques dans ≥ 5 dérivations ;
– persistance de l’ischémie > 3 minutes après l’arrêt de l’effort ;
– diminution de la pression artérielle systolique > 10 mmHg.
Scintigraphie myocardique
La plupart des études ont montré que les anomalies irréversibles à la scintigraphie myocardique de perfusion n’ont pas de valeur prédictive de la survenue des événements cardiovasculaires en péri-opératoire, alors que les défects réversibles sont associés à un risque élevé de complications cardiaques.
L’analyse semi quantitative des anomalies de perfusion à la scintigraphie myocardique a montré que le risque de survenue des événements cardiovasculaires est corrélé à la taille du défect(31).
Échocardiographie de stress à la dobutamine
L’échocardiographie de stress est l’examen de choix pour évaluer le risque coronarien en préopératoire. La valeur prédictive positive de survenue des événements graves (décès ou infarctus) est assez faible (38 % dans la plus importante série) alors que sa valeur prédictive négative est excellente de 93 à 99 %. On retient comme facteur de gravité la survenue précoce de l’ischémie myocardique en moins de 70 % de la FMT, la survenue d’un trouble du rythme grave ou d’une insuffisance cardiaque.
Une métaanalyse publiée par Kertaï et coll. portant sur 8 119 patients, conclut à une supériorité statistiquement significative de l’échographie de stress sur la scintigraphie myocardique avec, en particulier, une meilleure valeur prédictive positive de la survenue des complications cardiaques peropératoires.
Quel test non invasif choisir ?
L’EE reste l’examen à effectuer en première intention car elle permet d’évaluer la capacité fonctionnelle du patient, de détecter l’ischémie myocardique et de suivre la réponse hémodynamique du patient au cours du test. Ce test peut être réalisé en toute sécurité, même chez les patients présentant un AAA. En présence d’anomalies électriques sur l’ECG de base (bloc de branche gauche, hypertrophie ventriculaire gauche, etc.) ou en cas d’incapacité fonctionnelle, les tests pharmacologiques (scintigraphie myocardique au dipyridamole, échocardiographie de stress à la dobutamine) sont recommandés.
En dehors du contexte chirurgical
L’anamnèse, l’examen physique et l’ECG de repos constituent des éléments incontournables pour une première évaluation du patient. L’EE, quoique imparfaite, reste l’examen clé pour le dépistage de la maladie coronarienne. La scintigraphie myocardique d’effort et l’échocardiographie de stress sont désormais des examens bien validés à la recherche d’une coronaropathie. Ces examens non invasifs ne doivent pas être systématiques. La coronarographie est réalisée chez les patients présentant une épreuve non invasive positive et ce, d’autant plus que les critères de positivité sont francs et qu’une revascularisation est envisageable.
Coronarographie
C’est un examen invasif, sa réalisation n’est pas systématique. Les indications sont les mêmes que dans le cadre non opératoire.
En résumé
L’ACC/AHA propose l’algorithme (figure) de prise en charge du malade candidat à une chirurgie extracardiaque.
Diagnostic de l’atteinte artérielle périphérique en cas d’atteinte coronarienne
L’interrogatoire à la recherche des antécédents, des facteurs de risque cardiovasculaire, des signes fonctionnels et l’examen physique complet doivent être systématiques chez tout coronarien. Certains critères engagent à prescrire une exploration carotidienne : âge > 60 ans, présence de nombreux facteurs de risque cardiovasculaire, symptôme ou antécédent neurologique, ainsi qu’une autre localisation de l’athérosclérose. Cette exploration est faite par écho-Doppler vasculaire et l’angio IRM. L’artériographie n’est réalisée qu’en cas de discordance entre les deux examens précédents ou dans le cadre du bilan préopératoire si une endartériectomie est retenue. Le dépistage des sténoses carotidiennes avant le pontage aortocoronaire est utile chez les malades de plus de 60 ans ou chez les malades de moins de 60 ans présentant au moins 2 facteurs de risque cardiovasculaire parmi les trois suivants : HTA, tabagisme, diabète. Pour certains, le dépistage d’AAA chez le coronarien n’est pas systématique. Il est réalisé chez le malade de sexe masculin, d’âge > 60 ans ayant un antécédent d’AOMI ou d’atteinte carotidienne. Pour d’autres auteurs, ce dépistage doit être systématique vu le risque de rupture mortelle. L’AOMI est un facteur de mauvais pronostic chez le coronarien. La mesure de l’index de pression systolique est à l’heure actuelle la meilleure méthode de dépistage de l’AOMI.
En pratique
La recherche des facteurs de risque de complications cardiaques périopératoires, l’évaluation de la capacité fonctionnelle et la connaissance des associations lésionnelles fréquentes déterminent la stratégie diagnostique chez le polyartériel, condition indispensable pour définir les priorités thérapeutiques.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :