Publié le 08 nov 2011Lecture 11 min
Actualités des biomarqueurs dans l’insuffisance cardiaque
M.-F. SERONDE, CHU de Besançon et CHU Lariboisière, Paris
Les Journées françaises de l'insuffisance cardiaque
L’insuffisance cardiaque chronique (ICC) constitue un problème de santé publique majeur. Malgré les progrès thérapeutiques de ces dernières années, son pronostic reste sombre. Il est donc important de mieux identifier les patients les plus à risque de décès ou de réhospitalisations, afin de mettre en place rapidement une prise en charge adaptée et des thérapeutiques efficaces.
En préambule, il est utile de définir de façon précise ce qu’est un biomarqueur et ce qu’est un bon biomarqueur. Emdin définit dans l’European Journal of Heart Failure en 2009(1) un biomarqueur comme un paramètre mesuré objectivement, qui sert à évaluer un processus physiologique ou physiopathologique.
Il existe trois types de biomarqueurs :
– diagnostiques et/ou pronostiques,
– qui permettent de suivre la réponse thérapeutique,
– qui peuvent servir de critères de substitution aux critères cliniques de jugement comme la mortalité dans certaines études, dans ce cas l’approche multi-marqueur devient intéressante.
Pour le même auteur, un bon biomarqueur doit être utile pour la pratique clinique, et pour cela :
– il doit être facilement détectable ;
– les techniques de dosage doivent être reproductibles et peu onéreuses ;
– la modification de concentration doit être prédictive du risque de survenue d’un phénotype ;
– les mécanismes cellulaires et moléculaires qui expliquent la relation entre biomarqueur et phénotypes doivent être compris ;
– la relation entre concentration et amplitude du risque est linéaire ;
– le biomarqueur doit prédire, de manière indépendante des autres facteurs de risque cliniques ou d’autres biomarqueurs, la survenue du phénotype ;
– la cinétique de modification de la concentration du biomarqueur doit être connue et reproductible pour un phénotype donné ou une intervention thérapeutique.
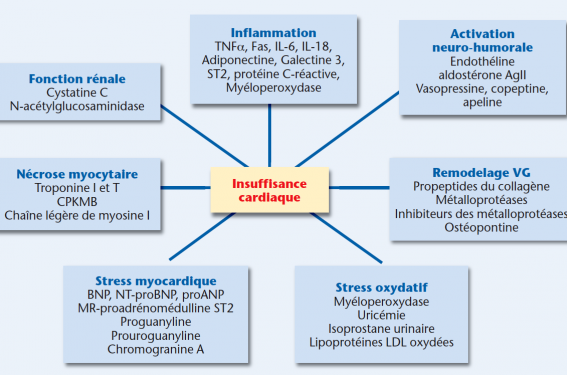
Il y a pléthore de biomarqueurs, comme le montre la figure 1, mais nous nous contenterons ici de présenter les nouveaux biomarqueurs, leur origine, leur intérêt actuel et à venir.
Biomarqueurs dans l’insuffisance cardiaque selon Braunwald(2).
Les nouveaux biomarqueurs
Les marqueurs d’inflammation
L’inflammation est importante dans la physiopathologie de l’IC. La progression de l’IC implique des mécanismes d’activation immunitaire et inflammatoire. Plusieurs biomarqueurs sont déjà à notre disposition : la CRP, la CRP ultasensible (CRP us), le Tumor Necrosis Factor a (TNFa), l’interleukine-6 (Il-6), la cardiotropine 1, l’interleukine-18 (Il-18), la galectine-3.
CRP et CRPus
Rien de nouveau avec ce biomarqueur dans l’ICA : dans l’étude de Mueller de 2006(3), sur 214 patients hospitalisés pour ICA, un taux de CRP > 25 mg/l était un indicateur indépendant de mortalité à 24 mois. Dans l’ICC stable, N. Lamblin a montré que la mortalité à 6 ans était plus élevée chez les patients avec un taux de CRPus > 3 mg/l(4).
TNFa, Il-6, cardiotropine1, Il-18
Ils ont une forte valeur pronostique. Leur activation serait plus précoce que celle des systèmes neuro-endocriniens. Ils pourraient jouer un rôle dans le dépistage de l’IC chez des patients asymptomatiques(5), mais leur utilisation en pratique est limitée.
Galectine-3
Elle est secrétée par les macrophages activés. Elle favorise leur migration, la prolifération des fibroblastes et le développement de la fibrose. Le dosage plasmatique de galectine-3 a été étudié comme biomarqueur dans l’IC(6), elle est considérée aussi comme un marqueur de fibrose.
La galectine-3 a été testée chez 240 patients atteints d’ICC stables, suivis pendant 3-4 ans. Sa concentration plasmatique était fortement liée au devenir de ces patients, en particulier la mortalité(7).
De Boer a évalué la valeur pronostique à 18 mois (hospitalisation pour IC et mortalité toute cause) de la galectine-3 dans une population de 592 patients hospitalisés pour décompensation cardiaque, sur cardiopathie à fonction systolique préservée ou altérée. Cette étude a montré que la galectine-3 est un marqueur pronostique indépendant dans cette population.
Ces résultats étaient d’autant plus marqués dans la population des patients IC à fonction systolique préservée(8).
Les marqueurs de l’activation neurohumorale
Copeptine
L’hormone antidiurétique (HAD) ou vasopressine est un puissant agent vasoconstricteur mis en jeu lors des hypovolémies et des baisses de précharge cardiaque. Elle est responsable en partie de l’hypertrophie ventriculaire gauche et de la rétention hydrosodée. La copeptine est la partie C-terminale de l’HAD ; sa concentration plasmatique est corrélée à celle de l’HAD. Le blocage sélectif des récepteurs de l’HAD est envisagé comme une possible cible thérapeutique (les « vaptans »).
Dans l’infarctus du myocarde aigu, des concentrations élevées de copeptine et de NT-proBNP constituent ensemble un indicateur indépendant de mortalité ou de survenue d’une IC à 6 mois(9).
Dans l’ICA, la copeptine associée aux peptides natriurétiques améliore la prédiction d’événements à 90 jours(10). Dans l’ICC, des études sont en cours pour déterminer l’intérêt pronostique du dosage de la copeptine.
Les marqueurs du remodelage ventriculaire gauche
La principale nouveauté est le dosage du ST2 soluble. Il appartient à la famille des récepteurs de l’interleukine (IL- I). Il existe deux formes, une forme soluble et une autre transmembranaire. Il se lie à l’IL-33, prohypertrophique.
ST2 est considéré comme un marqueur du remodelage et de la fibrose myocardique. L’origine du ST2 soluble (ST2s) chez le patient atteint d’insuffisance cardiaque aiguë ou chronique n’est pas claire.
Pour l’instant, il n’existe pas de dosage disponible en pratique clinique.
ST2s n’a pas d’intérêt pour le diagnostic de l’insuffisance cardiaque, mais a un intérêt pronostique :
• En post-infarctus du myocarde(11), ST2s est associé à une augmentation du risque de mortalité ou de survenue d’une IC à 1 mois indépendamment des peptides natriurétiques. ST2s est corrélé aux marqueurs de structure et de fonction cardiaque (échocardiographie).
• ST2 a été évalué dans une population de patients hospitalisés pour dyspnée aiguë(12) chez 599 patients, dont 209 patients en ICA. Il existe dans cette étude une relation concentration-dépendante entre ST2 et mortalité. Une concentration de ST2s > 0,2 ng/ml prédit la mortalité à 1 an chez les patients IC ou non (AUC 0,74, IC : 0,70-0,78). La valeur pronostique de ST2 en termes de mortalité s’additionne à celle du NT-pro-BNP à 1 an et à 4 ans.
• Dans l’insuffisance cardiaque aiguë, la concentration de ST2 est corrélée au stade NYHA, à la FEVG, à la clairance de la créatinine, au taux de peptides natriurétiques, à la CRP(13).
• Dans une cohorte de 1 141 patients ICC suivis en ambulatoire, le ST2 ne fait pas mieux pour prédire le décès ou la greffe que le score de Seattle (SHFM), seul ou en association avec le NT pro BNP et SHFM(14).
Les marqueurs du stress myocardiaque
Les peptides natriurétiques
On distingue :
– le brain natriuretic peptid (BNP) produit par les ventricules ;
– le peptide atrial natriurétique (ANP) issu des oreillettes.
Les actions biologiques du BNP et ANP sont de favoriser la natriurèse ; ils sont vasodilatateurs. Ils inhibent le système rénine-angiotensine et favorisent la relaxation ventriculaire gauche.
• BNP ou NT-proBNP
Il est utile au diagnostic d’insuffisance cardiaque, au pronostic, et comme guide pour le traitement de l’IC. Il a un certain nombre de limites. En particulier pour le diagnostic d’IC, il existe une zone grise entre 100 à 400 pg/ml pour le BNP mais aussi pour le NT-proBNP entre 300 et 1 800 pg/ml où le dosage ne permet pas de conclure sur l’origine de la dyspnée.
Ainsi, dans l’insuffisance rénale chronique (filtration glomérulaire < 60 ml/min/1,73 m²), chez le sujet âgé, en cas d’embolie pulmonaire ou de sepsis, la concentration de BNP peut être augmentée sans qu’il y ait vraiment d’IC. Enfin, le taux de BNP peut être bas chez le patient obèse avec des taux qui peuvent être abaissés de 30 à 50 %. De plus, dans l’IC à fonction systolique préservée il n’existe pour l’instant pas de cut off pour le diagnostic d’IC(15).
• ANP
Sa durée de vie est de seulement quelques minutes et son dosage n’est pas fiable. En revanche, le MR-proANP est beaucoup plus stable et un dosage fiable est disponible (Brahms).Dans l’étude BACH publiée par Maisel, sur 1 641 patients hospitalisés pour dyspnée aiguë(16), MR-proANP a été comparé à NT- proBNP et BNP pour le diagnostic d’ICA. Dans cette étude, le MR-proANP n’est pas inférieur au BNP et au NT-proBNP pour le diagnostic d’ICA (cut off : BNP 100 pg/ml, MR-proANP 120 pmol/l) Il existe une bonne corrélation entre le taux de BNP et de MR-proANP.
Lorsque le BNP est en zone grise, le MR-proANP permet de redresser le diagnostic chez les patients obèses, mais pas chez les patients insuffisants rénaux ou âgés de plus de 70 ans.
Chez des patients insuffisants cardiaques chroniques, l’équipe de Anker confirme en 2007 la valeur prédictive du pronostic du MR-proANP chez 525 patients stables(17).
Adrénomédulline (ADM)
Elle a été décrite pour la première fois en 1993 dans le tissu de phéochrocytome humain. C’est un neuropeptide sécrété par les cellules endothéliales, les cardiomyocytes et les fibroblastes. Sa concentration plasmatique est augmentée dans l’hypertension artérielle, l’athérosclérose, l’hypertension artérielle pulmonaire, l’insuffisance rénale chronique, le sepsis et dans l’insuffisance cardiaque chronique(18).
Elle possède des propriétés vasodilatatrice, natriurétique, inotrope positive et angiogénique.
Un dosage plasmatique est disponible où la forme inactive de l’adrénomédulline est dosée : la MR-proADM (Brahms, immuno-analyse par chimiluminescence).
La MR adrénomédulline a surtout été testée comme marqueur pronostique chez des patients hospitalisés pour dyspnée aiguë, chez des patients hospitalisés pour ICA et chez des insuffisants cardiaques chroniques stabilisés.
L’étude BACH publiée par Maisel en 2010(16) a comparé la valeur prédictive de mortalité à 90 jours de MR-proADM à celle du BNP et de la troponine chez des patients hospitalisés aux urgences pour dyspnée aiguë en rapport avec une ICA (1 641 patients au total, 568 patients en ICA). L’analyse de la courbe ROC a montré que la MR-proADM a une meilleure valeur prédictive que le BNP (aire sous la courbe à 0,73 pour MR-proADM et 0,62 pour le BNP, p < 0,001). En analyse multivariée, la MR-proADM et non le BNP avait une valeur pronostique indépendamment de l’âge, du sexe, de la créatininémie, de l’élévation de la troponine (p < 0,001). À signaler dans cette étude qu’aucun des biomarqueurs ne prédisaient les réhospitalisations.
Dans l’ICC, Von Haehling en 2010 confirme, chez des patients atteints d’ICC, une augmentation de la concentration de MR-proADM en relation avec la FEVG et le stade NYHA(17).
Les marqueurs de la fonction rénale
L’insuffisance rénale est fréquente dans l’insuffisance cardiaque aiguë et elle est associée à une augmentation de la morbi-mortalité. La créatinémie est un assez bon marqueur de la fonction rénale mais pas des lésions tubulaires. Ainsi, elle est peu sensible aux dommages rénaux induits par les traitements ou par la baisse de perfusion rénale. Par ailleurs, la créatinémie augmente dans les jours suivant la survenue des dommages rénaux, d’autres biomarqueurs comme la neutrophil gelatinase-associated lipocalin (NGAL) ou la cystatine C sont plus précoces.
NGAL
Ce biomarqueur a été découvert par génomique sur des cellules rénales de modèles animaux. C’est une protéine humaine de bas poids moléculaire (25 kDa) liée à la gélatinase des polynucléaires neutrophiles.
Elle est naturellement exprimée à faible concentration dans les tissus tels que le rein, la trachée et les poumons, l’estomac et le côlon. Son expression tissulaire est stimulée par les lésions épithéliales ; ainsi, sa concentration est augmentée dans le sérum en cas d’infection bactérienne ou dans les sécrétions bronchiques en cas d’asthme ou de bronchopneumopathie chronique obstructive.
Dans le rein, elle est surexprimée dans le tubule rénal après agression ischémique et colocalisée dans les cellules épithéliales proliférantes.
Chez des enfants subissant une chirurgie cardiaque, on a montré que la concentration plasmatique et urinaire de NGAL peut être un biomarqueur précoce, sensible et spécifique, prédictif de la survenue d’une insuffisance rénale aiguë(20). D’autres études publiées chez l’adulte ont montré les mêmes résultats(21-24).
Plusieurs types de dosage existent, urinaire ou plasmatique, si bien que les résultats obtenus sont difficilement comparables. Dans l’insuffisance cardiaque, nous disposons de quelques études.
Dans l’ICC stable, la concentration urinaire de NGAL est significativement plus élevée que dans une population de sujets contrôlés(25).
L’équipe de Maisel(26) a évalué la valeur pronostique du NGAL plasmatique (mortalité toute cause ou hospitalisation pour IC à 30 jours) dans une population de 186 patients hospitalisés pour IC décompensée (IC par dysfonction systolique ou diastolique). NGAL a été comparé au BNP, à la créatinémie, au débit de filtration glomérulaire, mesurés à la sortie d’hospitalisation. L’analyse des courbes ROC montre que l’aire sous la courbe de NGAL (0,73) est supérieure à celle du BNP (0,646), à celle de la créatinémie (0,56) et à celle du débit de filtration glomérulaire (0,55). La différence est significative entre NGAL et marqueur de fonction rénale, mais pas entre NGAL et BNP. Par ailleurs, les patients dont le taux de BNP et de NGAL était les plus élevés à la sortie avaient le plus mauvais pronostic à 30 jours.
NGAL serait donc un marqueur précoce d’insuffisance rénale mais aussi un marqueur pronostique surtout s’il est associé au dosage des peptides natriurétiques.
Cystatine C sérique
Elle appartient à la famille des inhibiteurs de la protéase de la cystéine ; c’est une protéine non glycolysée, de bas poids moléculaire. Elle joue un rôle important dans la régulation des lésions protéolytiques induites par les protéases de la cystéine. La cystatine C est produite à taux constant par les cellules nucléées, avec des concentrations élevées dans certains liquides tels que le liquide synovial, le liquide séminal, et le liquide céphalo-rachidien. Elle est entièrement éliminée par le rein.
Ainsi, en raison de son bas poids moléculaire et sa synthèse endogène constante, sa concentration sérique est le reflet de la filtration glomérulaire(27).
Dans l’insuffisance cardiaque il y a peu d’études. Une étude pronostique dans l’ICA, a montré que l’on pouvait stratifier le risque de mortalité à un an en combinant le dosage de cystatine C à celui du NT-proBNP. Ainsi, lorsque les taux combinés des 2 biomarqueurs étaient augmentés au troisième tertile, la mortalité était multipliée par 10(28).
Les microARNs
Les microARNs ou miARNs sont de petits ARN qui interviennent dans la régulation post-transcriptionnelle. Ils régulent, par leur action sur les ARN, entre 10 et 30 % des gènes codants. Selon leur activité, certains auteurs ont classé les miARNs schématiquement en trois classes :
– inactivation totale de la cible : le miARN réprime totalement l’ARNm ;
– modulation de l’expression : l’ARNm reste fonctionnel, mais à un niveau inférieur à ce qu’il serait en l’absence du miARN ;
– sans effet (neutre) : ce serait des miARN spécifiques d’espèce amenés à disparaître au cours de l’évolution.
Plusieurs miARNs ont été mis en évidence dans les pathologies cardiovasculaires. Ainsi, certains auteurs ont montré qu’au décours de l’infarctus du myocarde, l’activité des miARNs de la famille des miR-29 est diminuée. Ces miARNs participent au contrôle de la fibrose cardiaque en agissant directement sur l’expression du collagène.
Sur le plan diagnostique, une signature de miARNs a pu être mise en évidence dans différentes pathologies telles que les cardiomyopathies ischémiques, la sténose de l’aorte, les cardiomyopathies dilatées. Ces signatures pourraient être utiles au diagnostic des maladies cardiovasculaires.
Plusieurs miRs sont en cours d’évaluation.
En pratique
L’IC est une pathologie fréquente et de mauvais pronostic. Reconnaître rapidement une ICA permet d’améliorer le pronostic du patient.
Identifier, parmi les patients ICC, les plus à risque reste un challenge ; pourtant, ces patients pourraient bénéficier plus rapidement d’un suivi personnalisé et rapproché, d’une resynchronisation, d’une assistance…
La protéomique, la génomique sont de nouvelles techniques permettant d’identifier de nouveaux biomarqueurs potentiels.
De nombreux biomarqueurs sont en cours d’évaluation pour le diagnostic et le pronostic de l’IC, avec chacun leur spécificité.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :
Articles sur le même thème
publicité
publicité






