Publié le 11 mai 2010Lecture 6 min
Syncopes - Définitions, classification et physiopathologie, épidémiologie, pronostic, qualité de vie
F. DELAHAYE, Lyon
La syncope est une PDCT due à une hypoperfusion cérébrale globale transitoire, caractérisée par un début rapide, une durée brève et une récupération complète spontanée.
Définitions
La syncope est une PDCT due à une hypoperfusion cérébrale globale transitoire, caractérisée par un début rapide, une durée brève et une récupération complète spontanée.
Cette définition de la syncope diffère des autres définitions par l’inclusion de la cause de la PDCT, c’est-à-dire l’hypoperfusion cérébrale globale transitoire. Sans cette addition, la définition de la syncope est suffisamment large pour inclure des désordres tels qu’une crise d’épilepsie ou une commotion cérébrale. En fait, la définition de la syncope n’incluant pas la cause de la PDC devient celle de la PDCT, un terme englobant à dessein tous les désordres caractérisés par une PDC autolimitée, quel que soit le mécanisme (figure 1). En distinguant les PDCT et les syncopes, la définition donnée ici minimise les confusions conceptuelles et diagnostiques.
Figure 1. Contexte de perte de connaissance transitoire.
Classification et physiopathologie
Le contexte des PDCT est montré par la figure 1. Plusieurs conditions peuvent ressembler aux syncopes de deux façons :
- dans certaines, il y a vraiment PDC, mais le mécanisme est autre qu’une hypoperfusion cérébrale globale : épilepsie, intoxication, accident ischémique transitoire du territoire vertébrobasilaire, désordres métaboliques incluant l’hypoglycémie, l’hypoxie, l’hyperventilation avec hypocapnie ;
- dans d’autres, la PDC n’est qu’apparente : cataplexie, drop attack, chutes, désordres fonctionnels (pseudosyncope psychogène), accident ischémique transitoire du territoire carotide.
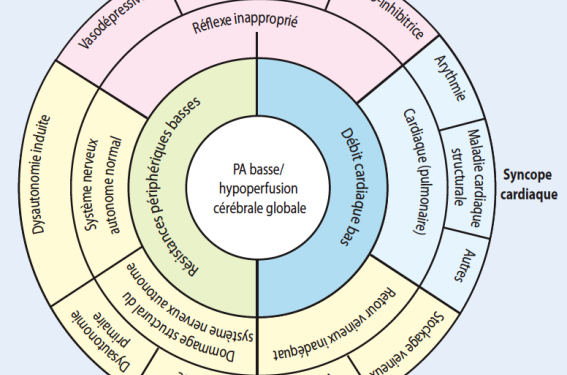
Le tableau 3 fournit une classification physiopathologique des principales causes de syncope. La figure 2 montre comment la physiopathologie sous-tend la classification.
Figure 2. Bases physiopathologiques de la classification.
Syncopes réflexes (syncopes neuromédiées)
Les réflexes cardiovasculaires qui sont normalement utiles pour contrôler la circulation deviennent inappropriés par intermittence, en réponse à un déclencheur, ce qui entraîne une vasodilatation et/ou une bradycardie et, de ce fait, une chute de la PA et de la perfusion cérébrale globale.
Les syncopes réflexes sont habituellement classées selon la voie efférente impliquée, sympathique ou parasympathique. On utilise les termes « type vasodépresseur » lorsque l’hypotension prédomine, « type cardio-inhibiteur » lorsque la bradycardie ou l’asystole prédomine, et « mixte » si les deux mécanismes sont présents. Elles peuvent aussi être classées selon le déclencheur, c’est-à-dire la voie afférente (tableau 3).
Une comparaison avec les autres conditions causant des syncopes en position debout est présentée dans le tableau 4.
Hypotension orthostatique et syndromes d’intolérance à l’orthostatisme
Au contraire de la syncope réflexe, dans la dysautonomie, l’activité efférente sympathique est altérée de façon chronique, avec, de ce fait, une déficience de la vasoconstriction. En position debout, la PA chute, et une syncope ou une présyncope survient. L’hypotension orthostatique est définie comme une baisse anormale de la PAS en position debout.
D’un strict point de vue physiopathologique, il n’y a pas de chevauchement entre syncope réflexe et dysautonomie, mais les manifestations cliniques des deux conditions se recouvrent souvent, rendant parfois le diagnostic différentiel difficile. L’« intolérance à l’orthostatisme » fait référence à des symptômes et des signes en position verticale à cause d’une anomalie circulatoire. La syncope est un symptôme parmi d’autres.
Les divers syndromes cliniques d’intolérance à l’orthostatisme sont présentés dans le tableau 4. Les formes de syncopes réflexes dans lesquelles l’orthostatisme est le déclencheur principal sont aussi incluses.
L’« hypotension orthostatique classique » est un signe physique défini comme une diminution de la PAS ≥ 20 mmHg et de la PAD ≥ 10 mmHg dans les trois minutes du passage en position debout, chez des patients avec dysautonomie pure, hypovolémie, et autres formes de dysautonomie.
L’« hypotension orthostatique initiale » est caractérisée par une chute de la PA immédiatement au lever, > 40 mmHg. La PA, ensuite, retourne spontanément et rapidement à la normale, la durée de l’hypotension et des symptômes est brève (< 30 s). L’« hypotension orthostatique retardée (progressive) » n’est pas rare chez les personnes âgées. Elle est caractérisée par une diminution progressive, lente, de la PAS en position debout.
Dans le « syndrome tachycardique orthostatique postural », les patients, surtout des femmes jeunes, ont des symptômes sévères d’intolérance orthostatique, mais pas de syncope, avec une augmentation marquée de la FC (augmentation > 30 bpm ou FC > 120 bpm) et une instabilité de la PA. Ce syndrome est souvent associé à un syndrome de fatigue chronique. Le mécanisme physiopathologique sous-jacent n’est pas connu.
Syncopes cardiaques (cardiovasculaires)
Arythmies
Les arythmies sont la cause cardiaque la plus fréquente de syncope.
Dans la maladie du nœud sinusal, ce nœud est endommagé, soit du fait d’une automaticité anormale, soit du fait d’anomalies de conduction sinoatriale. La syncope est due à des pauses longues, causées par un arrêt sinusal ou un bloc sinoatrial et un échec des mécanismes d’échappement. Ces pauses sont le plus souvent rencontrées lorsqu’une tachyarythmie atriale s’arrête soudainement (syndrome bradycardie-tachycardie).
Les formes les plus sévères de BAV acquis (Mobitz II et complets) sont les plus liées aux syncopes. Le rythme cardiaque peut devenir dépendant de lieux de stimulation subsidiaires. La syncope survient parce que le délai avant que ces sites de stimulation se mettent en œuvre est long. La bradycardie prolonge la repolarisation et prédispose aux TV polymorphes, spécialement de type « torsades de pointe ».
La syncope ou la lipothymie survient au début d’une tachycardie paroxystique, avant que la compensation vasculaire se développe. En général, la conscience est rétablie avant que la tachycardie se termine. Si l’hémodynamique reste inadéquate, la PDC se poursuit. La récupération n’est alors pas spontanée, ce n’est plus une syncope, c’est un arrêt cardiaque.
Plusieurs drogues peuvent entraîner des arythmies.
Maladies structurales
Les maladies cardiovasculaires structurales peuvent causer des syncopes quand la demande circulatoire dépasse la capacité, altérée, du cœur à augmenter son débit (tableau 3).
Épidémiologie
La distribution de la fréquence des syncopes selon l’âge et l’incidence cumulée sont présentées dans la figure 3. La prévalence des causes de syncopes diffère selon l’âge des patients. Quelques commentaires sont cependant possibles :
- la syncope réflexe est la cause la plus fréquente ;
- la deuxième cause la plus fréquente est une maladie cardiovasculaire ;
- chez les sujets âgés de moins de 40 ans, l’hypotension orthostatique est une cause rare de syncope ; l’hypotension orthostatique est fréquente chez les sujets très âgés ;
- le taux élevé de syncopes inexpliquées justifie de nouvelles stratégies d’évaluation et de diagnostic.
Figure 3. Présentation schématique de la distribution selon l’âge et de l’incidence cumulée d’une première syncope dans la population générale.
Pronostic, impact sur la qualité de vie
Les maladies cardiaques structurales et les atteintes électriques primaires sont des facteurs de risque majeur de MSC et de décès chez les patients ayant des syncopes. L’hypotension orthostatique est associée à un risque de décès multiplié par deux du fait de la sévérité des comorbidités par rapport à la population générale. Au contraire, les sujets jeunes sans atteinte structurale ou électrique et qui ont des syncopes réflexes ont un excellent pronostic. La plupart des décès et des évènements graves sont plus liés à la sévérité de la maladie sous-jacente qu’aux syncopes per se. Plusieurs facteurs cliniques aidant à la prédiction du risque ont été identifiés dans des études prospectives incluant une cohorte de validation (tableau 5).
Environ un tiers des patients ont une ou plusieurs récidives de syncope dans les trois ans qui suivent. Des évènements majeurs, comme fractures et accidents de véhicule à moteur, surviennent chez 6 % des patients, et des atteintes mineures, comme des ecchymoses, chez 29 %.
Les syncopes récidivantes ont un retentissement important sur la qualité de vie. Elles réduisent la mobilité, les aptitudes usuelles et favorisent la dépression, les douleurs et la sensation d’inconfort.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :
Articles sur le même thème
publicité
publicité






