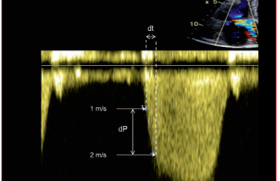
Échocardiographie
Publié le 10 mar 2009Lecture 12 min
Échographie et insuffisance cardiaque
F. PICARD, Hôpital Cardiologique Bordeaux, Pessac

Les XIIes Journées écho-Doppler cardiovasculaire de Bordeaux
Ces 12es journées Echo-Doppler ont permis de rappeler à quel point l’outil échocardiographique est devenu incontournable dans le diagnostic et l’évaluation pronostique de l’insuffisance cardiaque (IC), mais également pour en guider la prise en charge, pharmacologique ou non. Cet examen reste en effet, comme le précisent les recommandations européennes et nord-américaines, la méthode de choix la plus simple, la plus accessible et la plus complète pour l’évaluation diagnostique et pronostique de ces patients.
Marqueurs pronostiques échographiques dans l’IC
Étude de la fonction systolique et de la géométrie du ventricule gauche
E. Donal (Rennes) a rappelé tout d’abord que la valeur de la fraction d’éjection ventriculaire gauche (FE) est un paramètre prépondérant de l’analyse échocardiographique. Une FE inférieure ou supérieure à la limite de 45-50 % qui permet de définir l’insuffisance cardiaque (IC) systolique et l’IC à fonction systolique peu altérée. La valeur de la FE est un puissant paramètre pronostique d’évolution de la maladie mais elle reste assez mal corrélée à la gêne fonctionnelle (classe NYHA, pic de VO2) (J Am Coll Cardiol 2007 ; 50 :381-96). La détérioration de la FE sous traitement est également un facteur péjoratif. De même, la dilatation ventriculaire gauche, estimée par le volume ou par le diamètre télédiastolique du VG (DTDVG > 32 mm/m2) doit être précisée lors de chaque examen. Un volume télédiastolique indexé à la surface corporelle supérieur à 120 ml/m2 est un facteur péjoratif, tout comme un diamètre télédiastolique > 75 mm. À l’inverse, un remodelage inverse, observé après une resynchronisation par exemple, est associé à une amélioration nette du pronostic.
Néanmoins, il faut rappeler pour ces mesures une variabilité inter et intra-observateur de 10 % environ.
Par ailleurs, l’onde systolique S’ mesurée en DTI est étroitement corrélée à un mauvais pronostic si sa valeur est < 5 cm/s. Enfin, une dP/dt (mesurée sur le flux d’insuffisance mitrale) < 600 mmHg/s est clairement associée à une évolution péjorative. Enfin, il a été récemment montré par l’équipe de Bordeaux qu’une valeur de strain longitudinal global en speckle tracking < -7% est un facteur de mauvais pronostic.
Étude de la fonction diastolique et des pressions de remplissage
L’élévation des pressions de remplissage VG est bien corrélée à la morbi-mortalité de la maladie. Elle est évaluée grâce au flux de remplissage transmitral, à la valeur de l’onde E’ en DTI à l’anneau mitral, à la vitesse de propagation (Vp), aux rapports E/E’ et E/Vp et grâce à la taille de l’OG. En cas de dysfonction systolique avec une FEVG < 45 %, la présence d’un flux transmitral restrictif permanent (E/A > 2 et un temps de décélération de l’onde E [TDE] court < 150 ms) a une valeur pronostique péjorative marquée.
Un rapport E/E’ > 15 ou E/Vp > 3 est le témoin habituel d’une élévation des pressions de remplissage du VG et est associé à un mauvais pronostic.
Si la comparaison de la durée des ondes A mitrale (Am) et pulmonaire (Ap) est moins facile, une différence Ap-Am > 20 ms est un bon marqueur d’une élévation des pressions de l’oreillette gauche. Il en va de même pour la dilatation de l’OG, considérée comme un témoin fiable des conditions de remplissage au même titre que « l’hémoglobine glyquée » du patient diabétique.
Inversement, l’évolution d’un patient est moins défavorable si son flux transmitral restrictif devient rapidement réversible sous traitement diurétique et/ou vasodilatateur ou s’il s’améliore au fil du temps sous un traitement pharmacologique optimal. L’obtention d’un flux transmitral non restrictif sous traitement est même considérée comme de bon pronostic. Enfin, une valeur de l’onde E’ mesurée en DTI pulsé à moins de 5 cm/s est un facteur prédictif indépendant de mortalité.
Néanmoins, il faut se méfier de l’étude d’un seul de ces critères pris isolément et toujours essayer de réaliser une approche multiparamétrique de la fonction diastolique. En effet, il ne faut pas oublier qu’en cas de fuite mitrale ou de constriction, les rapports E/E’ et E/Vp ne sont plus valables. Par ailleurs, ce rapport E/E’ augmente physiologiquement avec l’âge, chez la femme ou en cas d’hypertrophie ventriculaire gauche. Ainsi, un rapport E/E’ > 15 chez une femme âgée hypertendue avec HVG ne signe pas obligatoirement une élévation de la pression de l’OG. En cas d’HVG, il faut donc rester très prudent sur l’interprétation du seul rapport E/E’ > 15 et l’approche multiparamétrique prend alors tout son sens. Il est de plus conseillé, en cas d’HVG, de mesurer E’ sur le bord septal de l’anneau mitral alors que cette mesure doit être effectuée à l’anneau latéral en cas de myocardiopathie dilatée. S’il existe une séquelle de nécrose, il faut préférer une mesure du côté controlatéral à la zone infarcie (bord septal si infarctus latéral).
Il faut en cas de doute savoir utiliser l’évolution du rapport E/E’ à l’effort.
Étude du ventricule droit
Sont considérés comme marqueurs de mauvais pronostic, une élévation des pressions pulmonaires, une dilatation ventriculaire droite (rapport des surfaces VD/VG > 0,5) et une altération de la fonction systolique du VD. Outre la méthode de calcul par le rapport des surfaces diastolique et systolique du VD et l’évaluation en 3D, une altération de la FE peut-être appréciée de manière fiable par une valeur de l’onde S’, mesurée sur la paroi libre du VD en DTI, inférieure à 11 cm/s ou par la valeur de l’excursion systolique du plan de l’anneau tricuspide en mode TM en (TAPSE) inférieure à 14 mm.
Ces paramètres pronostiques doivent toujours être couplés à l’évaluation de la volémie, basée sur la mesure de la taille maximale de la veine cave inférieure et de ses variations respiratoires. L’élévation importante des pressions pulmonaires à l’effort semble être également un marqueur pronostique important.
Étude de l’insuffisance mitrale
La présence d’une régurgitation mitrale modérée à sévère en cas de myocardiopathie ischémique est surtout associée à une mauvaise tolérance fonctionnelle mais reste un facteur pronostique important. On évalue cette modification de l’architecture mitrale par la mesure de l’aire sous la tente (normale < 2 cm2).
Autres paramètres
Enfin, la présence d’un asynchronisme auriculo-ventriculaire, interventriculaire ou intraventriculaire gauche est un élément péjoratif chez un patient en insuffisance cardiaque. On retient également comme facteur de mauvais pronostic l’absence de réserve contractile sous faibles doses de dobutamine.
Étude des déformations : intérêt du 2Dstrain ou « speckle tracking »
S. Lafitte (Bordeaux) a rappelé la complexité de l’architecture des fibres myocardiques avec une orientation plutôt longitudinale et oblique des fibres dans les zones sous endocardiques et sous épicardiques alors que l’orientation des fibres à mi-paroi est plutôt circonférentielle, responsable ainsi de la composante radiale de la contraction myocardique. La composante radiale est depuis longtemps étudiée par le mode TM, la composante longitudinale de la contraction myocardique peut être bien étudiée par l’étude des déformations (ou strain), ainsi que grâce au Doppler tissulaire.
Le strain, ou déformation, est un indice évaluant le changement de longueur d’un segment par rapport à la longueur initiale au cours du temps. Si le segment se raccourcit, sa valeur de déformation est négative ; s’il s’allonge, sa valeur devient positive.
En systole, le ventricule se raccourcit dans le sens longitudinal avec un déplacement du plan de l’anneau mitral vers l’apex. 2 points situés longitudinalement sur le myocarde vont donc se rapprocher au cours de la systole, générant ainsi une courbe de déformation négative. L’analyse des déformations en mode 2D est une nouvelle modalité d’évaluation des déformations basée sur une imagerie 2D en échelle de gris utilisant la technique de « speckle tracking ». Les « speckles » sont les marqueurs acoustiques naturels réflecteurs d’ultrasons, considérés comme relativement stables pendant les différentes séquences d’image, alors que leur changement de position suit le mouvement du tissu myocardique. Leur suivi dans l’espace ou « tracking » est fondé sur le repérage de la position de ces marqueurs acoustiques durant les différentes phases du cycle cardiaque. Cette méthode d’étude bidimensionnelle des déformations (indépendante de l’angle à l’inverse des méthodes basées sur le Doppler tissulaire) permet ainsi de mieux apprécier la contraction myocardique dans ses 3 composantes, radiale, longitudinale et circonférentielle. Cette technique de strain est actuellement disponible sur plusieurs types de machines échocardiographiques avec une grande simplicité et rapidité d’utilisation. La valeur normale de strain longitudinal est de -20 % environ tandis que la valeur de strain radial est de +35 % environ. On dispose avec le paramètre de strain longitudinal global d’un marqueur facile et reproductible d’étude de la contraction longitudinale, notamment dans l’insuffisance cardiaque (variabilité inter et intra-observateur < 8 %). Il faut signaler que cet outil a déjà montré son intérêt dans l’hypertrophie myocardique pour distinguer une HVG du sportif d’une véritable myocardiopathie hypertrophique. En effet, lorsqu’il existe une altération de la fonction systolique, c’est d’abord cette composante longitudinale qui est atteinte avec initialement une compensation par une bonne composante radiale : la valeur de la FEVG apparaît alors normale alors que la fonction systolique est déjà atteinte (Eur Heart J 2008 ; 29 :1283-9). Il est actuellement admis que la fonction systolique n’est pas strictement normale en cas d’insuffisance cardiaque, même avec FEVG conservée (figure 1).
Dans l’insuffisance cardiaque, la valeur du strain longitudinal global est donc un élément qui permet le dépistage précoce d’anomalie infra-clinique en cas de FEVG conservée mais sert également de marqueur pronostic et d’élément du suivi évolutif en cas d’altération de la fonction systolique.
Figure 1. Exemple d’étude du SLG avec altération modérée de la composante de contraction longitudinale (-15 % au lieu de -20 % avec pourtant une FEVG préservée).
Évaluation de l’asynchronisme
En suivant les critères habituels d’indication à la resynchronisation cardiaque (NYHA III-IV, FEVG < 35 %, QRS > 120 ms), il persiste environ 30 % de patients non répondeurs à cette technique. Pour diminuer cela, il est donc nécessaire d’optimiser la sélection des patients, ce que cherche à faciliter depuis longtemps l’outil échocardiographique. G. Habib (Marseille) a rappelé les 3 niveaux d’évaluation de la recherche d’un asynchronisme (Arch Mal Cœur Vaiss 2007 ; 100 : 1048-55).
- asynchronisme atrioventriculaire : il est présent si la durée du remplissage transmitral est inférieur à 40 % de la durée de l’intervalle RR. Ce paramètre nécessite un rythme sinusal.
- asynchronisme interventriculaire : il est défini par un décalage de plus de 40 ms entre les délais pré-éjectionnels aortiques et pulmonaires en Doppler pulsé. En cas de FA, il faut moyenner au moins 5 à 10 cycles (figure 2).
- asynchronisme intraventriculaire gauche : c’est le plus délicat à évaluer. Il faut le rechercher dans sa composante radiale et longitudinale, avec une approche à la fois temporelle et spatiale (explorant la proto-, la méso- et la télésystole), et ne jamais oublier une approche visuelle initiale.
Figure 2. Asynchronisme interventriculaire avec décalage de plus de 40 ms entre les délais pré-éjectionnels aortique et pulmonaire.
Pour l’étude de la contraction radiale dans le domaine spatial, c’est le délai de contraction entre la paroi septale et la paroi postérieure en mode TM en coupe parasternale qui doit être pris en compte. Ce critère décrit par Pitzalis est positif si ce délai est supérieur à 130 ms. Cette mesure reste néanmoins délicate en cas de séquelle de nécrose d’une des parois ou en cas d’altération majeure de la FEVG.
Pour l’appréciation de l’asynchronisme radial dans sa dimension temporelle, il faut rechercher un retard de contraction en télésystole de la paroi inféro-latérale au-delà de l’ouverture mitrale. En pratique, on mesure sur un tracé TM le temps qui sépare le début du QRS du pic d’excursion endocardique de la paroi inféro-latérale et on le rapporte en Doppler pulsé à la durée entre le début du QRS et le début de l’onde E (ouverture mitrale). Ainsi, plus il existe de segments atteignant leur télésystole après l’ouverture mitrale, plus les chances d’être amélioré par la resynchronisation sont élevées.
Pour l’étude de l’asynchronisme longitudinal, il faut utiliser le DTI pulsé en incidence apicale en mesurant le délai maximal entre les délais électrosystoliques (DES) et électromécaniques (DEM) des différentes parois.
Le DEM est le délai qui sépare le début du QRS du début de l’onde S en DTI (protosystole), alors que le DES est celui compris entre le début du QRS et le pic de vélocité systolique (mésosystole). Cette mesure est effectuée au niveau basal en 2, 3 et 4 cavités et un asynchronisme est présent si le délai maximal entre les DES ou entre les DEM est > 40 ms. Cet asynchronisme est significatif et augure d’une bonne réponse à la CRT s’il est > 65 ms (critère de Bax). Malheureusement, cette mesure n’est pas toujours aisée en raison de l’effondrement possible des vélocités, et il faut alors savoir ne pas en tenir compte. En cas de FA, une acquisition en DTI triplan est nécessaire pour effectuer toutes ces mesures au cours d’un même cycle.
Enfin, pour l’exploration de l’asynchronisme longitudinal dans sa dimension temporelle, on étudie, comme pour l’asynchronisme radial, la persistance d’une composante de contraction longitudinale au-delà de l’ouverture mitrale. Pour cela, on étudie le pic de déplacement télésystolique de différentes parois mesuré au niveau basal après une acquisition en Doppler tissulaire couleur (mode tracking). Là encore, le DTI triplan permet un gain de temps.
Il faut noter que l’analyse des déformations devrait permettre d’affiner ces paramètres actuellement utilisés, mais il n’y a pas pour l’instant de niveau de validation suffisant.
L’étude PROSPECT (Circulation 2008 ;117 : 2608-16) a montré pour l’étude de l’asynchronisme intraVG une reproductibilité et une fiabilité assez médiocre de quelques uns de ces paramètres pris isolément. En fait, c’est l’association, avec un regard critique, des différents critères au sein d’une stratégie multiparamétrique qui permet, avec le plus de sensibilité et de spécificité, de mieux prédire une réponse à la resynchronisation. L’évaluation échocardiographique de l’asynchronisme présente donc des limitations clairement établies, mais celles-ci peuvent être résolues ou aplanies par une approche multiparamétrique rigoureuse et par l’utilisation de nouvelles techniques (strain, tissue tracking, 3D, etc.). Il faut noter que le strain radial semble être plus efficace pour l’étude de l’asynchronisme que le strain longitudinal.
Par ailleurs, P. Lim (Paris-Créteil) a exposé le principe du critère qu’il a décrit récemment (Circulation 2008 ; 118 :1130-7), permettant d’évaluer la perte d’énergie liée à un asynchronisme. Pour cela, il utilise un index de strain longitudinal mesuré en « speckle tracking » qui évalue le délai entre le pic de déformation systolique et le strain télésystolique (mesuré lors de la fermeture de la valve aortique) pour chacun des 12 segments basaux et médians du myocarde. Cet index de délai de strain est donc la somme des valeurs obtenues pour l’ensemble des 12 segments. En cas de valeur de strain positive ou biphasique (segment dyskinétique), le délai est considéré nul. Les auteurs de ce travail ont rapporté une bonne corrélation (aire sous la courbe de 0,94) entre un index de délai de strain ≥ 25% et une bonne réponse à la resynchronisation, dans une population de 100 patients insuffisants cardiaques ischémiques ou non.
Déterminants de l’HTAP à l’effort
L. Piérard (Liège) a clôturé cette première session en rappelant que l’HTAP est responsable d’une inadaptation et d’une intolérance importante à l’effort et qu’elle est associée à un mauvais pronostic (Eur Heart J 2007 ; 28 : 569-74). Il faut noter que la valeur de la PAPS au repos ne peut laisser présager son évolution à l’effort.
L’HTAP au repos des patients insuffisants cardiaques systoliques est liée à la fois à la sévérité de l’IM fonctionnelle (valeur de l’onde E, de la SOR et de la surface sous la tente) et aux anomalies de la fonction diastolique (volume de l’OG).
Les déterminants de l’HTAP à l’effort sont une FEVG réduite, un asynchronisme intraVG et, chez les insuffisants cardiaques ischémiques la sévérité et le caractère dynamique de l’IM.
Une valeur de PAPS ≥ 60 mmHg à l’effort est associée à une dyspnée plus marquée et à un arrêt plus précoce de l’effort. L. Piérard plaide donc pour la réalisation large de l’échographie d’effort chez le patient en IC systolique, surtout en cas de dyspnée mal expliquée par l’évaluation au repos.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :