Coronaires
Publié le 17 mar 2009Lecture 6 min
Il faut démontrer l'ischémie
H. DOUARD, P. BLANC, Hôpital Cardiologique, Pessac
Les Journées européennes de la SFC
La très médiatisée étude « COURAGE » a eu, semble-t-il, un retentissement sur le nombre des procédures de revascularisation, du moins par angioplastie. Dans l’angor stable ou l’ischémie myocardique silencieuse, la mortalité cardiovasculaire et le taux d’infarctus du myocarde non mortels des patients traités par angioplastie n’étaient, en effet, pas améliorés comparativement à un traitement médical bien conduit. Le principal enseignement de cette étude randomisée et peu critiquable sur le plan méthodologique est surtout qu’il y a urgence… à ne pas se précipiter vers les procédures de vascularisation et que seuls les patients réellement limités fonctionnellement malgré un traitement bien conduit et/ou présentant une ischémie étendue (sous-étude isotopique) bénéficiaient d’une revascularisation (un tiers des patients du groupe médical ont en fait « switché » secondairement vers l’option angioplastie au cours du suivi).
La théorie…
Les recommandations américaines et européennes en matière de revascularisation (en dehors des syndromes coronariens aigus) étaient en fait déjà unanimes en la matière (recommandations de type IA, c’est-à-dire formelles, étayées par de nombreuses études) : une revascularisation par angioplastie ou par pontage aorto-coronaire n’est licite qu’en cas d’ischémie ou de viabilité myocardique révélée par une évaluation fonctionnelle non invasive préalable. Les évaluations invasives de la réserve coronaire, par Doppler intracoronaire, vont d’ailleurs dans le même sens, comme l’atteste la récente étude FAME (Tonino P. 2009).
À l’inverse, il n’existe pas d’indication de revascularisation en cas d’ischémie asymptomatique ou peu étendue, ou d’angor peu invalidant (classe fonctionnelle I ou II). La démonstration d’une ischémie témoignant d’un territoire myocardique menacé est donc la pierre angulaire de la stratégie thérapeutique.
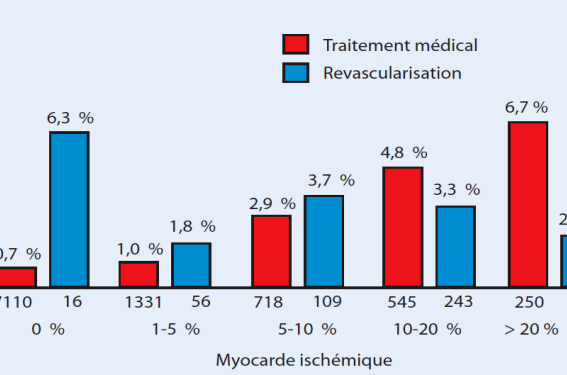
Ces Guidelines reposent, en effet, sur de nombreuses études solides et concordantes. Ainsi, dans l’étude de Hachamovitch, qui évalue la mortalité cardiaque des patients revascularisés ou non, le bénéfice du traitement agressif par revascularisation n’apparaît que pour une ischémie ≥ 10 % du territoire myocardique (figure). En deçà, non seulement la revascularisation n’améliore pas le pronostic mais elle l’aggrave même.
Figure. Le bénéfice sur la mortalité est amélioré par la revascularisation comparativement au traitement médical si l’ischémie gagne un large territoire (≥ 10 %).
Plus récemment (Gehi AK. 2008), l’étude HEART and SOUL a souligné le bon pronostic spontané des patients asymptomatiques ou sans ischémie myocardique démontrée, à l’inverse des patients symptomatiques et/ou avec ischémie démontrée.
Cette attitude réfléchie, avec des indications de coronarographie dictées par la mise en évidence préalable d’une ischémie, avait été soulignée il y a déjà quelques années par Shaw LJ (JACC 1999). Ainsi, 5 423 malades avaient été coronarographiés d’emblée, puis revascularisés ou non (stratégie d’emblée invasive) ; d’autres (5 826) ne l’avaient été que s’il existait une ischémie significative ou un profil à très haut risque coronarien (stratégie « raisonnée »). Les économies financières étaient considérables et surtout de très nombreuses revascularisations évitées… Sans, bien sûr, que cela porte préjudice au pronostic (taux identique et même moins important d’infarctus et de décès en cas de stratégie raisonnée).
Face à ces bonnes pratiques théoriques, quelle est la situation dans la vie réelle ?
En 1993, Topol avait déjà souligné qu’aux États-Unis, seuls 29 % des patients dilatés avaient bénéficié d’une évaluation non invasive préalable.
Très récemment, Lin et coll (JAMA 2008), grâce au système de prise en charge MEDICARE, ont analysé plus de 20 000 dossiers de patients ayant bénéficié d’une angioplastie en dehors d’un contexte d’urgence (IDM, SCA, etc.). Dans les 3 mois précédant l’angioplastie, seuls 44 % des patients avaient été évalués par un test de provocation d’ischémie (épreuve d’effort, échographie ou scintigraphie de stress). Plus de la moitié des patients dilatés le sont donc sans aucune évaluation effective de leur limitation fonctionnelle et de l’ischémie myocardique générée (ou non) par leur(s) sténose(s) !
Pour qui a-t-on tendance à ne pas authentifier une ischémie coronaire préalable à l’exploration invasive et une revascularisation ?
Les femmes tout d’abord, peut-être trop réputées pour générer des tests non invasifs ambigus, les sujets âgés (> 85 ans) mais si l’effort physiologique n’est certes pas toujours possible, il existe désormais des méthodes pharmacologiques fiables pour « stresser » le myocarde, les sujets afro-américains pour des raisons probablement ici plus économiques ; concernant les médecins, les plus jeunes d’entre eux et surtout les « super » angioplasticiens (plus de 150 procédures annuelles) vont naturellement plus volontiers d’emblée vers l’exploration invasive.
En Europe, les procédures de revascularisation hors contexte d’urgence représentent 42 % des actes ; dans les registres français 44 %, et le registre ONACI devrait très prochainement nous renseigner sur les (bonnes ?) pratiques françaises ; on peut espérer que la mise en évidence préalable d’une ischémie myocardique avant un geste de revascularisation et notamment d’angioplastie soit mieux assurée qu’outre-Atlantique.
Des erreurs conceptuelles
Il ne s’agit cependant pas de récuser les techniques de revascularisation, et notamment l’angioplastie, qui est une méthode le plus souvent très simple et efficace pour soulager les symptômes et prévenir des complications cardiovasculaires mais de l’utiliser uniquement pour les patients qui en relèvent vraiment. Sans parler du surcoût financier et d’une iatrogénie toujours possible que l’on ne peut ignorer, les « dérapages » des indications ne font finalement que nuire à sa réputation. Dans l’esprit de beaucoup (malades, généralistes, cardiologues mais surtout angioplasticiens), le concept fondamental qui régit ces procédures de revascularisation est en fait probablement erroné : à savoir que les sténoses les plus serrées sont les plus à risque de SCA et de décès cardiovasculaire.
Or, l’analyse rétrospective des patients coronarographiés antérieurement montre que lors d’un syndrome coronarien aigu, les lésions coronaires en cause n’étaient pas préalablement les plus serrées ; ce sont le plus souvent les plaques non significatives dont la rupture ou l’érosion sont responsables de poussées aiguës dans l’histoire naturelle des coronariens.
À l’inverse, l’évolution le plus souvent progressive d’une sténose serrée vers une possible occlusion est source de développement d’une collatéralité salvatrice et exceptionnellement d’un événement cardiovasculaire grave.
Ainsi traiter uniquement des images ne suffit pas, évaluer leur retentissement est nécessaire.
Il y a quelques années, on prédisait une diminution drastique des indications de coronarographie grâce au développement de l’IRM et surtout de l’angioscanner coronaire 64 barrettes. Deux études récentes, américaine (Miller JM, 2008) et hollandaise (Meijboom 2008), montrent les limites persistantes de ces techniques non invasives, pas toujours non irradiantes, malgré leurs progrès constants, de l’avis même de leurs auteurs. Comme la coronarographie, l’imagerie reste fixe, sans tenir compte des adaptations dynamiques, notamment à l’effort (capacité de réserve coronaire, vasodilatation ou vasoconstriction paradoxale, altération possible de la fonctionnalité de l’endothélium par les stents actifs, besoins métaboliques variables selon l’hypertrophie myocardique, maladies microvasculaires…). Elles ne peuvent donc se substituer aux évaluations fonctionnelles et la recherche d’une ischémie par des techniques largement reconnues.
En pratique
Le retentissement ischémique doit rester la pièce angulaire de l’indication de la revascularisation.
Les attitudes tendant à prouver et quantifier l’ischémie sont les plus « courageuses » mais sûrement à contretemps de la cardiologie dite « moderne », malgré ce que prônent les recommandations officielles.
Elles sont pourtant rentables scientifiquement et économiquement (diminution des coûts de soins, raccourcissement des séjours hospitaliers, diminution des fréquences de revascularisation) sans que ce soit au détriment d’une survenue accrue de décès ou d’infarctus.
Le développement rapide des nouvelles imageries, d’ailleurs encore imparfaites, par rapport à un référentiel (coronarographie) lui-même critiquable tel que l’angioscanner, risque de générer les mêmes erreurs réalisées lors de l’explosion de l’angiographie coronaire invasive ; cette luminographie risque de conduire à traiter des lésions anatomiques sans tenir compte du retentissement ischémique, dont la quantification et le retentissement clinique doivent rester la pierre angulaire des indications de revascularisation. Six sociétés savantes américaines viennent d’en proposer l’illustration (Patel M. 2009).
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :







