Publié le 29 avr 2008Lecture 6 min
Rythmologie - L'avancée marquée de la technologie
J.Y. LE HEUZEY, hôpital Européen Georges Pompidou, Paris

La pratique en rythmologie, ces cinq dernières années, a considérablement changé. Ces modifications concernent principalement la resynchronisation, l’implantation du défibrillateur prophylactique (deux problèmes d’ailleurs intimement liés), la prise en charge de la fibrillation atriale avec la place de l’ablation et enfin, à un degré moindre, le syndrome de Brugada.
Resynchronisation et défibrillateur prophylactique
Il y a cinq ans, les arguments qui permettaient de poser des indications de resynchronisation existaient mais n’avaient pas le même niveau de preuve qu’actuellement.
On est maintenant convaincu que cette thérapie de resynchronisation tient une place majeure dans le traitement de l’insuffisance cardiaque, qu’elle est capable de diminuer la mortalité des patients, en n’oubliant pas que cette méthode doit être utilisée chez des malades qui ont déjà un traitement médical optimal. On se contentait autrefois de métaanalyses d’essais pour considérer que la mortalité pouvait être diminuée par cette technique, l’étude CARE-HF a définitivement et directement démontré cette efficacité.
Nous sommes donc absolument persuadés maintenant, par rapport à il y a cinq ans, de l’utilité indiscutable de la technique.
Il reste un certain nombre de problèmes concernant principalement l’indication et la sélection des malades qui doivent pouvoir bénéficier de cette thérapie.
La plupart des recherches échographiques qui ont été réalisées dans le but de mieux cerner le profil des patients susceptibles d’être répondeurs ont été relativement décevantes. Le critère d’élargissement du QRS, qui il y a cinq ans pouvait être considéré comme n’étant pas forcément central dans ce choix, s’avère en fait incontournable. Plusieurs études réalisées chez des patients à QRS fins n’ont pas apporté les résultats escomptés. Il faut donc garder clairement à l’esprit actuellement que cette thérapie s’adresse aux patients en classe fonctionnelle III ou IV, avec un bloc de branche gauche large. Ce sont certainement ces malades-là qui bénéficieront le plus de la technique, sachant qu’en tout état de cause, environ un tiers des patients seront néanmoins considérés comme « non répondeurs ».
Concernant le défibrillateur implantable, là aussi, dans les cinq ans, la situation a considérablement changé. En effet, l’année 2003 était la date de la fin des inclusions du registre EVADEF qui avait été réalisé à la demande des autorités pour permettre une évaluation médico-économique du défibrillateur implantable. À cette époque, 80 % des indications de défibrillateur implantable étaient constituées par la prévention secondaire, c'est-à-dire les patients rescapés d’arrêt cardiaque. Actuellement, cette proportion est quasiment inversée et le nombre des défibrillateurs prophylactiques mis en place a rapidement cru dans toutes les équipes.
Ces places grandissantes de la thérapie de resynchronisation d’une part, du défibrillateur prophylactique d’autre part, font qu’actuellement on implante de plus en plus souvent des patients à la fois avec un resynchronisateur et un défibrillateur. Ces conduites doivent cependant être discutées, notamment parce que la resynchronisation en elle-même est capable de diminuer la mortalité, ce que fait également le défibrillateur implantable, mais il n’y a jamais eu de comparaison directe entre les deux techniques.
Il est très probable que l’ajout d’un défibrillateur implantable permette d’avoir une efficacité un peu plus grande que celle de la simple resynchronisation mais se pose alors le problème de savoir si le coût différentiel reste justifié.
Il eut été souhaitable de pouvoir disposer d’arguments basés sur une étude randomisée comparant directement resynchronisateur seul et resynchronisateur avec défibrillateur. Cette étude n’a jamais été réalisée. Nous sommes actuellement en train de colliger des observations des patients recevant soit le simple resynchronisateur (CRT-P), soit le resynchronisateur avec le défibrillateur (CRT-D) pour comparer le profil respectif de ces deux types de patients. Il s’agit du registre CeRtiTuDe. Ce n’est en aucune façon une étude randomisée, elle ne fera donc qu’une photographie de ces patients, sachant qu’actuellement le choix de la plupart des équipes se porte vers l’association resynchronisateur et défibrillateur en n’envisageant le resynchronisateur seul que chez les patients les plus âgés pour lesquels on pense que la décision de mettre un défibrillateur est trop lourde.
Fibrillation atriale
L’ablation par radiofréquence
Dans le domaine de la thérapie de la fibrillation atriale, la place de l’ablation par radiofréquence a été considérablement modifiée ces dernières années. On peut s’en rendre compte en comparant les recommandations ACC/AHA/ESC de 2006, à celles qui avaient été publiées en 2001. En 2001, la place de l’ablation ne s’envisageait que chez les patients à cœur sain après échec de l’amiodarone. Dans les recommandations de 2006, cette proposition thérapeutique, l’ablation par isolation des veines pulmonaires, peut être faite bien entendu toujours chez les sujets à cœur sain après échec d’un antiarythmique de classe I (flécaïne, propafénone) ou du sotalol et en alternative à l’amiodarone. Pour les autres patients, l’ablation peut également être proposée : chez les hypertendus avec hypertrophie ventriculaire gauche après échec de l’amiodarone, chez les insuffisants coronaires après échec du sotalol et comme alternative possible à l’amiodarone, et enfin chez les insuffisants cardiaques après échec de l’amiodarone. Cette évolution est considérable et résulte des différentes publications qui ont montré l’efficacité de la technique. Il faut cependant rappeler que les chiffres d’efficacité élevée qui se rencontrent dans la littérature sont obtenus dans des centres hyper spécialisés et que peu de centres au monde peuvent revendiquer un tel taux de succès. Dans la pratique courante, il faut tenir compte de cet élément pour ne pas proposer aux patients des ablations en leur faisant miroiter des taux de succès élevés qui ne correspondraient pas à la réalité.
Les facteurs de risque thrombœmboliques
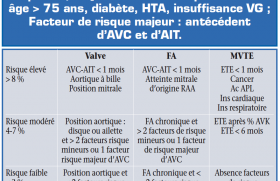
Il faut rappeler par ailleurs que l’on a maintenant bien individualisé les facteurs de risque thromboembolique de la fibrillation atriale : âge > 75 ans, cardiopathie sous-jacente, hypertension artérielle, diabète, etc. et que l’on sait actuellement qu’il n’est pas raisonnable d’envisager une ablation dans le simple but d’arrêter le traitement anticoagulant. Si le patient garde des facteurs de risque thromboembolique, on se devra de maintenir le traitement anticoagulant après l’ablation compte tenu du taux élevé de rechutes possibles.
Par ailleurs, on a vu le nombre de centres pratiquant l’ablation de la fibrillation atriale par isolation des veines pulmonaires après cathétérisme transeptal augmenter régulièrement mais ce nombre global reste relativement limité dans la mesure où une vingtaine de centres seulement en France sont capables de réaliser la technique. Lorsque l’on compare ce chiffre d’une vingtaine au nombre de patients en fibrillation atriale (600 à 750 000 environ), même si l’on considère que seuls 20 % des patients peuvent justifier de cette thérapeutique, on voit que le nombre d’ablations à réaliser par centre serait de 7 500, ce qui est matériellement totalement impossible. Il faut donc continuer à peser très soigneusement les indications et récuser tous les patients dont la symptomatologie est peu marquée, qui ne nécessitent en aucun cas cette thérapeutique qui est à réserver aux patients les plus gênés, et pas seulement sur le plan psychologique.
Syndrome de Brugada
Le dernier diagnostic pour lequel l’évolution des idées a été notable ces cinq dernières années, mais sans qu’il soit possible encore d’en dégager des lignes de conduite aussi claires qu’on le voudrait, c’est celui du syndrome de Brugada. Il est indéniable que par rapport à il y a cinq ans, on est quelque peu en retrait actuellement, même si ce n’est pas le cas dans toutes les équipes. En effet, un certain nombre d’implantations semblent avoir été, sinon abusives, en tout cas hâtives chez des patients atteints de syndrome de Brugada, notamment des patients jeunes, qui ont toutes les chances de ne jamais recevoir de choc de leur vie. Actuellement, de nombreux patients ont été implantés dans des centres de rythmologie et n’ont jamais reçu de choc, en revanche ils ont été victimes de complications iatrogènes.
Il est vrai que le délai moyen de survenue d’un premier choc est très long, c’est bien connu dans la littérature, mais il apparaît certain qu’il faille, aujourd’hui, faire preuve de plus de modération et de prudence dans la façon de poser l’indication chez ces patients, notamment les plus jeunes.
Il n’y a bien entendu aucune discussion sur l’intérêt du défibrillateur en prévention secondaire mais en prévention primaire, notamment dans le cadre d’une maladie familiale, la décision reste très difficile à prendre.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :
Articles sur le même thème
publicité
publicité