Diabéto-Cardio
Publié le 19 juin 2007Lecture 13 min
Le diabète : des complications macrovasculaires mais pas seulement...
V. MEDEAU, CHU Lariboisière, Paris
Plus de deux tiers des diabétiques décèdent d’une affection cardiovasculaire, la moitié d’une ischémie myocardique. Un tiers des patients hospitalisés en USIC sont diabétiques, ce qui fait du cardiologue un intervenant majeur dans la prise en charge du diabète que ce soit dans le diagnostic ou le suivi.
Les progrès de la prise en charge globale du risque cardiovasculaire en préventions primaire et secondaire ont permis l’optimisation et l’amélioration du pronostic, indépendamment même de l’équilibre glycémique. Cependant, le diabétique n’est pas qu’un « patient cardiovasculaire » en puissance et sa qualité de vie peut être fortement altérée par les autres complications de l’hyperglycémie chronique.
Le cardiologue et les complications du diabète
La coronaropathie
Même si l’hypercholestérolémie et le tabagisme en sont les principaux facteurs de risque, le diabète entraîne un risque relatif d’insuffisance coronaire de 2 à 4. Le pronostic cardiovasculaire d’un diabétique est identique à celui d’un non-diabétique ayant fait un infarctus du myocarde (IDM), la mortalité à 7 ans est de 40 % chez le diabétique ayant fait un IDM. Une surmortalité précoce et à distance est rapportée : l’étude DIGAMI montre l’importance du contrôle de l’hyperglycémie par un traitement intensif à la phase aiguë de l’IDM, réduisant ainsi la mortalité à 1 an de 30 %. L’atteinte coronaire du diabétique est plus diffuse et plus précoce mais l’ischémie myocardique est plus souvent indolore et doit faire réaliser systématiquement un ECG chez un diabétique qui présente des symptômes inexpliqués de survenue brutale : troubles digestifs, douleur épigastrique, asthénie d’effort, déséquilibre soudain du diabète.
L’insuffisance cardiaque
Elle est souvent multifactorielle, avec un risque relatif chez le diabétique de 2 chez l’homme et 5 chez la femme. Elle peut être d’origine ischémique ou hypertensive mais aussi réaliser une véritable cardiomyopathie diabétique non ischémique, non hypertensive et non valvulaire avec défaut de remplissage diastolique puis altération de la fonction systolique.
Neuropathie autonome cardiaque
Elle fait partie du syndrome dysautonomique du diabétique. Elle semble liée à la microangiopathie et existe sous plusieurs formes : hypotension orthostatique parfois asymptomatique par dénervation sympathique périphérique, œdèmes déclives, IDM indolore, tachycardie permanente et troubles du rythme par dénervation cardiaque parasympathique, hypoglycémies non ressenties. Il existe un risque anesthésique plus important et une surmortalité à 5 ans lorsqu’elle est présente.
L’hypertension artérielle
Cinquante pour cent des diabétiques de type 1 (DT1) et 80 % des diabétiques de type 2 (DT2) de plus de 45 ans sont hypertendus. L’HTA précède souvent le diagnostic de DT2, s’intégrant alors parfois dans un syndrome métabolique à haut risque cardiovasculaire. De plus, elle contribue à l’aggravation de la rétinopathie et de la néphropathie. Les objectifs tensionnels du patient diabétique sont plus sévères : 130/80 mmHg, voire 125/75 mmHg en présence d’une insuffisance rénale. Une sténose des artères rénales doit être recherchée systématiquement chez un diabétique dont l’HTA est résistante à une trithérapie, surtout s’il existe déjà une athéromatose des autres axes artériels ou une altération récente de la fonction rénale.
L’artériopathie oblitérante des membres inférieurs (AOMI)
Le diabète entraîne un risque relatif d’AOMI de 5 à 10, d’ischémie critique multiplié par 4. L’atteinte est plus souvent distale et diffuse. Elle ne se révèle parfois que très tardivement chez le diabétique au stade des troubles trophiques en l’absence de douleur due à une polyneuropathie périphérique. L’amputation a minima sans bilan vasculaire préalable expose à une aggravation secondaire avec amputation majeure par absence de cicatrisation et gangrène du moignon.
Les yeux
La rétinopathie
Elle dépend de l’équilibre glycémique, de l’ancienneté du diabète et de l’association à une HTA. Le diabète est la première cause de cécité en France avant l’âge de 50 ans. Le risque de cécité est multiplié par 25 chez le diabétique. Après 15 ans d’évolution de la maladie, 2 % des diabétiques sont aveugles et 10 % malvoyants. La maculopathie œdémateuse, aggravée par l’HTA, est également un facteur important du pronostic visuel.
Lors du diagnostic d’un diabète de type 2, 10 à 20 % des patients présentent déjà une rétinopathie, 40 % après 10 ans d’évolution. Cela impose la réalisation d’un fond d’œil dès le diagnostic de diabète, puis de façon annuelle.
Le traitement conventionnel repose sur une photocoagulation laser parfois panrétinienne pour sauvegarder l’acuité visuelle maculaire dans les atteintes préproliférantes et proliférantes. Un équilibre strict du diabète et de la pression artérielle est primordial ; la réduction de 2 % de l’HbA1c diminue l’apparition ou l’aggravation de la rétinopathie de 60 %. La normalisation glycémique doit être prudente en évitant les hypoglycémies dans les atteintes proliférantes sous peine d’une aggravation par phénomène ischémique local.
Les autres atteintes oculaires
On retrouve la cataracte plus fréquente et plus précoce, des conjonctivites, des troubles de la réfraction et de l’accommodation transitoires lors d’une normalisation glycémique brutale, paralysies oculomotrices (mononévrites du III et du VI principalement).
Le rein
La néphropathie diabétique
C’est une glomérulohyalinosclérose nodulaire qui atteint 40 % des diabétiques après 15 ans d’évolution du diabète. Elle augmente le risque cardiovasculaire du DT2 par 3, du DT1 par 10 et par 100 pour les patients diabétiques dialysés (angiopathie maligne). L’absence de rétinopathie doit faire réviser l’imputabilité de l’atteinte rénale au diabète. Cependant, une atteinte glomérulaire vasculaire non spécifique est fréquente chez le DT2 ou en cas de syndrome métabolique.
La néphropathie incipiens, stade clinique initial, se définit par une excrétion d’albumine urinaire > 30 mg/24 h avec une clairance de la créatinine normale. La glomérulopathie patente se définit par une albuminurie > 300 mg/24 h associée le plus souvent à une HTA. Elle évolue inexorablement vers une réduction néphronique allant de l’insuffisance rénale légère jusque l’insuffisance rénale terminale nécessitant une épuration extrarénale. En l’absence de traitement, la décroissance de la créatinine est de 1ml/min/mois et l’évolution vers la dialyse peut se réaliser en moins de 10 ans. Plus de 10 % des dialysés sont diabétiques, dont 75 % de type 2. Actuellement, 20 à 40 % des nouveaux dialysés sont diabétiques.
Le traitement de la néphropathie incipiens consiste en un équilibre strict du diabète, de l’HTA avec utilisation préférentielle des bloqueurs du système rénine-angiotensine et d’une dyslipidémie. En cas d’insuffisance rénale, l’évolution pourra être ralentie par des mesures similaires avec un objectif tensionnel < 125/75 mmHg, le dépistage et le traitement d’éventuelles infections urinaires, l’exclusion de toute médication néphrotoxique et un régime hypoprotidique. Un traitement antiagrégant plaquettaire par aspirine s’impose chez ces patients hypertendus à haut risque cardiovasculaire. L’insuffisance rénale chronique impose l’arrêt des biguanides et des sulfamides hypoglycémiants à demi-vie longue.
Autres complications
Les infections urinaires basses et hautes sont plus fréquentes et souvent asymptomatiques. Certaines affections du haut appareil urinaire touchent préférentiellement le diabétique : néphropathie due aux produits de contraste iodés, abcès du rein, pyélonéphrites emphysémateuses, nécrose papillaire, pyélonéphrites chroniques.
Les complications neurologiques
Neuropathie
Une atteinte neuropathique est présente chez 50 % des patients diabétiques depuis plus de 20 ans. Son apparition est corrélée au niveau d’HbA1c, à l’âge et à la durée du diabète. C’est une axonopathie d’origine vasculo-métabolique avec atteinte des vasa nervorum, elle est polymorphe et ubiquitaire.
Neuropathie périphérique : les polyneuropathies sensitives sont les atteintes les plus courantes (80 à 85 % des neuropathies). Distales et symétriques, elles atteignent d’abord les plus longues fibres, d’où une topographie « en chaussettes » puis « en gants », rarement thoraco-abdominale. Elles constituent un facteur de risque majeur de troubles trophiques an niveau du pied.
Les multinévrites avec atteinte asymétrique et les mononévrites, plus souvent aiguës et douloureuses avec signes moteurs déficitaires, représentent 15 % des cas : nerfs oculomoteurs, nerf fémorocutané, syndrome du canal carpien, cruralgies, racines thoraciques et lombaires. Le traitement repose sur l’équilibre strict du diabète et celui de la symptomatologie douloureuse (antidépresseurs tricycliques et antiépileptiques).
Neuropathie autonome. Elle est presque toujours associée à une polyneuropathie sensitive et une rétinopathie : fonction pupillaire, muscles sudoripares, appareil génito-urinaire (vessie neurogène), gastro-intestinale (gastroparésie, diarrhée motrice), neuropathie autonome cardiovasculaire, hyporéninisme, hypoaldostéronisme avec hyperkaliémie et acidose tubulaire, hypoglycémies non ressenties, troubles vasomoteurs.
Accidents vasculaires cérébraux
Chez les diabétiques, les AVC sont 3 fois plus fréquents chez l’homme et 5 fois chez la femme ; 20 % des patients présentant un AVC sont diabétiques. Ils sont rarement hémorragiques malgré le nombre important de patients hypertendus dans cette population mais les micro-infarctus responsables de lacunes multiples sont plus courants. Le pronostic est également plus défavorable avec une surmortalité, un handicap à long terme plus important et une évolution plus fréquente vers une démence.
Le pied
Cinq à 10 % des diabétiques auront un jour une amputation alors que l’on estime que la moitié pourrait être évitée. En dehors du traumatisme humain, le coût économique n’est pas négligeable puisque le quart des journées d’hospitalisation en diabétologie a pour origine un trouble trophique du pied. Deux principaux facteurs de risque entrent en compte :
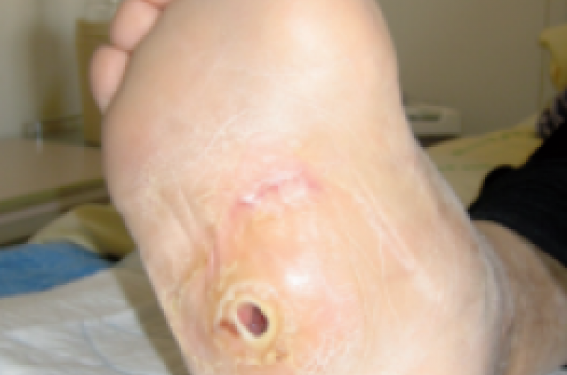
- la neuropathie périphérique et autonome chez le diabétique présentant d’autres atteintes microangiopathiques sévères réalisant ainsi la classique triade « œil, pied, rein ». Le mal perforant plantaire est la lésion typique, développée à partir de zones hyperkératosiques aux différents points d’appui. Le risque d’ulcération est majeur et compromet ainsi l’avenir fonctionnel par le retard au diagnostic dû à l’absence de douleur. Au maximum, le pied peut présenter une ostéoarthropathie de Charcot avec ostéolyses (photo), fractures multiples et dislocation des articulations ;
- l’artériopathie, souvent distale, est difficilement accessible à un geste endovasculaire ou chirurgical de revascularisation. Elle conduit à des ulcérations violacées douloureuses situées au niveau des orteils et du talon évoluant vers la nécrose sèche.
Ces deux types de lésions peuvent être associées ou réaliser des lésions mixtes. Le pronostic est également lié au développement d’une infection souvent à germes multirésistants chez un patient déjà hospitalisé et traité par antibiotiques à plusieurs reprises : ostéite sous-jacente, dermo-hypodermite, phlegmon, parfois choc septique.
La première mesure fondamentale du traitement d’une lésion d’un pied diabétique est la décharge complète : sans décharge efficace, il n’y a pas de guérison ! Ensuite, une artériopathie sous-jacente doit être systématiquement recherchée, quel que soit le type de lésion et avant tout geste d’amputation a minima. Le stade infectieux doit être également évalué afin d’éliminer une éventuelle complication imposant un parage chirurgical en urgence. L’antibiothérapie prolongée devra être, si possible, adaptée à des prélèvements profonds. Un équilibre glycémique optimal, avec une insulinothérapie si nécessaire, est recherché afin de ne pas retarder la cicatrisation des lésions. Enfin, les soins locaux (détersion, nettoyage et pansements adaptés au type de plaie) devront être réalisés par des infirmières expérimentées.
Mal perforant plantaire sur ostéo-arthropathie de Charcot.
La prise en charge du pied est complexe et impose une concertation multidisciplinaire : diabétologue, chirurgien vasculaire, chirurgien orthopédiste, infirmières, podologue, infectiologue, radiologues interventionnels. Le traitement reste tout d’abord et principalement préventif avec une éducation indispensable du patient aux soins d’hygiène et à l’autodépistage quotidien des lésions.
Autres complications chroniques
Diabète et sexualité
Les troubles sexuels sont d’origine multifactorielle : microangiopathie, macroangiopathie, iatrogénie, retentissement psychologique et social de la maladie diabétique. Près de la moitié des DT2 sont touchés, 32 % des hommes et 18 % des femmes souffrant de DT1 : troubles érectiles et de l’éjaculation, dyspareunie et troubles de la libido.
Grossesse
Que ce soit le diabète gestationnel ou la grossesse chez une patiente diabétique, un équilibre strict de la glycémie doit être exigé en raison des risques multiples.
Fœtaux : mort fœtale in utero, hypotrophie, malformations cardiaques et du système nerveux central, macrosomie fœtale, hypoglycémie néonatale, maladie des membranes hyalines.
Maternels : variation des besoins insuliniques avec risque d’acidocétose, aggravation d’une néphropathie, d’une rétinopathie, d’une exceptionnelle coronaropathie préexistante, apparition d’une HTA.
L’arrêt des ADO s’impose et une insulinothérapie optimisée par multi-injections est obligatoire en cas d’échec du régime seul. La grossesse chez une patiente diabétique nécessite la prise en charge multidisciplinaire rigoureuse : obstétricien, diabétologue, diététicien, infirmières d’éducation, ophtalmologue.
Complications ostéoarticulaires
Plus fréquentes : capsulite rétractile, syndrome du canal carpien, maladie de Dupuytren, hyperostose ankylosante vertébrale de Forestier, infarctus musculaire.
Peau et diabète
Les complications cutanées du diabète sont représentées par les infections (bactériennes à cocci à Gram + et mycotiques), les lipodystrophies aux points d’injection de l’insuline, plus rarement la bullose et la dermopathie diabétique, des états pseudo-sclérodermiques, un prurit et les allergies médicamenteuses (sulfamides et insulines). La nécrobiose lipoïdique, le granulome annulaire, l’acanthosis nigricans et le vitiligo sont plus souvent associés au diabète.
Les complications métaboliques
En dehors des complications dites « chroniques » auxquelles il est souvent difficile de sensibiliser les patients, les épisodes « aigus » ne doivent pas être occultés. Plus rares et parfois d’origine iatrogène, ils peuvent engager le pronostic vital en quelques heures.
L’acidocétose est le mode de révélation classique et bien connu du DT1. Elle peut cependant survenir à d’autres occasions et notamment chez le DT2 dont l’insulinopénie relative se majore à l’occasion d’événements intercurrents : arrêt de l’insuline chez l’insulinotraité, intervention chirurgicale, infection aiguë, accidents vasculaires… La priorité est à la correction de la volémie et des troubles hydro-électrolytiques (hypokaliémie), l’instauration d’une insulinothérapie IV à la seringue électrique et le traitement du facteur déclenchant.
Le coma hyperosmolaire associe une glycémie > 6 g, une déshydratation globale majeure avec insuffisance rénale fonctionnelle et hyperosmolalité, une absence d’acidose. Il survient le plus souvent chez un DT2 âgé connu ou méconnu, non insulinotraité, qui a une altération de la capacité à ressentir ou satisfaire sa soif lors d’une affection intercurrente. La mortalité, améliorée depuis quelques années, reste encore élevée entre 15 et 20 %.
L’acidose lactique, complication rare, non spécifique mais gravissime du traitement par metformine, fait imposer le respect des contre-indications à la prescription de celle-ci : insuffisance rénale, condition indispensable à la survenue de l’acidose, ainsi que les insuffisances cardiaques, respiratoires et hépatiques qui conduisent soit à une hyperproduction ou à la diminution d’épuration des lactates. La metformine doit être arrêtée 48 h avant toute injection de produit de contraste iodé et toute intervention chirurgicale.
Les hypoglycémies (< 0,50 g/l ou 2,7 mmol/l) sont inhérentes au traitement par insuline ou sulfamides hypoglycémiants. Elles peuvent être graves entraînant des séquelles neurologiques, voire engager le pronostic vital chez un patient isolé ou pour lequel le diagnostic est tardif. Le polymorphisme clinique des hypoglycémies impose la réalisation d’une glycémie capillaire devant toute manifestation anormale chez un patient diabétique.
Le cardiologue est confronté dans son activité quotidienne à des patients diabétiques. Alors que les complications macrovasculaires sont de mieux en mieux prises en charge, la microangiopathie, plus spécifique de l’hyperglycémie est parfois délaissée. Elle participe largement à l’altération de l’avenir fonctionnel du diabétique par le risque de cécité, d’insuffisance rénale terminale avec épuration extrarénale et d’amputation majeure. En dehors des accidents métaboliques aigus engageant le pronostic vital, les autres complications du diabète, souvent sous-estimées, dégradent la qualité de vie du patient diabétique. Le cardiologue, en tant que principal intervenant dans la prise en charge du diabétique, a alors toute sa place dans l’instauration du suivi multidisciplinaire.
En bref
C’est une maladie chronique, génétiquement déterminée (polygénique), dépendante des conditions de vie. Elle associe une altération progressive du nombre et du fonctionnement de la cellule ß pancréatique (déficit d’insulinosécrétion d’origine génétique) à une diminution de la sensibilité des tissus à l’insuline (insulinorésistance acquise sous l’effet de la surcharge pondérale) (P.J Guillausseau). « On ne devient pas diabétique de type 2 le matin en se levant ! On a des prédispositions et, depuis longtemps, on entretient les mauvaises habitudes de vie qui les révèlent».
Son diagnostic, d’une extrême simplicité, repose exclusivement sur le dosage de la glycémie à jeun (glycémie à jeun ≥ 1,26 g/l ou > 7 mmol/l à 2 reprises) (P.-J. Guillausseau). « L’homme de la soixantaine, avec un surpoids, aux antécédents familiaux de diabète, est le candidat idéal au dosage de routine de la glycémie à jeun, à intervalles réguliers »
Sa fréquence (2 millions de français) en constante progression et ses complications graves spécifiques comme non spécifiques, susceptibles d’engager le pronostic fonctionnel et vital, l’élève rang de priorité de santé publique (P.J Guillausseau). « Impossible d’ignorer le diabète ».
Sa prévention commence dès la grossesse et repose sur une alimentation variée et équilibrée (P.J Guillausseau). «L’éradication de l’épidémie de diabète de type 2 doit commencer le plus tôt possible. L’éducation alimentaire de l’enfant et de l’adolescent à l’école (où bien des comportements essentiels se jouent) et…dans la famille ne devrait pas se discuter ».
« Traiter tôt et fort » pour obtenir précocément et le plus longtemps possible des glycémies normales, c’est la clé de la prévention de la microangiopathie. (M.L Virally). « L’objectif idéal d’hémoglobine glyquée : < 6,5%, exigible < 7% ».
Son traitement médicamenteux fait appel à des classes diverses qui vont d’antidiabétiques oraux aux propriétés originales, aux schémas clairs et structurés d’utilisation jusqu’à l’insulinothérapie définitive, inéluctable puisque la maladie évolue vers la disparition lente des cellules ß pancréatiques (M.L Virally). « Après l’échec du traitement oral, l’insulinothérapie n’est pas le traitement de la fin comme le croient encore trop souvent les diabétiques de type 2 mais bien le traitement de l’espoir. Il faut savoir les en convaincre ».
La qualité du traitement du diabète est une affaire de relations humaines, éminemment dépendante du contact du patient avec lui-même, son médecin, son infirmière, son entourage familial et professionnel (M.L Virally). « Devenir diabétique, c’est accepter le diabète et le comprendre, c’est devenir décidé, actif, obsessionnel, exigeant et savoir s’entourer pour essayer de vivre bien et longtemps tout le reste ! ».
Les règles alimentaires très simples (avant tout !) et l’entretien d’une activité physique régulière sont fondamentales pour l’équilibre glycémique. (T. Meas). « Ces règles alimentaires ne devraient pas se limiter aux seuls diabétiques mais bien à l’ensemble de la population ».
Les calendriers d’évaluations à la recherche des complications de microangiopathie et de macroangiopathie sont bien définis pour les repérer et les traiter au plus tôt avant des lésions irréversibles (M. Laloi-Michelin, V. Medeau). « Les diabétiques exigent un suivi régulier, rapproché et rigoureux ».
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :