Coronaires
Publié le 13 nov 2007Lecture 4 min
Prise en charge de l'infarctus aigu en dehors des services de cardiologie
D. HIMBERT, hôpital Bichat, Paris
En novembre 2006 s’est tenue une conférence de consensus sur la « prise en charge de l’infarctus du myocarde à la phase aiguë en dehors des services de cardiologie », dont les conclusions ont été publiées en mai 2007. Son objectif était de simplifier et d’homogénéiser les décisions des médecins urgentistes, premiers intervenants dans la chaîne thérapeutique de l’infarctus aigu. Certaines des recommandations émanant de cette conférence sont probablement critiquables, en tout cas discutables, mais il est explicitement stipulé que les stratégies initiales pourront évoluer en fonction de leur évaluation à partir de registres (et, on l’espère, des futures données de la littérature). Ces recommandations ont malgré tout le mérite d’exister et de constituer le plus petit dénominateur commun acceptable par l’ensemble de la communauté médicale, susceptible de bénéficier d’améliorations ultérieures.
Les experts devaient répondre à 5 questions :
• Quels sont les critères décisionnels pour la prescription d’une désobstruction coronaire ?
• Quels sont les stratégies de reperfusion et les traitements adjuvants ?
• Quelles sont les caractéristiques des filières de prise en charge ?
• Quelles sont les situations particulières de prise en charge ?
• Quelle est la prise en charge des complications initiales ?
Nous rapportons ici un résumé de ces recommandations concernant l’infarctus aigu non compliqué.
Critères de décision d’une désobstruction coronaire
La décision d’une désobstruction coronaire repose sur l’évaluation clinique, qui établit une probabilité initiale, réévaluée par la lecture de l’ECG, permettant de choisir entre (figure 1) :
- débuter la désobstruction coronaire,
- poursuivre la démarche diagnostique par le dosage des troponines,
- mettre en place une autre stratégie.
Figure 1. Algorithme des critères décisionnels d’une désobstruction coronaire pour un IDM aigu.
Stratégies de reperfusion et traitements adjuvants
Stratégies de reperfusion
Délais
Le délai « door to balloon » des Anglo-Saxons est transposé pour le système français en « délai entre le premier contact médical et l’expansion du ballonnet », lui-même scindé en 2 délais complémentaires :
– délai porte-à-porte cardio (entre le premier contact médical et l’arrivée au service de cardiologie interventionnelle)
– et délai porte cardio–ballon (entre l’arrivée au service de cardiologie interventionnelle et l’expansion du ballonnet).
Pour respecter le délai global international de 90 minutes, la valeur seuil pour le délai porte-à-porte cardio est fixée à 45 minutes.
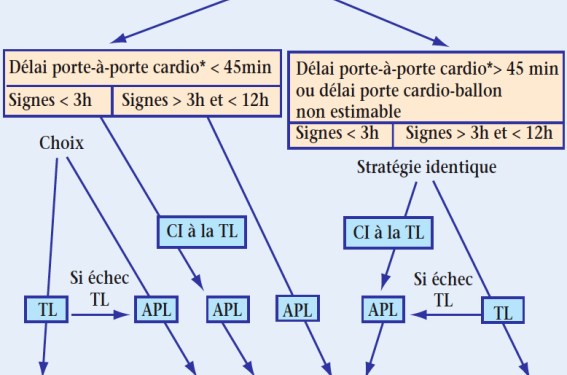
Choix de la stratégie (figure 2)
• Connaître les délais porte-à-porte cardio et porte cardio-ballon.
• Délai porte-à-porte cardio > 45 minutes : fibrinolyse (ténectéplase, bolus IV 10 secondes).
• Délai porte-porte cardio < 45 minutes et somme des délais < 90 minutes :
- délai/début des symptômes < 3 heures : fibrinolyse ou angioplastie primaire ;
- délai/début des symptômes entre 3 et 12 heures : angioplastie primaire.
• Évaluer immédiatement l’efficacité de la fibrinolyse pour dépister précocement un échec justifiant une angioplastie de sauvetage.
• Cette stratégie impose :
- que les structures d’urgence puissent pratiquer une fibrinolyse,
- que le patient soit dirigé vers un centre disposant d’une salle de coronarographie diagnostique et interventionnelle (SCDI) après fibrinolyse,
- la mise en place de registres communs d’évaluation dans le but d’améliorer la stratégie initiale de reperfusion, notamment les délais porte-à-porte cardio et porte cardio-ballon.
Figure 2. Stratégie de reperfusion d’un SCA ST+ non compliqué avant la cardiologie.
* Le délai porte-à-porte cardio doit s’intégrer dans le délai global de prise en charge qui ne doit pas être supérieur à 90 minutes.
TL = thrombolyse ; APL = angioplastie ; CI = contre-indication.
Traitements adjuvants
- Aspirine (grade A)
- Clopidogrel (grade A)
- Anti-GP IIb/IIIa : avant angioplastie primaire
- Anticoagulants :
• si fibrinolyse : énoxaparine > héparine non fractionnée (HNF) avant 75 ans si la fonction rénale est normale
• si angioplastie primaire : HNF.
- Dérivés nitrés : non (grade C), sauf OAP ou poussée hypertensive
- O2 : non systématique
- Antalgiques : morphine IV
- Bêtabloquants : non systématiques
- IEC et antagonistes calciques : non
- Insuline : traitement de l’hyperglycémie en phase aiguë. La solution glucose-insuline-potassium n’est pas recommandée.
Filières de prise en charge
• L’objectif est d’appeler le 15.
• L’appel (patient lui-même ou tiers appelant) doit aboutir au SAMU-Centre 15.
• Le médecin régulateur du SAMU essaie d’être mis en relation avec le patient puis déclenche un effecteur dont le but est d’amener le patient en salle de coronarographie diagnostique et interventionnelle (SCDI) (figure 3).
• Le patient peut être dans un service hospitalier, qui doit diagnostiquer et traiter l’infarctus, en relation avec la SCDI ou avec le SAMU-Centre 15.
• Le médecin régulateur du SAMU dirige le déroulement de l’intervention et fait le lien entre l’équipe d’intervention et la structure d’accueil.
• Les moyens engagés dans les unités mobiles hospitalières comportent au minimum :
- un médecin avec un ECG,
- un vecteur de transport avec défibrillateur semi-automatique (DSA) et O2.
Figure 3. Algorithme des filières de prise en charge d’un patient présentant une douleur thoracique suspecte d’un infarctus du myocarde. DSA = défibrillateur semi-automatique ; SDI = salle de coronarographie.
Situations particulières
Sujets âgés :
- stratégie globale identique à celle des sujets jeunes, malgré le risque plus élevé de complications (grade B), à l’exception du choc cardiogénique, où la reperfusion doit être discutée au cas par cas ;
- après 75 ans, l’HNF est préférable aux HBPM.
Diabétiques :
- stratégie globale identique à celle des non-diabétiques (grade B) ;
- détermination précoce (préhospitalière) de la glycémie capillaire ;
- réduction précoce de la glycémie par l’insuline et réduction des apports glucidiques.
Infarctus en service de soins non cardiologiques :
- protocoles locaux ;
- si une reperfusion en urgence est décidée :
• angioplastie primaire si SCDI opérationelle in situ ;
• sinon, stratégie identique à celle proposée en dehors des structures de soins.
Infarctus périopératoires :
- prévention par la surveillance du segment ST et la correction rapide de toute anomalie hémodynamique ou métabolique importante ;
- détection par ECG quotidien et dosages répétés de troponine en postopératoire ;
- coronarographie en urgence licite en cas de sus-décalage de ST.
La liste des experts est disponible auprès de la rédaction.
D’après la conférence de consensus de la Haute autorité de santé du 23 novembre 2006.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :







