Trucs et astuces
Publié le 20 juin 2019Lecture 5 min
Les pièges diagnostiques des tachycardies à QRS fin
Nicolas LELLOUCHE, Hôpital Henri Mondor, Créteil
Les tachycardies à QRS fin sont définies par une fréquence cardiaque supérieure à 100/min et une largeur des QRS de moins de 120 ms. Une fois ce diagnostic fait à l’électrocardiogramme (ECG), il convient de rechercher l’activité atriale pour avancer dans le mécanisme de la tachycardie. Les diagnostics à évoquer sont : une tachycardie supraventriculaire (TSV) type tachycardie atriale (TA), flutter atrial, tachycardie jonctionnelle (TJ) par réentrée intra-nodale ou orthodromique sur faisceau accessoire rétrograde, ou une tachycardie ventriculaire (TV) à QRS fins de type TV septale, proche des voies de conduction, ou une TV fasciculaire.
L’approche diagnostique repose sur l’enregistrement d’une activité atriale soit sur l’ECG de surface — mais ce n’est pas toujours le cas — soit par voie endocavitaire au cours d’une exploration électrophysiologique.
Une fois l’activité atriale enregistrée, plusieurs cas sont à envisager : si l’activité atriale est moins rapide que celle du ventricule, il s’agit très probablement d’une TV. Si l’activité atriale est identique à celle du ventricule, il est impossible de conclure concernant l’étiologie de la tachycardie. Il peut s’agir soit d’une TV avec conduction atriale rétrograde en 1/1, soit d’une TSV. Enfin, s’il y a plus d’activité atriale que de ventricule, il s’agit très probablement d’une TSV de type flutter, ou TA.
Dans le cadre d’une TSV, on regardera aussi la position de l’onde P par rapport au QRS. On distinguera ainsi les tachycardies à RP’ court (par définition le RP’ est < au P’R) des tachycardies à RP’ long (RP’ > P’R). Les étiologies des tachycardies à RP’ court sont : réentrée intranodale (RIN) typique (type slow/fast), tachycardie orthodromique avec faisceau de Kent, ou TA avec PR long durant la tachycardie. Les étiologies des tachycardies à RP’ long sont : RIN atypique (fast/slow ou slow/slow), une tachycardie orthodromique sur faisceau accessoire rétrograde décrémentiel (tachycardie de Coumel ou PJRT : Permanent Junctionnal Reciprocating Tachycardia), ou une TA. Dans les tachycardies à RP’ court, si l’activité atriale est dans le QRS ou très courte (< 70 ms) il s’agit très probablement d’une RIN typique. Si l’activité atriale est visible sur l’ECG un peu après le QRS (> 70 ms), il s’agit probablement d’une tachycardie orthodromique.
Après l’analyse de l’ECG, il est possible d’effectuer des manœuvres de blocage du nœud auriculo-ventriculaire (NAV), manœuvres vagales et/ou injection d’adénosine (Striadyne©) avec les réponses suivantes : les TJ s’arrêteront (sous réserve que le blocage du NAV soit efficace) ; on mettra en évidence l’activité atriale d’une TA ou d’un flutter ; il n’y aura aucun effet sur une TV.
Évidemment, il existe des exceptions à ces algorithmes. Par exemple, environ 15 % des TA sont sensibles à l’adénosine, ainsi que certaines TV sur coeur sain. Il est aussi possible d’avoir une bitachycardie associant dans le même temps une TSV et une TV. Enfin, il faut noter que l’ECG n’est pas un excellent examen pour faire un diagnostic définitif de TSV et que parfois, seule l’exploration électrophysiologique endocavitaire permet de faire des manoeuvres diagnostiques spécifiques, qui permettront dans la quasitotalité des cas de faire un diagnostic précis de l’arythmie.
Voici quelques situations difficiles de diagnostic de TSV à QRS fins :
Cas n°1
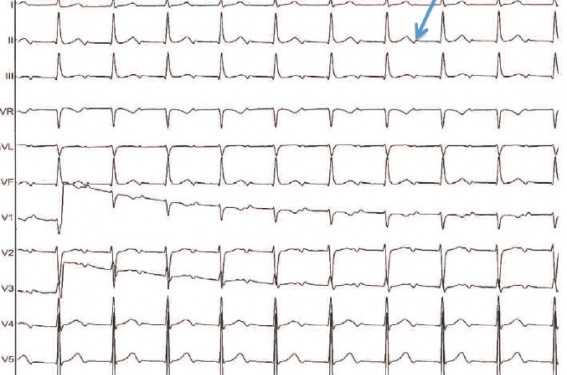
Patiente de 47 ans sans pathologie cardiaque connue présentant des tachycardies paroxystiques depuis l’adolescence. Quelques dérivations d’ECG vous sont fournies (figure 1) :
– analyse du tracé : tachycardie régulière à QRS fins. Visualisation assez facile de l’activité atriale avec onde P’ négative en D2 (flèches sur figure 1A). Activité atriale moins fréquente que les QRS, donc possible diagnostic de TV, mais QRS très fins.
Autres diagnostics à évoquer devant une tachycardie à QRS fins avec dissociation A-V :
– tachycardie jonctionnelle focale (JET= Junctional Ectopic Tachycardia) : il s’agit d’un tableau clinique rare, souvent chez l’enfant ou adolescent avec, comme pour une tachycardie atriale, induction souvent possible avec des burst atriaux et favorisée par l’Isuprel® ;
– RIN avec bloc atrial rétrograde ;
– tachycardie réentrante avec faisceau accessoire nodo-ventriculaire rétrograde et bloc atrial rétrograde. Le faisceau nodo-ventriculaire est classé dans les faisceaux accessoires de type Mahaïm, c’est-à-dire avec conduction antérograde pure avec propriétés décrémentielles. Cependant, ces faisceaux nodo-ventriculaires peuvent aussi se comporter comme des faisceaux de Kent, avec une conduction rétrograde pure et/ou une conduction avec loi du tout ou rien.
L’analyse du tracé endocavitaire (figure 1B) apporte des éléments de diagnostic. Un enregistrement du potentiel hissien est constaté avant chaque QRS avec HV normal, ce qui élimine une TV, et signifie qu’il s’agit d’une TSV. L’activité atriale est concentrique (donc rétrograde) et se fait en mode Wenckebach. Le diagnostic le plus probable est donc celui de RIN, avec bloc rétrograde en mode Wenckebach dans la portion haute du NAV appelé Upper Common Pathway (UCP), qui peut avoir des propriétés décrémentielles (figure 1C).
Figure 1. AVNRT : Atrio-Ventricular Nodal Reentrant Tachycardia ; FP : Fast Pathway ; LCP : Lower Common Pathway ; SP : Slow Pathway
Cas n°2
Tachycardie irrégulière avec activité sinusale suivie d’un QRS normal, puis un second QRS avec légère modification de la morphologie du QRS mais qui reste fin (figure 2A). Il s’agit d’une séquence répétitive. Les diagnostics à évoquer sont : extrasystoles supraventriculaires bigéminées, ou extrasystoles jonctionnelles bigéminées, ou une double réponse antérograde, ou une TA avec phénomène de Wenckebach.
Le tracé endocavitaire donne des renseignements supplémentaires (figure 2B). On voit une activité atriale pour 2 activités ventriculaires, ce qui élimine une tachycardie atriale ou des ESA bigéminées. Reste le diagnostic entre extrasystoles jonctionnelles bigéminées, ou double réponse, mais la suite du tracé donne la solution avec la disparition du premier QRS et un rythme plus lent régulier avec un ratio AV 1:1. Il s’agit donc d’un rythme avec conduction antérograde par une voie lente et un blocage dans la voie rapide. Il s’agissait donc initialement d’une double réponse antérograde. À noter que le léger changement de morphologie des QRS peut s’expliquer par une modification de la dépolarisation ventriculaire en fonction du passage par la voie lente ou rapide (modification des périodes réfractaires des voies de conduction ventriculaire).
Figure 2.
Cas n°3
Tachycardie à QRS fin peu rapide aux alentours de 110/min (figure 3A). Activité atriale bien visible entre les 2 QRS. L’onde P est à la moitié exacte de chaque QRS. Les diagnostics à évoquer restent cependant les mêmes : RIN, TA et tachycardie orthodromique. À noter que la polarité de l’onde P est de type onde P rétrograde. Le tracé endocavitaire (figure 3B) retrouve en fait 2 activités atriales pour un QRS mais l’autre onde P, régulière, était systématiquement dans le QRS (car l‘onde P visible était à égale distance des 2 QRS). Cela élimine une tachycardie orthodromique. Il s’agit donc soit d’une TA ou d’une RIN. Les manœuvres endocavitaires ont démontré qu’il s’agissait d’une RIN avec blocage en 2/1 dans le Lower Common Pathway (LCP), qui est la voie commune suivant les voies lente et rapide du NAV et qui présente des propriétés décrémentielles. À noter que le départ de la tachycardie sur un saut de conduction est évocateur d’une RIN. �
L’auteur n’a aucun conflit d’intérêt vis-à-vis de cet article.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :


