Publié le 15 jan 2014Lecture 8 min
Complications cardiovasculaires et métaboliques associées au VIH et à ses traitements - Synthèse des recommandations du Rapport Yeni 2010
T. MATHIEU et F. BOCCARA, Service de cardiologie, hôpital Saint-Antoine, Paris
Cent trente mille personnes sont porteuses de l’infection au virus de l’immunodéficience humaine (VIH) en France. Ces patients bénéficient de recommandations spécifiques de prise en charge.
Le Rapport YENI (2010) reprend pour chaque spécialité médicale ces recommandations. Nous allons développer la prise en charge du risque cardiovasculaire chez ces patients.
En France, les maladies cardiovasculaires constituent la 4e cause de décès des patients infectés par le VIH (après les causes infectieuses, carcinologiques et hépatologiques) avec un risque d’infarctus du myocarde (IDM) plus élevé que dans la population générale(1).
Parmi les facteurs de risque cardiovasculaire identifiés (non spécifiques et spécifiques), on note :
• Une fréquence plus élevée de facteurs de risque cardiovasculaire traditionnels (en particulier le tabagisme) et de prise de substances illicites (particulièrement cocaïne, cannabis).
• L’exposition aux antirétroviraux :
- inhibiteurs nucléosidiques et non nucléosidiques de la transcriptase inverse (INTI/INNTI) : abacavir et thymidine, mais les données sont divergentes dans la littérature en ce qui concerne l’abacavir(2). Aucune association n’a été observée pour les autres INTI et les INNTI ;
- inhibiteurs de protéase (IP). L’exposition cumulée aux IP, notamment indinavir, lopinavir, fos-amprénavir, a été associée de façon robuste au risque d’IDM(3,4) (pas de données pour les IP plus récents, ni pour le raltégravir ou le maraviroc).
Dans l’étude française (cohorte FHDH), l’augmentation du risque (odds ratio) d’IDM est de 1,15 (IC 95% [1,06-1,26]) par année d’exposition aux IP(4). Il est donc recommandé d’éviter les IP pour une longue durée d’exposition chez un patient ayant un niveau de risque cardiovasculaire élevé (recommandation de niveau A IIa).
Il est nécessaire d’évaluer le risque d’IDM chez tous les patients infectés en utilisant de préférence une équation calculant le risque cardiovasculaire global dès que le patient a plus de deux facteurs de risque cardiovasculaire.
• L’infection à VIH (essai SMART(5)) a aussi été identifiée de façon indirecte comme un facteur de risque indépendant d’IDM et d’athérosclérose(6) (facteurs causaux évoqués : réplication virale et rapport CD4/CD8 bas)(7).
Au total, même si tous les mécanismes ne sont pas encore bien compris, il apparaît que les facteurs de risque classiques, le traitement antirétroviral et l’infection par le VIH confèrent au patient VIH un risque accru d’IDM par rapport à la population générale (A Ia).
Risque cardiovasculaire
Les facteurs de risque classiques sont les mêmes que pour la population générale, sauf pour le tabagisme actif et la consommation de cocaïne qui sont plus importants chez les patients VIH. L’altération de la fonction rénale et la microalbuminurie sont aussi des facteurs de risque indépendants d’IDM et d’apparition d’une maladie cardiovasculaire chez le sujet infecté par le VIH(8).
Les paramètres spécifiques aux patients VIH sont :
- l’infection par le VIH elle-même ;
- le traitement par IP > 2 ans ;
- l’obésité abdominale ;
- la dyslipidémie ;
- l’augmentation des cytokines pro-inflammatoires et des protéines d’adhésion cellulaire (TNF alpha, interleukines 1 et 6, VCAM, ICAM, D-dimères...) plus fréquente chez les patients infectés par le VIH.
Quelle est la place des biomarqueurs de risque ?
Les biomarqueurs et les indicateurs morphologiques ou fonctionnels n’ont pas encore leur place dans une surveillance à l’échelle individuelle.
Comment mesurer le risque cardiovasculaire chez le patient infecté par le VIH ?
Chez le patient VIH+, il faut faire un dépistage régulier :
- des facteurs classiques ;
- des facteurs spécifiques : consommation de substances illicites (cocaïne).
L’examen clinique recherchera activement des signes d’athérosclérose infraclinique (souffle vasculaire, anévrisme de l’aorte abdominale, claudication intermittente...).
Objectif : prévention active/éducation
Respect des règles hygiéno-diététiques ± prévention médicamenteuse (aspirine/hypolipémiants) en fonction du niveau de risque : stratification du risque avec calcul du risque de Framingham.
Tout patient infecté par le VIH (sans autre facteur de risque) est considéré comme à risque cardiovasculaire au moins intermédiaire (A IIa).
Prise en charge et prévention du risque cardiovasculaire
En prévention primaire, l’objectif principal est de prendre en charge et d’identifier les patients à haut risque cardiovasculaire :
- sevrage tabagique difficile chez le patient VIH (addictions multiples), il faut donc une prise en charge spécialisée ;
- éducation hygiéno-diététique, exercice physique régulier et soutenu ;
- aspirine (75-325 mg/j) en prévention primaire si score de risque d’IDM à 10 ans > 20 % ;
- prise en charge d’une dyslipidémie selon recommandations Afssaps (infection VIH incluse comme un facteur de risque indépendant d’IDM) (tableau 1) ;
- modification du traitement antirétroviral : si possible, remplacer traitement par IP par un autre antirétroviral moins lipidogène.
Tout patient infecté par le VIH doit avoir un taux de LDL-c < 1,9 g/l, puis, en fonction des autres facteurs de risque, l’objectif de LDL-c diminue.
Anomalies lipidiques
Les dyslipidémies sont fréquentes au cours de l’infection à VIH
- Hypertriglycéridémie (triglycérides > 2 g/l, soit > 2,3 mmol/l).
- Hypercholestérolémie (LDL-c > 1,6 g/l, soit 4,1 mmol/l) ± diminution du HDL-cholestérol (< 0,35 g/l, soit 0,9 mmol/l).
Anomalies multifactorielles
Elles varient en fonction de :
- La nature du traitement antirétroviral.
- L’âge.
- L’état nutritionnel.
- Le terrain génétique.
- L’état d’immunodépression et d’inflammation chronique.
La physiopathologie précise est mal établie : une relation est suspectée entre troubles du métabolisme lipidique et anomalie de répartition des graisses, appelé syndrome de lipodystrophie et infection au VIH.
L’effet propre de chaque type d’antirétroviral est difficile à établir (trithérapies) :
- le ritonavir a un effet hépatique direct sur la production de VLDL (augmentation) ;
- l’atazanavir, le saquinavir et le darunavir entraînent moins de troubles lipidiques que les autres IP.
Des anomalies lipidiques peuvent aussi s’observer avec les INTI et les INNTI.
Les données de tolérance suggèrent le faible effet métabolique des nouvelles classes (inhibiteurs d’intégrase [raltegravir] ou inhibiteur du CCR5 [maraviroc]).
Diagnostic
L’exploration d’une anomalie lipidique doit être réalisée :
- avant toute initiation de traitement antirétroviral ;
- puis une fois par an sous traitement antirétroviral ;
- plus régulièrement en cas d’anomalie ou de modification thérapeutique.
Prise en charge thérapeutique
Dans un premier temps : éducation diététique et incitation à l’exercice
- Consommation modérée d’alcool 20 à 30 g/j.
- Consommation limitée de sucres rapides et de graisses animales.
La correction diététique peut suffire à corriger les troubles en quelques semaines.
Dans un second temps : modification du traitement anti-rétroviral
- Remplacement de l’IP par un IP peu perturbateur des lipides (atazanavir, saquinavir, darunavir) ou par un INNTI moins délétère (névirapine, étravirine).
Dans un troisième temps : introduction d’un agent hypolipémiant (statine/fibrate) en étant très vigilant sur les interactions médicamenteuses et les effets potentiellement dangereux.
- Risque d’interactions médicamenteuses avec les IP (voie 3A4 du cytochrome P450) (tableau 2).
- Risque accru de rhabdomyolyse, cytolyse hépatique, intolérance (musculaire) : surveillance biologique régulière.
- Statine ou fibrate selon profil lipidique. L’association statine-fibrate majore le risque de rhabdomyolyse, et est à éviter (à discuter dans certaines hyperlipidémies mixtes chez un sujet à haut risque).
Les statines sont le traitement de référence pour abaisser le taux de LDL-cholestérol.
Les statines sont recommandées chez le patient VIH (non métabolisées par le CYP450 )(A Ia), mais à toujours débuter à faible dose en prévention primaire. Les statines conseillées en cas de traitement par IP en l’absence d’interaction avec le CYP P450 3A4 sont la rosuvastatine, la pravastatine et la fluvastatine. L’atorvastatine peut être utilisée à faible dose.
Les autres statines ne sont pas conseillées (A IIa).
Si on constate un échec ou une intolérance à de fortes doses de statine, on peut prescrire une association à l’ézétimibe, aux résines ou à l’acide nicotinique (monothérapie si intolérance absolue aux statines), mais l’effet hypo-LDLémiant est plus faible.
Prise en charge d’une hypertriglycéridémie
L’hypertriglycéridémie est certainement le paramètre lipidique le plus sensible au régime diététique et à la modification du traitement antirétroviral.
En cas d’échec de ces mesures, la prise en charge spécifique dépend de son niveau (tableau 3).
Hypertension artérielle
L’HTA doit être traitée selon les mêmes recommandations que pour la population générale avec les mêmes objectifs thérapeutiques : pression artérielle < 140/90 mmHg ou < 130/ 80 mmHg chez les patients diabétiques et insuffisants rénaux.
Il faut prendre en compte les interactions médicamenteuses potentielles, notamment entre inhibiteurs calciques et antirétroviraux, et rechercher une atteinte des organes cibles chez tout patient hypertendu.
Qui adresser à une consultation cardiologique ?
- Patients symptomatiques (douleur thoracique, dyspnée, palpitations, œdème des membres inférieurs, claudication intermittente, souffle vasculaire, hypertension artérielle).
- Patients avec anomalie ECG.
- Patients à haut risque cardiovasculaire.
- Patients âgés de plus de 50 ans désirant reprendre une activité physique ou présentant plus de 3 facteurs de risque même asymptomatiques pour explorations (échocardiographie, test d’ischémie, échographie vasculaire).
Fréquence du bilan cardiovasculaire ? (A bIII)
- Tous les 6 mois : en prévention secondaire.
- Tous les ans : chez un hypertendu, un diabétique.
- Tous les 3 ans : en prévention primaire chez un sujet de plus de 50 ans, présentant au moins 3 facteurs de risque, en dehors du diabète.
Le traitement de la coronaropathie du patient VIH est identique à celui du patient non VIH.
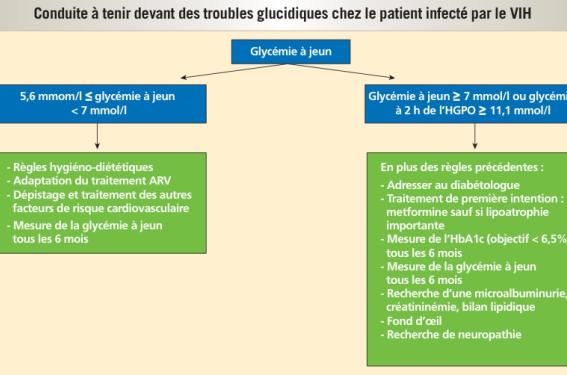
Anomalies glucidiques et syndrome métabolique
La prévalence du diabète est augmentée chez les patients sous traitement antirétroviral : les INTI (thymidiniques) et les IP sont impliqués dans le phénomène d’insulinorésistance (lipodystrophie/lipoatrophie).
Les facteurs de risque identifiés : âge, sexe masculin, indice de masse corporelle, répartition androïde du tissu adipeux, co-infection par le VHC, utilisation d’opiacés, lipodystrophie et exposition à l’indinavir, à la stavudine, ou à la lamivudine(9).
Les critères glycémiques définissant l’intolérance au glucose et le diabète sont le mêmes que ceux de la population générale.
Prise en charge d’un « prédiabète » et du syndrome métabolique
- Arrêt du tabac.
- Education hygiéno-diététique : activité physique (bénéfice démontré sur la graisse périviscérale et la résistance à l’insuline chez les patients VIH).
- Modification du traitement antirétroviral : parmi les IP, l’atazanavir semble présenter un meilleur profil de tolérance glucidique(10).
- Prise en charge de la lipohypertrophie abdominale.
Prise en charge du diabète
- Prévention cardiovasculaire.
- Dépistage régulier et prise en charge des complications du diabète (micro- et macroangiopathie++).
Le traitement et le suivi du diabète sont identiques à ceux de la population VIH- (tableau 4).
Particularités : prédominance de l’insulinorésistance dans la physiopathologie du diabète des patients infectés par le VIH, il faut donc débuter le traitement médicamenteux par des molécules insulino-sensibilisatrices (biguanides++), en l’absence de contre-indications.
Prise en charge médicamenteuse du diabète, sous traitement antirétroviral
Objectif thérapeutique : HbA1c < à 6,5 % (le dosage de l’HbA1c est sous-estimé d’environ 10 % chez les patients sous traitement antirétroviral). On prescrit de la metformine en première intention chez un patient à IMC normal ou en surpoids ou avec une lipodystrophie clinique (lipohypertrophique++) et une insulinothérapie si l’objectif n’est pas atteint.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :
Articles sur le même thème
publicité
publicité