Cardiologie interventionnelle
Publié le 14 déc 2014Lecture 11 min
Quoi de neuf en cardiologie interventionnelle au TCT 2014 ?
O. VARENNE, J. ROSENCHER, F. BARBOU, Hôpital Cochin, Université Paris Sorbonne ; Hôpital d’Instruction des Armées du Val-de-Grâce
Cette année, le congrès du TCT qui s’est tenu à Washington DC a été l’occasion de faire le point sur une année riche pour la cardiologie interventionnelle. La maladie coronaire et les techniques plus ou moins exotiques tiennent toujours le haut du panier, mais les maladies cardiaques structurelles, principalement les valvulopathies, connaissent un engouement très net. Les stratégies thérapeutiques médicales et en particulier les antithrombotiques et leur maniement ont été également largement traités. Il nous a semblé utile de rapporter ici, à l’intention de la communauté cardiologique au sens large, les aspects qui nous ont paru marquants durant ces sessions.
Maladie coronaire
Le thème de la maladie coronaire s’articulait autour de sessions sur les endoprothèses coronaires et sur les thérapeutiques antithrombotiques.
Les dernières années ont vu l’arrivée sur le marché d’un éventail de stents coronaires de plus en plus complexes. À coté des traditionnels stents actifs à libération de drogues, sont apparus des stents enrobés d’un polymère résorbable transformant ces stents en stents nus après quelques mois et plus récemment encore, des stents entièrement biodégradables, destinés à traiter la sténose et à étayer l’artère pendant une période de temps limitée, et disparaissant ensuite.
Les traitements antithrombotiques
Trois études ont retenu notre attention. L’une concerne la bivalirudine, un anticoagulant injectable, et les deux autres concernent la durée de double antiagrégation plaquettaire.
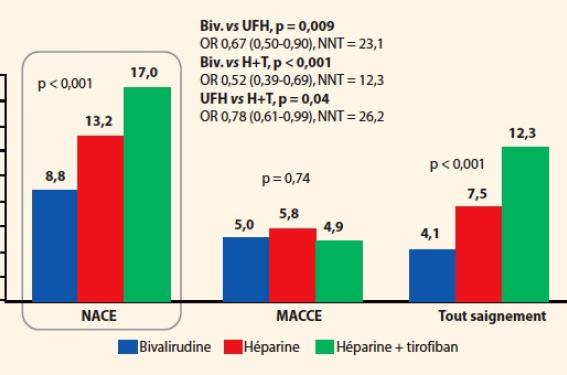
• La bivalirudine est un anticoagulant injectable, inhibant sélectivement la thrombine et utilisé en particulier dans l’angioplastie en phase aiguë d’infarctus du myocarde ou chez les patients avec allergie à l’héparine. Après l’étude HORIZONS (retrouvant une efficacité anti-ischémique similaire à l’héparine non fractionnée associée aux inhibiteurs des récepteurs GpIIbIIIa et un nombre moindre de saignements grave et de décès), et l’étude EUROMAX présentée l’année dernière (retrouvant un bénéfice à une administration préhospitalière de la bivalirudine), les résultats de l’étude BRIGHT étaient attendus. D’abord parce que les deux précédentes études retrouvaient une augmentation du risque de thrombose de stents, une complication grave mais aussi parce que le régime testé – héparine et anti-GpIIbIIIa – n’est pas une recommandation forte de l’ESC dans la prise en charge des infarctus. Ces résultats étaient d’ailleurs confortés durant ce même congrès par la métaanalyse de Cassese qui retrouvait une réduction du risque de saignement (RR = 0,57 ; IC95 % : 0,40-0,80 ; p = 0,001) mais une majoration du risque de thrombose de stents (RR = 2,09 ; IC95 % : 1,26-3,47 ; p = 0,005) 30 jours après l’utilisation de bivalirudine en comparaison avec l’héparine non fractionnée sans bénéfice sur la mortalité. L’étude BRIGHT (Y. Han et coll.) est une étude comparant trois groupes de patients traités en phase aiguë d’infarctus soit par la bivalirudine, soit par l’héparine seule, soit par l’héparine et le tirofiban, un anti-GpIIbIIIa. L’étude est randomisée et prospective dans 82 centres chinois. Les patients (730 par groupe) sont principalement des hommes, randomisés environ 7 heures après le début des symptômes. La voie d’abord utilisée est largement la voie radiale (78 %) et un quart des patients ont été thrombo-aspirés. Le critère d’efficacité à 30 jours (décès toutes causes, réinfarctus, revascularisation du vaisseau cible, accident vasculaire cérébral ou saignement) est significativement moindre en cas d’utilisation de la bivalirudine (8,8 %) comparativement aux deux autres régimes HNF et HNF + anti-GpIIbIIIa (13,2 et 17,0 % respectivement ; p < 0,001). Ce bénéfice est principalement lié à une réduction significative des saignements quelle que soit la définition utilisée (tout saignement dans 4,1 ; 7,5 et 12,3 % des patients des groupes bivalirudine, HNF, HNF et tirofiban ; p < 0,001) (figure 1). De plus, les thromboses de stents (définitives ou probables) sont similaires dans les trois groupes de patients, probablement du fait d’une perfusion continue de bivalirudine postangioplastie qui n’était pas systématique dans les deux essais précédents. Cette étude bien menée, avec peu de cross over entre les traitements, conforte les recommandations ESC pour l’angioplastie primaire et la place de la bivalirudine dans cette indication.
Figure 1. Étude BRIGHT
• Une deuxième question d’actualité concerne la durée du double traitement antiplaquettaire après implantation d’un stent actif. L’amélioration des techniques d’angioplastie et d’imagerie endocoronaire au moins autant que l’évolution des stents actifs, ont permis une amélioration sensible de la sécurité entourant les actes de cardiologie interventionnelle. La question un temps posée d’un traitement à vie par aspirine et clopidogrel n’est plus d’actualité et plusieurs études de taille limitée ont globalement montré une absence d’augmentation de thrombose des nouveaux stents actif après une double antiagrégation courte (3-6 mois) associée à une réduction des saignements comparativement à la durée recommandée de 12 mois au moins. Dans l’étude SECURITY, A. Colombo et coll. ont comparé des durées de traitement de 6 mois et de 1 an chez des sujets avec maladie coronaire en dehors des infarctus ST+. Plusieurs stents étaient utilisés dans cette étude ayant au final inclus 1 400 patients. Le traitement de 6 mois est non inférieur au traitement de 12 mois sur le risque de décès cardiaques, d’infarctus, de thrombose de stents et de saignements BARC et sur le critère combiné primaire de ces événements (4,5 vs 3,7 % respectivement ; p = 0,469). De plus le risque de saignement était bas dans les deux groupes. Un des facteurs limitant la portée de ces résultats était le taux important de patients du groupe 6 mois qui étaient toujours traités par deux antiplaquettaires à un an de suivi (33,8 %) (figure 2).
Figure 2. Étude SECURITY. DAPT : double antiagrégation plaquettaire.
D’autres études sont en cours pour confirmer la possibilité de réduire la durée d’un traitement antiplaquettaire double après angioplastie et stent actif comme l’étude OPTIMIZE comparant 3 vs 12 mois chez des patients traités par stent actif au zotarolimus. Les résultats à un an ont déjà été publiés (Feres F et al. JAMA 2013 ; 310 : 2 510-22) et montraient une bonne sécurité d’une durée courte de traitement. Durant le congrès, les résultats à 2 ans étaient présentés sous forme d’abstract et confirmaient les résultats à un an. Le bénéfice net (décès toutes causes, infarctus, AVC, saignement majeur) était comparable dans les deux groupes (9,8 vs 8,1 %). Le taux de thrombose de stent était bas et similaires dans les deux groupes (0,3 vs 0,2 % ; p = 0,71), de même que les saignements majeurs (0,86 vs 0,98 % ; p = 0,70). Cette étude suggère à nouveau que dans les angioplasties hors STEMI, chez des patients sélectionnés, une double antiagrégation courte de 3 mois est possible sans excès d’événements thrombotiques.
• La troisième étude, ISARTRIPLE, s’est intéressée aux patients relevant d’un traitement anticoagulant au long cours et devant recevoir un stent coronaire. La prise en charge de ces patients est complexe, les cocktails antithrombotiques étant associés à des risques de saignements importants. Dans cette étude allemande, 614 patients sous anti-vitamine K et aspirine (75 mg/j) ont été randomisés entre 6 semaines et 6 mois de traitement par clopidogrel après angioplastie et stent actif. Après 9 mois de suivi, il n’y a aucune différence significative entre les deux groupes concernant le critère primaire (décès, infarctus, AVC, thrombose de stent ou saignement majeur TIMI) : 9,8 vs 8,8 % respectivement (RR = 1,14 ; IC95 % : 0,68- 1,91 ; p = 0,63). Il convient de noter qu’il n’y a pas non plus de différence significative dans le critère secondaire de saignement majeur TIMI (RR = 1,35 ; IC95 % : 0,64-2,84 ; p = 0,87). Par ailleurs, il est retrouvé un nombre d’infarctus supérieur chez les patients traités pendant 6 semaines de clopidogrel mais ces derniers sont survenus avant la 6e semaine et après le 6e mois, à des périodes où les traitements antiplaquettaires des deux groupes sont identiques. Cette étude doit bien sûr être confirmée, mais pourrait permettre d’apporter une réponse pratique aux patients sous anticoagulants pour une fibrillation atriale ou une prothèse valvulaire et une maladie coronaire relevant d’une angioplastie.
Les endoprothèses coronaires
La lumière était sur les stents biorésorbables, et en particulier le stent ABSORB d’Abbott Vascular. Après des données chez des patients hypersélectionnés, les indications cliniques ont décollé dans de nombreux pays. P.W. Serruys rapportait pour la première fois les résultats intermédiaires de l’étude ABSORB II comparant stents biodégradables (BVS) et stents actifs conventionnels à l’évérolimus (EES). Dans cette analyse non prévue initialement, 335 patients ont été traités par BVS et 166 par EES. Bien que les qualités biomécaniques des BVS soient jugées par beaucoup suboptimales, le taux de succès d’implantation est proche de 100 %. Il est intéressant de noter que le diamètre minimal postprocédural, le gain obtenu sur le diamètre de sténose résiduelle post-angioplastie, ainsi que la surface de la lumière en IVUS sont significativement moindres avec le BVS qu’avec le EES, traduisant sans doute des techniques d’implantation différentes. À un an il n’existe pas de différence en termes d’événements cliniques (décès, infarctus et revascularisations) entre les patients traités par stents biodégradables ou non, bien que le nombre d’infarctus (4,2 vs 1,2 % ; BVS vs EES, respectivement) soit à la limite de la significativité (p = 0,07). En ce qui concerne les thromboses de stents, l’étude n’a clairement pas la puissance pour en juger ; 3 thromboses sont dénombrées avec BVS et aucune avec l’EES (p = ns). À noter enfin l’absence de différence entre les deux groupes en ce qui concerne la fréquence des crises angineuses à un an, le pourcentage de patients sans angor ou les limitations physiques. Enfin il convient de souligner qu’aucun des critères donnés ci-dessus ne fait partie des critères primaires de l’étude et donc que les conclusions servent uniquement d’hypothèses non définitives.
Cardiologie structurelle
Indiscutablement, le nombre de communications et de « directs » consacrés aux implantations percutanées de valves est en très forte augmentation, traduisant l’expansion de la technique.
Les résultats de PARTNER à 5 ans ont été rapportés. Cette étude avait comparé la procédure de TAVI au traitement médical chez 358 patients souffrant d’un rétrécissement aortique serré jugés inopérables. Sans grande surprise, connaissant la gravité des patients inclus dans cette étude, la mortalité dans les deux groupes, TAVI et traitement médical, est importante mais il faut noter qu’à 5 ans, seuls 6 des 179 patients traités initialement par les médicaments sont encore en vie contre 51 des 179 traités par TAVI, cette différence étant hautement significative (RR = 0,50 ; IC95 % : 0,39-0,65 ; p < 0,0001) (figure 3).
Figure 3. Étude PARTNER à 5 ans.
Il est utile de préciser tout de même que chez les survivants, la qualité de vie est très améliorée avec 86 % des patients ayant bénéficié d’un TAVI en classe I ou II de la NYHA. Enfin, chez les patients ayant atteint la visite de suivi à 6 mois, le gradient transvalvulaire et la surface d’ouverture de la prothèse sont stables par rapport au résultat postopératoire. La technique se développant, les premières indications ayant été bien validées, d’autres populations de patients sont explorées. En particulier les patients aux antécédents de remplacement valvulaire aortique et qui présentent une dégénérescence de leur bioprothèse. Ces patients sont à haut risque chirurgical compte tenu de leurs antécédents chirurgicaux. Cette technique est appelée « valve in valve » par les Anglo-Saxons. Elle pourrait modifier substantiellement les schémas conduisant aux choix de prothèses en fonction de l’âge chez les patients avec rétrécissement aortique symptomatique. Les données d’un registre américain à un an ont été présentées par R.M. Suri de la Mayo Cinic (États-Unis). Globalement, le TAVI dans cette indication « valve in valve » en utilisant la valve Sapien XT chez 97 patients à haut risque de réintervention (97 % en classe NYHA III et IV), est associée à une mortalité toutes causes de près de 20 %, d’AVC de près de 4,5 % ; 84 % des patients vivants sont améliorés sur le plan fonctionnel et se trouvent en classe NYHA I et II à un an. La qualité de vie est aussi globalement améliorée. Ces résultats doivent bien sûr être confrontés à ceux d’une éventuelle réintervention ou d’un traitement médical seul dans le cadre d’une évaluation rigoureuse, mais elle permet d’offrir une alternative à des patients parfois très symptomatique et sans solution thérapeutique.
À côté des nombreux directs consacrés aux implantations de valves aortiques percutanées, plusieurs présentations concernant la cardiologie structurelle ont rythmé le congrès.
D’autres sujets ont été abordés durant les nombreuses retransmissions en direct. Une des questions essentielles est celle de la place du TAVI chez les sujets avec rétrécissement aortique calcifié symptomatique à bas risque chirurgical. Si ces patients sont encore largement traités par remplacement valvulaire chirurgical, les données des registres nord-américains, montrent que le TAVI obtient de bons résultats chez les patients à risque chirurgical plus faible. Les résultats de PARTNER II et SURTAVI devraient amener des réponses plus solides dans un futur proche.
Une autre question récurrente est celle de la comparaison des prothèses. Laquelle est la meilleure, laquelle est la plus simple à utiliser ? Les deux valves les plus largement implantées (Sapien et CoreValve) sont maintenant rejointes par de nombreuses déclinaisons (Lotus, Portico, Direct Flow…) semblant répondre à certains problèmes techniques rencontrés avec les premières. En l’absence d’essai randomisé, il est actuellement impossible de répondre à la question de savoir quelle est la meilleure valve percutanée. Les avantages techniques mis en avant ne signifient pas obligatoirement un bénéfice clinique pour le patient. La question des fuites paravalvulaires dont une récente métaanalyse nous apprend que celles d’intensité moyenne (grade III/IV) sont associées à un doublement de la mortalité. C’est sans doute la mesure la plus précise possible du diamètre annulaire et de la surface annulaire, permettant une sélection optimale de la valve, ainsi que les améliorations technologiques (jupes) qui pourront réduire le nombre et l’importance des fuites paraprothétiques. Enfin, une fois n’est pas coutume, les données de PARTNER indiquent que les patients en surcharge pondérale et les obèses ont une meilleure survie post-TAVI comparativement aux patients maigres, mais aussi aux patients de poids normal. Les résultats de PARTNER (2 519 patients) ont été stratifiés en fonction de l’indice de masse corporelle. L’obésité et la surcharge pondérale sont des facteurs pronostiques protecteurs après TAVI. Ainsi les mortalités à un an chez les patients maigres, de poids normal, en surcharge et obèses sont de 9,2 %, 7,7 %, 4,6 % et 4,1 % respectivement.
Une nouvelle étude, l’étude PRIMA, qui évaluait la fermeture des foramen ovale perméables (FOP) par prothèse Amplatzer chez les patients migraineux, a été présentée, et une nouvelle fois les résultats ont déçu. La fermeture d’un FOP n’améliore pas les symptômes et les épisodes migraineux un an après la fermeture. L’étude a inclus 107 patients avec migraine réfractaires au traitement médical et randomisés entre fermeture ou traitement médical seul. À un an, la réduction des jours avec migraine est de 2,9 jours dans le groupe fermeture et 1,7 jour dans le groupe traitement médical, cette différence n’étant pas significative. Tout au plus, peuton remarquer avec une grande prudence dans l’analyse d’un critère secondaire lorsque le critère primaire n’est pas atteint, les résultats plus positifs pour la réduction des jours avec migraine précédée d’aura de 2,4 jours en moins vs 0,6 jour pour les patients traités par Amplatzer et traitement médical seul, respectivement (p = 0,01). Pour définitivement conclure sur un éventuel effet de la fermeture des FOP en cas de migraine, on pourrait espérer la réalisation d’un essai randomisé avec un groupe contrôle traité par procédure « sham » (ou fantôme). Une telle étude n‘est pas actuellement en cours.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :