Publié le 14 juin 2016Lecture 10 min
Reprise d’un traitement anticoagulant après une hémorragie grave
G. FARRUGIA, P. BOUVIER, D. BAUDOUY, N. REDJIMI, E. FERRARI, Service de cardiologie, CHU de Nice
Les accidents hémorragiques des anti-vitamine K (AVK) sont au premier rang des accidents iatrogènes en France. Ces événements représentent 13 % des hospitalisations pour effets indésirables médicamenteux, soit environ 17 000 hospitalisations par an. Les anticoagulants oraux directs (AOD) disponibles en France depuis 2008 sont également pourvoyeurs d'accidents hémorragiques. La survenue d’hémorragie doit légitimement faire rediscuter leur indication mais ne signifie pas de facto une contre-indication définitive ultérieure.
La vente d’anticoagulants oraux en France
Les données de ventes annuelles de l’Agence nationale de sécurité du médicament (ANSM) (figure 1) montrent que :
- les ventes d’anticoagulants oraux ont doublé entre 2000 et 2012 (195 millions de doses définies journalières [DDJ] en 2000 et 394 millions de DDJ en 2012), avec une croissance nettement plus marquée depuis 2011 ;
- les ventes des AVK qui avaient quasiment doublé entre 2000 et 2012 (195 millions de DDJ en 2000 et 361 millions de DDJ en 2012), ont commencé à décroître en 2013 (environ 313 millions de DDJ) ;
- les ventes des AOD ont progressé très rapidement depuis leur introduction sur le marché français en 2009 (1 million de DDJ en 2009 et 117 millions en 2013).
Figure 1. Évolution annuelle des ventes des AOD et des AVK en nombre de doses définies journalières (DDJ), données de l’ANSM.
Épidémiologie des hémorragies
La iatrogénie médicamenteuse représente 3,6 % des hospitalisations. Les médicaments anticoagulants représentent la plus grosse part de cette iatrogénie avec, on l’a vu, environ 13 % de part. Quelque 17 000 hospitalisations sont dues chaque année aux complications hémorragiques des AVK pour un nombre de décès cumulé avancé de 5 000 par an.
Comme attendu, le risque hémorragique est plus élevé dans la population des plus de 80 ans (figure 2).
Figure 2. Incidence cumulée de saignements majeurs sous warfarine chez les patients âgés de moins et de plus 80 ans.
Malgré des améliorations dans les pratiques professionnelles encore envisageables et largement possibles, mais compte tenu de l’allongement de l’espérance de vie et de l’élargissement des indications, les accidents hémorragiques des AOD seront de plus en plus fréquents et la question de leur reprise va se poser en pratique de plus en plus souvent. En particulier dans la fibrillation atriale (FA) et chez les patients récidivistes d’une maladie thromboembolique veineuse (MTEV).
Peut-on reprendre le traitement anticoagulant après une hémorragie grave ? La réponse mérite un « petit tour » de la littérature récente.
Le risque thrombotique à l’arrêt des anticoagulants
Dans la fibrillation atriale
Le risque thrombotique de la FA est approché par le score CHA2DS2-VASc (tableau 1). Ce score est toutefois imparfait. Sa valeur pronostique est grossière. Il estime le risque thrombotique au long cours et non le risque ponctuel sur une période d’arrêt des anticoagulants sachant qu’un contexte inflammatoire ou un stress opératoire peuvent largement majorer ce risque ponctuel.
Dans la maladie thromboembolique veineuse
Le risque thrombotique après arrêt du traitement anticoagulant est bien documenté par les essais cliniques ayant comparé différentes durées de traitement. La distinction entre TVP-EP provoquée et non provoquée est primordiale. Il existe clairement un risque important avant la fin du 3e mois de traitement qui se tasse considérablement après cette période.
Des chiffres assez divergents peuvent être lus : d’après les résultats de l’étude DURAC 1, si l’AVK est arrêté 6 semaines après une thrombose veineuse distale ou proximale, idiopathique, le risque de récidive est d’environ 10 % dans les 6 mois suivants. Alors qu’il est de 27 % à 1 an dans l’étude de Kearon. On s’accorde à considérer que le risque de récidive après une MTEV non provoquée est de 9-10 % par an alors qu’il est de l’ordre 2 % après un épisode provoqué (tableau 2). Le risque de récidive varie selon les caractéristiques du patient. Il est plus élevé en cas de cancer actif ou lorsqu’il s’agit déjà d’un deuxième épisode.
Il peut être estimé, après un premier épisode de MTEV idiopathique en utilisant le score de Vienne. Ce score utilise comme facteurs de risque le sexe masculin, la localisation proximale ou l’existence d’une EP ainsi que les D-dimères élevés au moment de l’arrêt des AVK. Par exemple, un homme avec une EP initiale et des D-dimères à 743 μg/l a un risque de récidive thromboembolique de 28,5 % à 5 ans. En revanche, une femme avec thrombose veineuse distale et des D-dimères à 237 μg/l a un risque de récidive de seulement 7,5 % à 5 ans. La recherche d’une thrombophilie n’a pas d’intérêt démontré pour affiner ce pronostic.
Chez les porteurs de valve mécanique
Le risque thrombotique pour une courte période d’arrêt du traitement anticoagulant (de l’ordre de 7 à 14 jours) après une hémorragie varie de 0 à 5 %, même chez les patients à très haut risque thrombotique. Ces accidents thrombotiques seront pour moitié des AVC. Des études de petits effectifs résumés dans le tableau 3 ont évalué ce risque lors de l’arrêt des AVK chez des patients à très haut risque, essentiellement les porteurs de prothèses valvulaires mécaniques en position mitrale et ceux ayant déjà présenté un accident embolique artériel.
Ces résultats sont concordants avec ce qui avait été observé il y a plus de 20 ans dans des séries de patients porteurs de prothèses mécaniques non anticoagulés (tableau 4).
Risque de récidive hémorragique et reprise d’un traitement anticoagulant après une hémorragie sévère
L’évolution du risque hémorragique ne peut se considérer qu’en fonction de sa localisation.
Hémorragies cérébrales
Leur évolution et leur risque de récidive n’est clairement pas le même en fonction de leur caractéristique.
L’hémorragie intracrânienne
L’hémorragie cérébrale est la complication la plus grave des anticoagulants. Elle survient essentiellement sur des microangiopathies hypertensives ou amyloïdes. Le traitement anticoagulant ne crée pas dans la plupart des cas l’hémorragie mais l’amplifie et l’aggrave. L’hémorragie cérébrale sous anticoagulant tue près d’une fois sur deux. Lorsqu’il s’agit d’un traitement AVK, dans la moitié des cas, elle survient pour des INR inférieurs à 3 (figure 3).
Après une hémorragie cérébrale, le risque de récidive avancé est très variable, de 0 à 14 % par an, si les anticoagulants sont repris. Cette estimation ressort de cohortes de petits effectifs avec une méthodologie imparfaite, résumées dans le tableau 5.
Le fait que l’hémorragie initiale soit survenue pour un INR suprathérapeutique n’est pas nécessairement associé à un risque moindre de récidive. Du fait de la fréquence et de la gravité des récidives, la reprise des anticoagulants n’est clairement licite qu’en cas de très haut risque thrombotique : prothèse valvulaire mécanique, FA ayant déjà embolisé... mais doit se discuter. L’IRM cérébrale peut aider à la décision de reprise du traitement anticoagulant. En effet, la découverte d’autres foyers hémorragiques (microbleeds) peut être un argument contre. Les recommandations européennes EUSI 2006 comme celles de la HAS 2008 suggèrent qu’une reprise des anticoagulants peut se discuter après 10 à 14 jours d’arrêt.
Pour d’autres, la période optimale de reprise pourrait se situer entre 10 et 30 semaines après l’hémorragie.
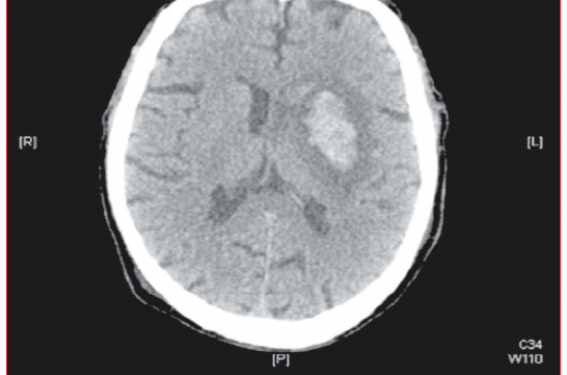
Figure 3. Hématome des noyaux gris centraux à gauche avec oedème périlésionnel chez un homme de 88 ans anticoagulé pour une FA, avec un INR à 1,6 au moment de l’hémorragie. Pas de reprise de l’anticoagulant par la suite, pas d’événement avec un suivi de 13 mois.
L’hématome sous-dural chronique
L’hématome sous-dural chronique est la forme d’hématome sous-dural la plus fréquente chez les patients anticoagulés. Il peut être totalement spontané ou en rapport avec de minimes traumatismes. Selon son volume et sa tolérance, il sera drainé ou respecté. La mortalité au cours des deux premiers mois varie selon les séries de 8 à 20 %. Après chirurgie de l’hématome sous-dural chronique, le risque de récidive sous anticoagulant n’a pas été bien mesuré. En l’absence de traitement anticoagulant, le risque de récidive précoce « spontané » au cours du premier mois est en effet élevé, de l’ordre de 20 %, et doit être pris en compte. À plus long terme, la récidive sous anticoagulant est mal connue, de l’ordre de 5 à 15 % par an. Du fait de la fréquence des récidives et de leur gravité, la reprise du traitement anticoagulant doit être bien réfléchie et réservée aux patients à très haut risque thrombotique.
L’hématome sous-dural aigu
L’hématome sous-dural aigu est habituellement la conséquence d’un traumatisme cérébral. S’il a pu être drainé, et si le patient ne fait pas de chutes itératives, le risque de récidive est faible. Il n’y a alors pas de contre-indication formelle à la reprise rapide des anticoagulants.
L’hémorragie méningée
L’hémorragie méningée est habituellement due au saignement d’un anévrisme cérébral. Après traitement endovasculaire ou chirurgical de l’anévrisme, le risque de récidive d’hémorragie méningée est très faible, de l’ordre de 0,2 % par an dans la population générale. Là encore, la reprise du traitement anticoagulant peut et doit se discuter.
Hémorragies digestives
Hautes
La principale cause d’hémorragie digestive haute sous anticoagulant est l’ulcère gastroduodénal. L’oesophagite et les tumeurs gastriques sont des causes plus rares (figure 4). Les varices oesophagiennes sont encore plus rarement en cause car les patients cirrhotiques sont très rarement traités par anticoagulants. Dans une proportion importante des cas, la cause est non identifiée.
Le risque de récidive d’hémorragie digestive haute sans reprise des anticoagulants est très élevé les premiers jours, entre 10 et 30 % selon les séries lors de la période hospitalière. Puis ce risque diminue graduellement en demeurant relativement élevé au cours des 12 mois suivants avant de décroître encore.
Si l’origine du saignement a été identifiée avec certitude et traitée efficacement, par exemple par un clip sur un ulcère gastroduodénal, la récidive est faible et le traitement anticoagulant peut être repris rapidement. En revanche, si la cause n’a pas été identifiée, il est préférable de différer la reprise des anticoagulants, mais cela peut être difficile en cas de très haut risque thrombotique.
Figure 4. Causes d’hémorragies digestives hautes sous AVK d’après Thomopoulos et coll.
Basses
Sous anticoagulant, les causes d’hémorragie digestive basse les plus fréquentes sont les diverticules coliques et les angiodysplasies. Mais très fréquemment, la cause n’est pas identifiée. Dans le cas des saignements d’origine cancéreuse le risque de récidive dépend de la possibilité de résection de la tumeur. Les colites ischémiques sont rarement en cause.
Lorsque l’origine du saignement est bien identifiée et curable, par exemple angiodysplasie colique traitée par coagulation au plasma argon ou diverticulose traitée par colectomie partielle, la reprise de l’anticoagulant peut être rapide. Dans les autres cas, elle doit être différée, voire contre-indiquée si le risque thrombotique n’est pas très élevé.
Il apparaît clairement qu’alors que les AOD diminuent le risque hémorragique par rapport aux AVK, et en particulier le risque d’hémorragie cérébrale, ils majorent, pour certains d’entre eux, le risque d’hémorragie digestive. Les véritables raisons de cet excès d’hémorragie digestive sous AOD ne sont pas connues. Ceci est à prendre en compte lors d’une hémorragie digestive sous AOD.
La reprise d’un traitement anticoagulant après une hémorragie sévère
La reprise des anticoagulants après une hémorragie grave doit se faire en milieu hospitalier sous surveillance médicale avec une décision multidisciplinaire… nous rajouterons avec des médecins impliqués dans le domaine, sans a priori et dogme définitif.
Quelques règles de bon sens sont à garder à l’esprit :
• Y avait-il une co-prescription qui a pu favoriser le saignement ? AAP, AINS, médicament ayant potentialisé l’effet d’un AVK ou d’un AOD ?
• Une insuffisance rénale a-telle été sous-estimée avec un AOD ?
• L’origine de l’hémorragie a-t-elle pu être reconnue et éradiquée ?
• Le risque thrombotique estil parfaitement évalué ?
• La circonstance qui a pu favoriser l’hémorragie est-elle corrigeable (chutes/polymédication) ?
Si le traitement anticoagulant doit être repris, il sera de bon ton de respecter une période de cicatrisation (très différente en fonction du contexte) de choisir la plus petite dose efficace lorsqu’il s’agit d’un AOD, de privilégier un AOD par rapport à un AVK en cas d’hémorragie cérébrale, possiblement le contraire en cas d’hémorragie digestive.
Bien évidemment, chaque fois que possible les mesures alternatives : fermeture de l’auricule gauche pour la FA, mise en place d’un filtre cave pour la TVP-EP doivent être discutées.
Des séries publiées montrent que l’évolution a long terme de patients traités (à juste titre) par des AC et ayant présenté une hémorragie sévère est meilleure lorsque les AC sont repris. Le dogme de la contre-indication absolue et définitive à un traitement anticoagulant après une hémorragie grave est donc totalement remis en cause. Pour autant il ne s’agit pas de galvauder la reprise d’un AC dans cette circonstance.
En pratique
La reprise du traitement anticoagulant après une hémorragie grave est possible.
Elle est fonction du risque individuel thrombotique, du risque de récidive hémorragique, de la localisation et des circonstances de l’événement hémorragique. Elle doit être décidée et argumentée avec une solide connaissance de la situation et des risques des différents traitements.
Enfin le malade et sa famille doivent être informés du risque inhabituel de ces situations et doivent participer à la discussion.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :
Articles sur le même thème
publicité
publicité