Coronaires
Publié le 31 oct 2016Lecture 9 min
Quel suivi après stenting chez le patient coronarien qui va bien ?
F. CAMPELO-PARADA, D. CARRIÉ, Hôpital Rangueil, CHU de Toulouse
Trente ans après la mise en place du premier stent coronaire, le nombre d’angioplasties est supérieur à 120 000 chaque année en France. Cette généralisation des implantations de stents amène une question pratique sur le suivi optimal des patients porteurs d’une cardiopathie ischémique revascularisée qui ne présentent pas de complications dans le suivi. Dans le contexte de restriction budgétaire actuel et de saturation des créneaux de consultations, il est nécessaire de connaître avec quelle fréquence les patients doivent être revus et quels examens sont indiqués.
La resténose intrastent
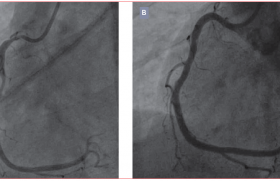
Chez les patients ayant bénéficié d’une revascularisation complète, la détection de la resténose intrastent est un enjeu majeur. Avec l’arrivée des stents pharmacoactifs de deuxième génération, le taux de resténose angiographique (définie comme sténose ≥ 50 %) est approximativement de 12 %(1). Cela représente une amélioration significative par rapport aux stents nus, responsables d’un taux de resténoses angiographiques de 30 %. Durant les dernières années, l’augmentation progressive et constante de l’usage des stents pharmacoactifs est associée à une réduction des revascularisations du segment traité. Les facteurs de risque de resténose sont bien connus : artère de petit calibre, long segment stenté, diabète, lésions complexes et antécédents de pontages aorto-coronariens. Les bons résultats obtenus en termes de resténose avec la deuxième génération de stents actifs, ont encouragé les hémodynamiciens à traiter des lésions de plus en plus complexes et à couvrir de longs segments coronaires. De ce fait, et malgré les évolutions techniques ayant permis de traiter des lésions plus complexes, le nombre absolu de patients avec resténose intra stent reste encore considérable(1). De plus, même si le design des études implique une angiographie de contrôle systématique, cette stratégie n’est pas applicable en routine(2). Dans la majorité des cas, la présentation clinique de la resténose intrastent implique la présence de symptômes angineux, même si certains patients peuvent être asymptomatiques (jusqu’à 1 patient sur 5 dans une étude sur des patients porteurs de stents nus avec resténose angiographique)(3). Le phénomène de resténose se manifeste le plus souvent de façon graduelle et progressive, motif pour lequel il a longtemps été considéré comme un phénomène plutôt bénin. Toutefois, il peut se manifester d’une manière plus urgente sous la forme d’un syndrome coronarien aigu (SCA) dans 18 % des cas ou d’un infarctus avec sus-décalage du segment ST dans 2,1 % des cas(4).
Le délai moyen de survenue de la resténose est autour des 5,5 mois avec un stent nu et autour des 12 mois avec un stent pharmacoactif.
Les causes identifiées de resténose peuvent être classées comme dans le tableau ci-après(5).
La thrombose de stent
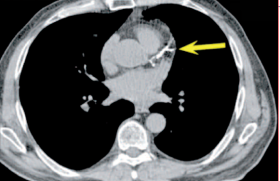
La thrombose de stent est une complication peu fréquente après angioplastie, mais reste associée à une mortalité très élevée. La thrombose de stent est classée selon son délai d’apparition : aiguë, subaiguë, tardive et très tardive. L’incidence de la thrombose de stent est d’environ 1 % avec les stents actifs actuellement disponibles, qui ont réduit de façon significative cette complication comparativement aux premières générations de stents actifs. Le risque de thrombose de stent est associé au processus de réendothélialisation qui se produit dans les premiers mois qui suivent l’angioplastie. Des facteurs mécaniques ou techniques liés à l’implantation du stent (dissection ou thrombus résiduel, malapposition ou sous-expansion du stent) participent à la thrombose de stent, mais l’arrêt précoce des antiplaquettaires reste la cause la plus décisive(6). Les techniques d’imagerie intracoronaire (IVUS, OCT) sont utiles pour optimiser le résultat de l’angioplastie et éviter des cas de malapposition ou dissection résiduelle non visibles en angiographie conventionnelle.
L’absence de compliance thérapeutique au traitement antiagrégant après angioplastie est considérée comme la cause la plus fréquente de thrombose de stent.
La durée recommandée de double antiagrégation plaquettaire (DAPT) est d’un an après un SCA. La durée minimale de DAPT à respecter impérativement est de 1 mois pour les stents nus. Dans le cas des stents actifs, la durée recommandée de façon générale est de 6 mois. Le design des stents actifs de dernière génération avec mailles plus fines et polymères biorésorbables permet une réendothélialisation beaucoup plus rapide que les générations précédentes, qui nécessitaient jusqu’à 12 mois de DAPT. Une durée de DAPT de seulement 3 mois a été prouvée comme sécuritaire dans le cas des stents actifs au zotarolimus(7). Les données observationnelles avec la dernière génération de stents à l’évérolimus supportent aussi la sécurité d’une DAPT de 3 mois, en attente des résultats des études randomisées en cours.
Les nouveaux antiplaquettaires ont démontré une réduction de la thrombose de stent en comparaison avec le traitement par clopidogrel chez les patients hospitalisés pour un SCA. Le ticagrelor et le prasugrel assurent une inhibition antiplaquettaire plus efficace et moins variable que le clopidogrel, mais le choix des antiagrégants doit aussi tenir compte du risque hémorragique du patient.
Le suivi
En dépit d’un usage généralisé de stents actifs et malgré un traitement médical optimal, l’apparition d’une ischémie myocardique ou d’autres événements cardiovasculaires est fréquente dans le suivi des patients. Dans la visite de contrôle des patients après angioplastie, nous pouvons retrouver 3 scénarios fréquents :
- patients qui présentent une récidive des symptômes ;
- patients asymptomatiques ;
- patients devant bénéficier d’une chirurgie extracardiaque.
Patients symptomatiques
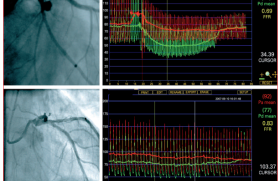
Chez les patients avec antécédents de cardiopathie ischémique revascularisée qui développent des nouveaux symptômes, il est recommandé de réaliser des tests d’ischémie, comme l’échocardiographie de stress ou la scintigraphie myocardique, qui permettent de localiser et quantifier les segments ischémiques. Quand les symptômes sont typiques d’une récidive angineuse ou devant un tableau d’angor instable, un contrôle coronarographique est indiqué.
Patients asymptomatiques
L’évaluation des patients asymptomatiques est plus controversée. L’utilisation inappropriée de tests non invasifs est non seulement coûteuse, mais pourrait aussi conduire à d’autres tests, y compris invasifs, parfois inutiles. Alors que certains tests d’ischémie chez les patients post-revascularisation avec des symptômes atypiques ou douteux sont appropriés, la pertinence dans les patients asymptomatiques dépend du moment par rapport à l’intervention.
Les patients coronariens stables doivent bénéficier d’un suivi annuel. Les visites ont comme objectifs de surveiller l’évolution clinique du patient, éliminer des complications rythmiques ou de l’insuffisance cardiaque, monitorer les facteurs de risque cardiovasculaire et assurer la compliance thérapeutique. Le pronostic des patients revascularisés est excellent sous traitement médical optimal, a fortiori s’il est accompagné d’une modification des habitudes de vie et une bonne compliance au traitement. Certains facteurs pronostiques de mortalité à 1 an, groupés dans le score EuroHeart Survey, nous permettent d’identifier les patients à risque d’événements : diabète, sévérité de l’angine, récidive angineuse précoce (< 6 mois), dysfonction ventriculaire gauche, anomalies de la repolarisation à l’ECG de repos ou présence de comorbidités sévères. La présence de symptômes ou d’un ou plusieurs facteurs de risque dans le score souligne la nécessité d’un suivi plus rapproché.
La première visite de contrôle chez le patient asymptomatique est à prévoir dans les deux premiers mois post-angioplastie. Les guidelines actuelles recommandent des visites de suivi tous les 6 mois pendant la première année et tous les 12 mois ensuite si le patient est stable. Il est recommandé de rechercher des modifications de classe fonctionnelle ou l’apparition de symptômes angineux.
Un temps important de la consultation doit être dédié au contrôle des facteurs de risque et à l’aide au sevrage tabagique. Le bilan sanguin doit inclure un bilan lipidique, glycémie à jeun, fonction rénale, électrolytes et une HbA1c pour les diabétiques. En l’absence de symptômes, un ECG est recommandé chaque année, l’interprétation des ECG sériés permettant le diagnostic d’infarctus silencieux ou d’arythmies.
Quels tests non invasifs indiqués chez le patient asymptomatique ?
Tests d’effort
Indiqués dans le suivi de patients qui présentent des nouveaux symptômes, mais non compatibles avec un angor instable toujours s’ils présentent un ECG interprétable. Chez les patients asymptomatiques, la réalisation d’un test d’effort annuel n’est pas validée. Même en cas d’antécédents d’ischémie silencieuse ou de risque élevé d’événements, les guidelines américaines ne recommandent pas la réalisation d’un test d’effort annuel.
Les recommandations européennes sont aussi concordantes, ne jugeant pas utile de répéter des tests d’effort dans les deux ans du dernier test, en l’absence de modifications cliniques.
Tests fonctionnels avec imagerie
Chez les patients asymptomatiques, la scintigraphie, l’IRM ou l’échocardiographie de stress ne sont pas recommandées dans les 2 ans postangioplastie(8,9). Les recommandations européennes actuelles incluent la réalisation de tests plus précocement, uniquement dans des cas sélectionnés comme chez certains patients avec des métiers à risque ou qui réalisent des activités avec forte consommation d’oxygène (pilotes, chauffeurs routiers, sportifs, etc.)(2). Néanmoins, ces tests pourraient se révéler utiles, notamment chez les patients aux antécédents d’ischémie silencieuse comme les diabétiques, à haut risque de récidive d’événement cardiovasculaire ou en cas de revascularisation incomplète. En effet, chez des patients asymptomatiques en post-revascularisation, l’échocardiographie de stress permet d’identifier les sujets à risque d’événements cardiovasculaires. Les patients avec une ischémie ≥ 10 % ont un risque de mortalité cardiovasculaire annuelle > 2 %, tandis qu’un résultat normal confirme le bon pronostic à moyen terme(10).
Dans une autre étude réalisée sur plus de 2 000 patients asymptomatiques après revascularisation (percutanée ou chirurgicale), 13 % présentaient une ischémie à l’échocardiographie de stress. Dans l’analyse de sous-groupes, les patients avec une probabilité de test d’ischémie normal étaient non diabétiques, avec FEVG > 50 % et une capacité d’exercice normale (> 6 METs)(11). L’utilité de la recherche d’ischémie en termes de coût-efficacité chez ces sujets asymptomatiques avec une probabilité pré-test basse explique pourquoi les recommandations actuelles des sociétés américaines et européennes contre-indiquent son usage de façon systématique en postangioplastie.
Patients devant bénéficier d’une chirurgie extracardiaque
Le bilan préopératoire en vue d’une intervention chirurgicale est un des motifs de consultation fréquents chez les patients porteurs d’une cardiopathie ischémique. Dans l’évaluation préopératoire du risque cardiaque, les guidelines européennes situent la détermination de la capacité fonctionnelle du patient comme point clé de l’algorithme décisionnel(12). Cette évaluation peut être réalisée de façon objective lors d’un test d’effort ou indirectement à l’aide d’un questionnaire évaluant la capacité à réaliser différentes activités de la vie quotidienne.
Une capacité fonctionnelle supérieure à 4 METs (équivalente à la montée de 2 étages d’escaliers) permet d’identifier les patients à faible risque d’événements cardiaques dans le postopératoire.
Néanmoins, il est également nécessaire de prendre en compte le risque d’événement peropératoire inhérent au type de chirurgie. Ainsi, la réalisation de tests d’ischémie avec imagerie est réservée aux coronariens stables avec faible capacité fonctionnelle avant une chirurgie à risque intermédiaire ou élevé(12).
Les chirurgies non urgentes doivent être décalées en fonction de la durée minimale de DAPT choisie. Le traitement par aspirine ne doit pas être interrompu. Un arrêt transitoire de l’inhibiteur de P2Y12 avant 1 mois pour les stents nus et avant 3 à 6 mois pour les stents actifs s’associe à un risque de thrombose de stent. Dans le cadre de certaines chirurgies prioritaires mais non urgentes, la décision de cesser précocement la DAPT doit être prise par une équipe multidisciplinaire (anesthésiste, chirurgien et cardiologue) considérant les risques de saignement peropératoire et de thrombose de stent. Pour réduire le risque de saignement dans les chirurgies programmées, le clopidogrel et le ticagrelor doivent être arrêtés 5 jours avant la chirurgie, et le prasugrel 7 jours avant.
Le traitement anticoagulant par AVK doit être arrêté de 3 à 5 jours avant une chirurgie. La décision de faire un relais par héparine avant l’intervention dépend du risque de complication thromboembolique : score CHADSVASc ≥ 4, antécédents d’AIT ou d’AVC, prothèse valvulaire mécanique thrombose veineuse récente ou thrombophilie. Pour les nouveaux anticoagulants (dabigatran, rivaroxaban, apixaban) la recommandation est de les arrêter pendant une période équivalente à 2-3 fois sa demi-vie pour les interventions à faible risque de saignement et 4-5 fois la demi-vie si haut risque de saignement(12).
En pratique
Le suivi post-stent chez le patient asymptomatique doit inclure une première visite précoce (1 à 2 mois), une deuxième 6 mois après et ensuite un suivi annuel.
Le suivi doit être ciblé sur la recherche des nouveaux symptômes suspects d’une cardiopathie ischémique évolutive et le contrôle des facteurs de risque.
La durée minimale de DAPT à respecter est d’un an après tout SCA. En dehors du SCA, la durée de DAPT doit être d’au moins 1 mois pour les stents nus et de 3 à 6 mois en fonction du type de stent actif.
Les tests d’ischémie chez le sujet revascularisé et asymptomatique ne sont pas indiqués de façon systématique, spécialement dans les deux premières années après angioplastie.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :