Insuffisance cardiaque
Publié le 01 sep 2018Lecture 7 min
Traitement électrique de l’insuffisance cardiaque
Jacques MANSOURATI, département de cardiologie, CHU de Brest
L’insuffisance cardiaque est une cause majeure de morbi-mortalité à travers le monde. Les différentes classes médicamenteuses : diurétiques, bêtabloquants, IEC ou ARAII, antialdostérone et plus récemment Entresto® apportent une amélioration fonctionnelle et une diminution de la mortalité. Toutefois, malgré les différents progrès médicamenteux et techniques dans la prise en charge de cette pathologie, près de la moitié des patients restent limités sur le plan fonctionnel. L’objectif de cet article est de développer la place du traitement électrique direct du myocarde dans l’amélioration hémodynamique et mécanique de l’insuffisant cardiaque par la resynchronisation du myocarde ou l’amélioration de la contractilité myocardique.
L’implantation d’un défibrillateur automatique (DAI) en prévention secondaire après arrêt cardiaque ou syncope chez des patients porteurs d’une cardiomyopathie dilatée (CMD) ou ischémique (CMI) apporte un bénéfice certain sur la mortalité. En prévention primaire, si les données de la littérature montrent un bénéfice certain dans la CMI, elles sont un peu plus controversées dans la CMD. Nous ne développerons pas dans cet article la place du DAI dans la prévention de la mort subite de l’insuffisant cardiaque. En dehors de la prévention de la mort subite, la stimulation vagale via le nerf vagal lui-même, les barorécepteurs carotidiens ou au niveau de la moelle épinière a été évaluée et continue à l’être mais avec des résultats pour le moment mitigés, voire négatifs. Sa place n’est donc pas pour le moment bien établie dans le traitement de l’insuffisance cardiaque.
Traitement de l’asynchronisme par un dispositif de resynchronisation myocardique (CRT)
La CRT est un traitement qui a fait ses preuves depuis maintenant plus de 20 ans chez les patients symptomatiques en insuffisance cardiaque systolique avec altération sévère de la fraction d’éjection ventriculaire gauche (FEVG) et un bloc de branche. Le dispositif implantable peut être soit un stimulateur (CRT-P) soit un défibrillateur (CRT-D) dont le choix se fera en fonction de l’espérance de vie et de l’état général du patient. L’évolution technique des sondes de stimulation du VG, des stimulateurs et des défibrillateurs permet d’améliorer le taux de non-répondeurs à la technique et l’augmentation de la longévité des dispositifs. Le taux de bons répondeurs dépend en effet de plusieurs facteurs :
– la sélection du patient à l’implantation : les femmes, les patients ayant un bloc de branche gauche (BBG), les QRS les plus larges (> 150 ms), ou une CMD répondent mieux à la CRT que les hommes, les patients avec un bloc de branche droit, des QRS plus fins ou une CMI ;
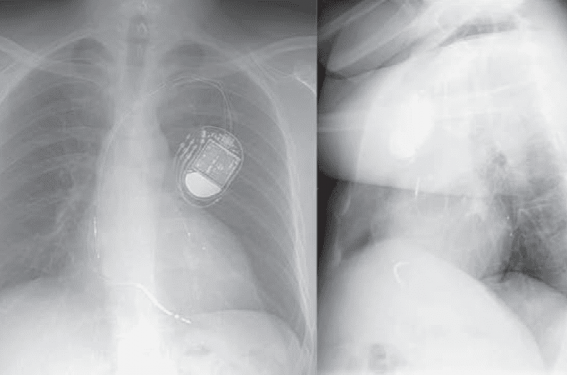
– le site de stimulation ventriculaire gauche et la stimulation multi-points : les meilleurs sites de stimulation sont plus proches de la base que de la pointe du ventricule gauche (VG) et en position latérale ou postéro-latérale (figure 1). En raison de l’instabilité des sondes bipolaires dans cette position, des sondes quadripolaires ont été développées, permettant ainsi le meilleur compromis entre stabilité, stimulation efficace et éviction de la stimulation phrénique.
Figure 1. A. ECG d’un patient bon candidat à la resynchronisation avec une cardiomyopathie dilatée et une altération de la fonction ventriculaire gauche avec un bloc de branche gauche. B. Radiographies thoraciques de face et OAG montrant la position des sondes endocavitaires du CRTD. C. ECG après resynchronisation avec affinement des QRS.
L’hypothèse d’une meilleure réponse en stimulant simultanément plusieurs pôles de la sonde ventriculaire gauche (stimulation multi-points) est en cours d’évaluation mais semble prometteuse ;
– l’optimisation régulière des délais auriculo-ventriculaires (DAV) et interventriculaire (DVV) au repos et à l’effort et le maintien d’une capture biventriculaire plus de 95 % du temps. Le suivi par télécardiologie des dispositifs implantés permet de détecter les pertes de capture biventriculaire et d’en traiter la cause, principalement la fibrillation atriale (FA) et l’extrasystolie ventriculaire fréquente, avant la dégradation clinique du patient. Les DAV et DVV sont souvent programmés empiriquement sans tenir compte de l’adaptation à l’effort ni du remodelage ventriculaire qui peut résulter de la resynchronisation et du traitement.
Pourtant l’absence d’optimisation de ces délais est la cause principale de non-réponse à cette technique.
L’échographie cardiaque peut être le recours pour affiner la programmation du dispositif implanté à l’implantation puis au cours du suivi mais elle est consommatrice de temps et se fait en général au repos ce qui limite son utilisation en routine. Certains algorithmes d’adaptation automatique ont été évalués chez différents fabricants mais sans résultat probant pour le moment. Enfin, la programmation des DAV et DVV en fonction de la réponse hémodynamique en aigu apporte une meilleure réponse à long terme mais ne permet pas d’adapter les délais en chronique. Cet effet favorable en fonction de la réponse hémodynamique est utilisé en chronique par le système SonR® de Liva Nova qui permet d’adapter DAV et DVV à une réponse hémodynamique corrélée à l’intensité des vibrations myocardiques enregistrées par le système SonR®.
Prévention de l’asynchronisme par la stimulation du faisceau de His
Ce mode de stimulation a été rapporté il y a quelques années mais son développement a été retardé par la difficulté de l’implantation de la sonde de stimulation.
Depuis peu, il reprend de l’intérêt en raison de la possibilité d’éviter la désynchronisation ventriculaire due à la stimulation du ventricule droit même en présence d’un bloc infrahissien.
Cela implique une recherche méticuleuse du site du bloc en utilisant parfois une sonde d’exploration multipolaire pour la localisation du potentiel hissien. La sonde sera positionnée à l’endroit où l’intervalle HV est court et l’impulsion de la stimulation doit être relativement courte (ne doit pas excéder l’intervalle HV au site d’implantation). Chez les patients avec un bloc de branche gauche, il est possible de recruter les fibres de la branche gauche à un niveau un peu plus distal que le nœud auriculo-ventriculaire mais pour pouvoir le faire et affiner les QRS il est nécessaire d’utiliser des énergies élevées qui vont entraîner une usure plus rapide du dispositif implanté. L’évaluation de ce mode de stimulation est en cours.
La modulation de la contractilité myocardique (ou Cardiac Contractility Modulation, CCM)
Cette technique a été développée et proposée depuis quelques années aux patients ne répondant pas au traitement médical ou à la resynchronisation myocardique.
Elle consiste à appliquer un courant électrique sur les cellules myocardiques en période réfractaire absolue et résulte en une entrée calcique dans la cellule, améliorant ainsi la contractilité sans entraîner électriquement le ventricule et sans risque arythmogène.
Il en résultera finalement une amélioration locale puis globale de la contractilité myocardique en quelques heures puis progressivement une modification de l’activité des protéines de régulation (phospholamban) et de l’expression des gènes qui interviennent dans le phénomène de remodelage inverse (retour d’une expression fœtale des gènes vers une expression adulte normale). Cette technique implique l’implantation d’un dispositif rechargeable en région pectorale qui est relié à deux sondes ventriculaires vissées dans le ventricule droit. L’application d’un courant électrique se fait au moins 5 à 12 heures par jour. Le patient peut être déjà porteur d’un défibrillateur automatique implantable (DAI) ou d’un système de resynchronisation (CRT-P ou D) en région pré-pectorale gauche. Le dispositif sera donc implanté en général du côté droit. Il n’y a pas d’interférence entre les deux dispositifs et dans tous les cas il faudra le vérifier au moment de l’implantation. Les deux problèmes principaux sont le nombre de sondes endocavitaires qui seront finalement au niveau de la veine cave supérieure et le risque infectieux qui nécessitera le cas échéant l’extraction des 2 matériels de stimulation. Enfin, l’énergie consommée par ce mode de stimulation nécessite de recharger le dispositif une fois par semaine pendant une heure et de ce fait une participation active du patient.
Un seul dispositif est actuellement disponible avec un marquage CE, il s’agit du modèle Optimizer® Smart par Impulse Dynamics (figure 2). Les premières études ont montré une amélioration fonctionnelle des patients en évaluant leur périmètre de marche et leur VO2max. Un registre allemand avec 2 ans de recul, publié en 2017, donne des résultats favorables sur le plan fonctionnel, le nombre d’hospitalisations et la qualité de vie. La mortalité est également améliorée mais de façon plus significative chez les patients ayant une FEVG comprise entre 35 et 45 %. Ce dispositif semble donc plutôt indiqué chez les patients ne répondant pas à la CRT, ou qui ont des QRS fins et se dégradent sur le plan fonctionnel. Son implantation est peut-être à réaliser assez tôt lorsque la FEVG est encore supérieure à 35 % ce qui donnera de meilleurs résultats fonctionnels et cliniques et surtout évitera la dégradation de la FEVG et par conséquence l’implantation d’un défibrillateur prophylactique. Ce dispositif devrait être évalué prochainement en France.
Figure 2. A. Schéma du dispositif Optimizer® de Impulse Dynamics implanté avec 2 sondes ventriculaires droites et du chargeur que le patient utilise pour recharger le générateur de façon hebdomadaire. B. Schéma de la chronologie de la détection de l’activation locale du myocarde (début du QRS) puis de l’application du signal CCM, en période réfractaire, 22 msec après la détection de l’activation locale. C. Tracé d’un patient porteur d’un CCM et présentant une fibrillation atriale et des impulsions dans le QRS en rapport avec le signal du CCM.
En pratique
Si la CRT donne une impression de stagnation ces dernières années, de nouvelles voies prometteuses dans le traitement électrique de l’insuffisance cardiaque apparaissent dont la stimulation hissienne ou para-hissienne et la modulation de la contractilité myocardique en attendant d’éventuels développements nouveaux de la stimulation vagale.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :







