Cardiologie générale
Publié le 28 juin 2005Lecture 6 min
Cœur pulmonaire postembolique - Qu’en savons-nous ? Quel peut être le rôle du cardiologue non-expert en ce domaine ?
E. FERRARI, M. BENHAMOU et C. MOISAN, CHU de Nice
Le cardiologue peut être confronté à l’HTAP postembolique dans deux situations bien distinctes, aux deux pôles de l’évolution de la maladie :
• après une embolie pulmonaire (EP), la survenue d’une HTAP est une éventualité classique, bien que rare. La surveillance pour la survenue d’une HTAP doit faire partie des objectifs thérapeutiques et de suivi d’une EP. Pour autant, pouvons-nous identifier les patients à risque ? Le traitement antithrombotique évite-t-il cette éventualité ? Faut-il investir dans des bilans coûteux ?
• à l’autre extrémité de l’évolution de la maladie, le cardiologue peut se trouver devant une HTAP dont il lui faudra savoir si elle peut être d’origine postembolique. Est-ce facile à déterminer ? Y a-t-il des applications thérapeutiques qui en découlent ?
Voici deux situations bien différentes de l’évolution possible d’une embolie pulmonaire qui se sont s’est récemment enrichies de données importantes qui doivent modifier notre attitude.
1re situation : le patient que vous suivez après une EP
Devant un patient présentant une EP, quel est le risque d’évolution vers une HTAP symptomatique ?
La réponse est assez bien documentée dans la littérature par seulement deux travaux.
Le premier date de 1999 : l’équipe de Ribeiro avait suivi, pendant 1 an, 78 patients. À ce terme, 5 % d’entre eux ont gardé une PAP élevée. Les facteurs de risque d’évolution vers cette HTAP étaient un âge > 70 ans et une PAP systolique > 50 mmHg lors de l’EP initiale.
L’autre série vient de l’équipe de Prandoni (Pengo). Elle a été récemment publiée dans le New England. Le nombre de patients inclus est plus important (n = 223) et le suivi bien plus long (près de 8 ans). Les résultats de cette série montrent qu’à 6 mois, 1 % des patients ayant présenté une EP gardent une HTAP symptomatique (PAP systolique > 40 mmHg, PAP moyenne > 25 mmHg et P Cap normale). Cette incidence augmente à 3 % à 1 an puis s’installe à un peu moins de 4 % à 2 ans pour ne plus évoluer. Dans cette série, les facteurs de risque d’évolution vers une HTAP sont : un passé thromboembolique, le caractère idiopathique de l’EP initiale, le jeune âge (résultat tout à fait divergent par rapport à celui de la série de Ribeiro) et la sévérité de l’EP initiale.
On peut donc dire que les deux principales séries de la littérature sont concordantes pour estimer le risque d’évolution vers une HTAP à environ 4-5 %.
Les traitements de l’EP : anti-thrombotiques et thrombolytiques diminuent-ils le risque d’évolution vers une HTAP ?
Clairement non. Un espoir avait pu poindre avec la thrombolyse, mais il s’avère que les patients thrombolysés à la phase aiguë de leur EP ne font pas moins d’HTAP que ceux traités sans thrombolytique. Il n’y a pas non plus d’arguments pour penser qu’un traitement AVK plus long minimise le risque d’HTAP ultérieure.
Les outils non invasifs du cardiologue sont-ils suffisants pour diagnostiquer la survenue d’une HTAP postembolique ?
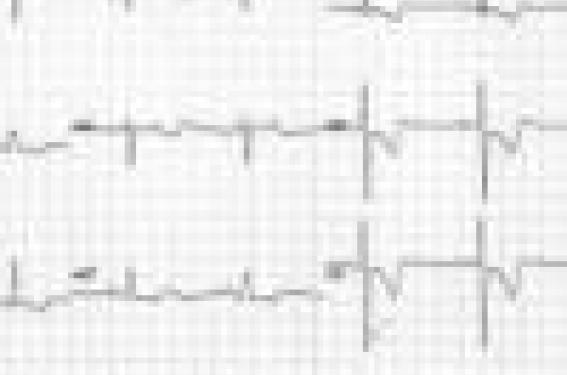
Les meilleurs « outils » restent l’interrogatoire et l’examen clinique. Il n’est pas habituel de garder un essoufflement, qui ne préexistait pas, 1 mois après une EP. Il est clair que lorsque l’ECG (figure 1) et la radiographie du thorax montrent des signes droits patents, cela signifie que l’évolution vers l’HTAP s’est déjà installée.
Figure 1. Surcharge ventriculaire droite.
L’écho-Doppler cardiaque est-il fiable ?
La corrélation de la PAP mesurée par l’écho avec celle mesurée au cathétérisme est... bonne, disent les cardiologues échographistes, mais pas excellente, disent nos collègues pneumologues qui peuvent y avoir recours. Des problèmes se posent essentiellement pour les HTAP limites. Il est clair que, lorsque le patient est très échogène, l’opérateur bien entraîné et motivé, les résultats seront fiables. Dans l’HTAP, l’échocardiographie ne doit pas seulement évaluer la PAP systolique mais aussi les autres signes échographiques (souvent pronostiques) de l’HTAP (figure 2) : la dilatation et la cinétique du VD, la cinétique du septum interventriculaire (figure 3), le temps d’éjection pulmonaire, l’existence d’un shunt interatrial ou d’un épanchement péricardique. L’échographie doit aussi s’assurer de l’absence d’autres étiologies « gauches » d’une HTAP, qui serait alors postcapillaire. Ce sont finalement ceux qui pratiquent l’examen, dans la vraie vie, qui valoriseront ou discréditeront cet outil.
Figure 2. Dilatation des cavités droites.
Figure 3. Mouvement paradoxal du septum inter ventriculaire et épanchement péricardique.
Y a-t-il des marqueurs biologiques qui peuvent préciser le risque d’évolution vers l’HTAP postembolique ?
Il paraît pertinent de penser que si les thrombophilies sont des facteurs de risque de récidive, elles devraient aussi permettre d’identifier les patients à risque d’évoluer vers une HTAP postembolique ; or, il n’en est rien. En dehors peut-être de l’existence d’un anticorps antiphospholipide qui est retrouvé dans 10 % des cas. Cela ajoute un argument supplémentaire au relatif intérêt à porter aux anomalies de la coagulation.
Faut-il faire des scintigraphies isotopiques ou des scanners spiralés pour dépister précocement les évolutions vers une HTAP ?
Aucun élément ne va dans ce sens. Concernant les images scintigraphiques, après une EP, on sait qu’un tiers des patients environ gardent des « défects » scintigraphiques… sans que cela ne soit corrélé à une évolution péjorative par ailleurs. La chose est probablement identique avec le scanner spiralé.
Est-ce que cela sert à quelque chose de surveiller la possible survenue d’une HTAP après EP ?
La question est pertinente. On peut penser que oui puisque 5 % des patients risquent d’évoluer vers une HTAP, cela concerne un nombre important de cas chaque année en France. Cette complication doit d’ailleurs être signalée au patient lors de la prise en charge initiale ou lors du suivi de l’EP. Cela peut permettre une meilleure acceptation de cette éventualité par le patient. A fortiori, une prise en charge précoce pourra permettre au patient de bénéficier des traitements symptomatiques efficaces et de ne pas manquer le moment opportun pour des traitements plus lourds, en particulier la thromboendarctériectomie chirurgicale dont nous parlerons plus tard.
2e situation : une HTAP reconnue dont l’origine est inconnue
Nous sommes alors consultés pour argumenter l’éventuelle origine postembolique de l’HTAP.
Est-ce facile ?
Clairement non : 50 % des patients qui auraient une HTAP postembolique ne présentent aucun antécédent de maladie thromboembolique. On pourrait croire qu’il est alors facile, par une scintigraphie ou un scanner thoracique « multibarrettes », de détecter les séquelles postemboliques. Il n’en est rien. Ces deux examens nécessitent, dans cette pathologie, une qualité d’exécution particulièrement grande. A fortiori, leur interprétation ne peut être faite que par des spécialistes qui connaissent bien le sujet. Rien ne ressemble plus à un vieux thrombus qui proviendrait effectivement d’une vieille EP qu’un caillot in situ dont l’incidence est tout à fait élevée dans l’HTAP. Il est aussi indispensable de déterminer toutes les localisations des thrombi, ainsi que l’épaisseur de la paroi des artères pulmonaires avec l’arrière-pensée de la faisabilité d’une endartériectomie.
À ce stade, il me semble indispensable de communiquer une notion qui peut paraître très perturbante mais qui n’en reste pas moins intéressante. Il n’est pas démontré que l’HTAP dite « postembolique » soit effectivement la conséquence d’embols répétés. Nous avons vu que, dans plus de 50 % des cas d’HTAP « postembolique », on ne retrouve aucun argument pour des antécédents de TVP ou d’EP. Nous avons vu aussi qu’aucune des circonstances qui pourraient favoriser une première EP n’est corrélée aux HTAP « postemboliques ». D’après de célèbres auteurs ayant beaucoup travaillé sur ce thème, dans l’HTAP, la perturbation de l’endothélium pourrait créer un environnement procoagulant qui conduirait au développement de thrombose in situ à tous les niveaux de l’arbre vasculaire pulmonaire. Certains patients développent des thrombi proximaux qui pourraient être la propagation rétrograde de thromboses plus distales (S. Rich. Ann Intern Med 1988 ; 108 : 425-34). Ce point de vue est loin d’être isolé. L’hypothèse logique serait de penser que les thrombi détectés sont la conséquence d’une occlusion vasculaire plus distale… » (Egermayer P. Eur Respir J 2000). À plus forte raison, il n’est pas possible, chez l’animal, d’induire une HTAP postembolique, y compris en créant des EP répétées.
Il est pourtant capital, devant une HTAP, de déterminer son origine postembolique. Il existe effectivement une option thérapeutique, chirurgicale, qui a du recul et s’avère très efficace dans des mains expertes : l’endartériectomie des artères pulmonaires, technique développée en France, en particulier par Dartevelle, et aux États-Unis par l’équipe de San Diégo. Cette technique a fait de grands progrès. Les résultats sont actuellement très favorables, à condition d’avoir bien cerné les indications et de confier le patient à une équipe experte.
En conclusion
La survenue d’une HTAP postembolique n’est pas une éventualité rare et doit être reconnue. Les patients à risque ne sont pas parfaitement définis. L’HTAP postembolique est la seule forme pour laquelle existe une solution chirurgicale très performante.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :







