Publié le 30 sep 2008Lecture 9 min
Conduite pratique de l'examen écho réalisé pour un souffle systolique
A.-M. DUVAL, Fédération de cardiologie, CHU Henri Mondor
L’échocardiographie constitue l’examen de référence pour le diagnostic étiologique d’un souffle cardiaque et permet, en outre, d’évaluer la sévérité et/ou le retentissement de l’affection.
Poser la question de la conduite pratique de l’examen échographique réalisé pour souffle systolique revient en fait à poser deux questions :
- faut-il faire une ETT chez tout patient présentant un souffle systolique ?
- comment réaliser cet examen en pratique clinique avec la hantise de ne pas méconnaître certaines pathologies (faux négatifs) ?
La première question concerne non seulement l’échographiste mais en amont le médecin qui a diagnostiqué le souffle (généraliste, urgentiste, pédiatre) : faut-il pratiquer ou faire pratiquer une échographie de façon systématique devant tout souffle cardiaque ?
La deuxième question est plus technique et concerne directement l’échographiste : comment en pratique réaliser cet examen ?
Indication de l’échocardiographie
La littérature rejoint les pratiques habituelles mais permet de préciser quelques points (figure 1).
Figure 1. Guidelines de l’ACC-AHA sur l’indication de l’échographie cardiaque.
Par opposition aux souffles pathologiques, les souffles clairement fonctionnels liés exclusivement à des turbulences associent 6 critères :
- pas de symptôme cardiovasculaire ;
- intensité du souffle < 3/6 ;
- les bruits du coeur sont normaux avec un dédoublement variable du B2 ;
- le souffle est court, mésosystolique, variable avec la position, sans irradiation, de timbre doux, variable entre deux consultations ;
– la taille du cœur est normale à la radio ;
– la PA, les pouls, l’examen cardiaque et l’ECG sont normaux.
Si ces critères stricts sont respectés, l’examen clinique associé à l’ECG et à la radio pulmonaire permet de reconnaître les souffles fonctionnels et donc de se passer d’échocardiographie. Ce diagnostic d’élimination doit être porté par un médecin expérimenté. Ces critères de souffle fonctionnels ont été décrits essentiellement en pédiatrie. On peut probablement par extension les utiliser chez l’adulte jeune.
Dans un travail en anesthésiologie, la présence d’un souffle méconnu chez un patient âgé de moins de 40 ans sans histoire ou symptôme cardiologique n’était jamais associée à une pathologie valvulaire. Ces critères ne sont pas pertinents après 40 ans car la présence d’un souffle y est associée à une cardiopathie dans 70 % des cas.
Cas particuliers
Détection de cardiopathie chez le sportif
L’échocardiographie n’est pas systématique mais la présence de certaines anomalies impose l’échographie :
– click méso- ou télésystolique, B2 anormal (non dédoublé ou trop espacé ou avec dédoublement fixe avec la respiration) ;
– souffle systolique > 2/6, de même qu’une histoire familiale de mort subite ;
– l’existence de syncopes ou d’argument clinique pour une maladie de Marfan ou une HTA ou des modifications ECG.
Cette prise en charge stricte a permis de réduire l’incidence de la mort subite pendant la pratique du sport.
Souffle cardiaque et anesthésie
L’échographie cardiaque est nécessaire en cas de souffle après 40 ans.
Certaines cardiopathies imposent une antibiothérapie prophylactique et doivent donc être recherchées en prévention de l’endocardite.
Les recommandations de l’ACC-AHA déterminent les indications de classe I d’antibioprophylaxie :
– prothèse valvulaire,
– antécédent d’endocardite,
– cardiopathie congénitale cyanogène,
– bicuspidie aortique,
– valvulopathie acquise, en particulier post-RAA,
– antécédent de plastie valvulaire,
– cardiopathie hypertrophique obstructive,
– prolapsus valvulaire mitral avec souffle de régurgitation et/ou épaississement valvulaire en échographie.
Par contre, il n’y a pas d’indication d’antibioprophylaxie en cas de :
– CIA, ostium secundum,
– CIA, CIV, canal artériel réparé depuis plus de 6 mois,
– souffle fonctionnel, y compris lié à une sclérose valvulaire aortique sans sténose (Vmax < 2 m/s),
– IM et IT physiologiques.
Les patients présentant un prolapsus mitral sans fuite ni épaississement valvulaire ont un risque difficile à préciser et l’antibiothérapie est laissée au choix du médecin.
Cependant, de très nombreux patients signalant un souffle cardiaque ne sont en fait pas à risque d’endocardite et ne justifient pas de traitement antibiotique préventif.
En pratique
Les indications de l’échocardiographie sont larges, en particulier dans l’évaluation d’un souffle systolique. Cependant, il est inutile de faire cet examen en cas de souffle fonctionnel.
En cas de doute (souffle et grossesse, souffle et anémie par exemple) une évaluation attentive du dossier est nécessaire mais conduit la plupart du temps à pratiquer l’échocardiographie qui est un examen fiable et non invasif.
Conduite pratique de l’examen
Devant une suspicion de souffle systolique pathologique, l’examen doit comporter deux étapes :
– en premier lieu, un screening méticuleux des différentes causes de souffle à l’issue duquel un diagnostic pourra être posé ;
– la deuxième étape, que nous ne détaillerons pas ici, évalue la sévérité et la tolérance de la pathologie détectée.
La démarche diagnostique consiste en :
- l’analyse des 4 valves, de la chambre de chasse du VG,
- la recherche de cardiopathie congénitale.
Cette démarche utilise largement le Doppler couleur qui reste le meilleur outil de détection et de précision des flux anormaux.
Fuite mitrale : flux qui s’éloigne de la valve mitrale, rapide holosystolique, donc débutant dès la fermeture de la valve mitrale et s’interrompant à son ouverture.
L’échocardiographie répond à la triple question :
– confirmation du diagnostic ;
– mécanisme : dilatation de l’anneau, perforation, prolapsus d’un feuillet, restriction d’1 ou 2 feuillets (classification de Carpentier) ;
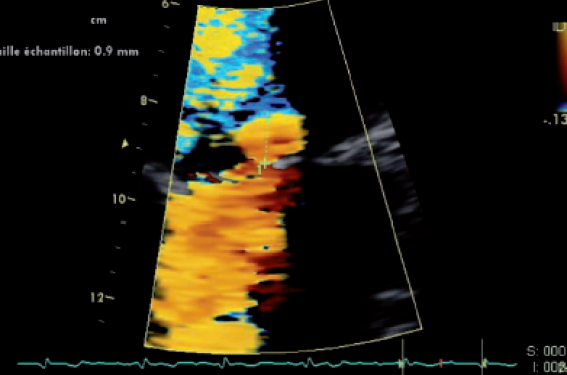
– volume de la fuite, extension en Doppler couleur, PISA (figure 2), flux veineux pulmonaire, rapport des débits mitral/aortique ou des VTI.
– retentissement.
Dans le cas d’une prothèse mitrale, les fuites intraprothétiques physiologiques n’entraînent pas de souffle. Les fuites périprothétiques peuvent être mises en évidence même en ETT en éloignant l’axe du tir Doppler de l’axe de la prothèse ; ceci est particulièrement réalisable par voie parasternale.
Fuite tricuspide : il s’agit également d’une régurgitation d’une valve auriculoventriculaire avec les mêmes critères temporels que pour la valve mitrale ; la vitesse du flux est plus basse.
La quantification est moins précise, reposant sur l’extension du flux en Doppler couleur dans l’OD et le recueil d’un flux régurgitant systolique dans les veines sus-hépatiques.
Figure 2. Insuffisance mitrale. Mesure de la PISA. Régler la limite d’aliasing pour obtenir une PISA de l’ordre du cm.
Sténose aortique
Cet examen doit être très rigoureux par rapport à certains points sur lesquels il faut insister : pour le recueil des vitesses maximales, il faut se méfier d’une surestimation et d’une sous-estimation.
Les causes de sous-estimations sont bien connues, liées à la difficulté fréquente d’aligner le faisceau Doppler avec la direction du jet. Cet alignement doit toujours être vérifié en Doppler couleur quand on utilise la voie apicale.
Au moindre doute, et pour certains systématiquement, l’examen par voie apicale avec une sonde couplée Doppler-imagerie doit être complété par une étude avec la sonde « pedof » par voie suprasternale et surtout parasternale droite. Pour de très nombreux patients, en particulier âgés, la voie parasternale droite est celle qui permet le meilleur alignement du faisceau Doppler et du flux.
Les causes de surestimation sont moins bien connues et tout aussi dangereuses pour les patients : pourquoi faire opérer un RAC non serré ? Pour éviter ce risque, il est conseillé de moyenner 3 à 5 flux lorsque le signal s’est stabilisé, afin d’éviter de donner une trop grande signification aux flux inspiratoires contemporains d’une élévation transitoire du débit par élévation du retour veineux. (Ce moyennage sera également réalisé pour la mesure du flux sous-aortique).
La deuxième cause d’erreur technologique est liée, chez certains patients, à la présence de signaux parasites qui donnent un aspect chevelu à l’enveloppe spectrale ; cet aspect ne doit pas être interprété comme lié à des vitesses élevées.
Enfin, on a insisté il y a quelques années sur de possibles cas de chute de pression en aval de la sténose qui majorent artificiellement les gradients. Ces phénomènes appelés « restitution des pressions » sont cependant rares, modestes, de l’ordre de 10 mmHg et ne se rencontrent que pour les prothèses aortiques associées à une aorte ascendante étroite, de diamètre < 30 mm.
La mesure du flux sous-aortique obéit aux mêmes règles de multiplication des mesures. Les difficultés rencontrées sont rarement liées à la direction du jet.
L’examen doit rechercher le flux laminaire le plus proche possible de la valve aortique au niveau de l’anneau aortique. On a intérêt à diminuer au minimum la taille de la porte Doppler pulsé pour ne pas y intégrer à tort un signal transvalvulaire.
La mesure de la chambre de chasse doit être effectuée en parasternal avec zoom en réalisant également un moyennage sur 3 à 5 mesures (figure 3).
Figure 3. RAC serré. Zoom sur le diamètre de la chambre de chasse. Flux sous aortique laminaire. Vitesses stables du flux de RAC.
Insuffisance aortique
Il peut arriver que le souffle systolique soit prédominant sur le souffle diastolique d’IA ; il s’agit alors d’un souffle de débit sans ou avec peu de sténose ajoutée. L’échocardiographie redressera alors facilement le diagnostic.
Souffles sur la voie pulmonaire
Cliniquement, le diagnostic de souffle lié à une sténose pulmonaire est rarement porté. Dans un examen pour bilan de souffle, il est indispensable d’explorer cette voie. Par voie parasternale petit axe, les zones d’intérêt sont :
– l’infundibulum pulmonaire très antérieur au contact de la sonde. Il est quasi impossible en ETT de s’aligner sur cette région, mais on peut très bien visualiser un chenal étroit à ce niveau associé à un flux « aliasé » qui prouve la sténose. Ces situations sont rares, le plus souvent il s’agit de tétralogies de Fallot, y compris réparées.
– La valve pulmonaire : les sténoses valvulaires pulmonaires sont fréquentes faisant ou non partie d’une cardiopathie congénitale complexes. Le gradient sera aisément mesuré en Doppler continu en s’alignant sur le tronc de l’artère pulmonaire.
Cette valve peut être normale mais responsable d’un souffle par hyperdébit en cas de communication G-D (CIA, RVPA). Dans ces cas, la valve est normale, la vitesse du flux est un peu accélérée, pas ou peu aliasée en Doppler couleur. Il faut alors rechercher un shunt si les cavités cardiaques droites sont dilatées, c’est-à-dire mesurer le débit pulmonaire et le rapport des débits QP/QS, puis analyser le septum interauriculaire (la persistance d’un canal artériel est beaucoup plus rare et se manifeste cliniquement par un souffle continu systolodiastolique).
Le Doppler couleur peut également permettre de diagnostiquer des sténoses sur le tronc de l’AP ou sur une branche. Pour toutes ces sténoses sur la voie pulmonaire, il est prudent de mesurer la vitesse de l’IT qui permet de connaître les pressions dans le VD et qui doit donc être en rapport avec la vitesse du flux de sténose sur la voie d’éjection.
CIV
(figure 4)
Elle doit également être recherchée dans le cadre de la détection d’une cardiopathie congénitale en « screenant » le septum par voie apicale mais aussi parasternale gauche. Les CIV les plus fréquentes, dont de nombreuses maladies de Roger, sont des CIV périmembraneuses que l’on visualise très proches de l’anneau aortique par voie parasternale gauche.
Figure 4. CIV musculaire : flux G-D systolique.
Cardiomyopathie hypertrophique avec obstacle intraVG
Elle est marquée par un flux caractéristique dynamique avec accélération télésystolique.
La méthodologie pour mesurer ces flux doit également être attentive, le risque étant de surestimer grandement un obstacle en interprétant une IM comme un flux intraVG. Ce risque est d’autant plus réel que la pression dans le VG augmentant en télésystole, le flux d’IM peut avoir également un aspect « dynamique ».
Pour caractériser ces deux flux, il est nécessaire de ne pas se contenter du Doppler continu, de travailler avec la sonde couplée, imagerie-Doppler et en utilisant le mode pulsé (HPRF) et, si possible, d’enregistrer les deux flux IM et intraVG, ce qui enlèvera toute suspicion à la mesure (figure 5).
Figure 5. (A) Flux dynamique intra VG. (B) Flux d’IM.
En pratique
La conduite d’un examen Doppler devant un souffle n’est pas nécessairement long mais chaque zone susceptible d’induire ce souffle doit être vérifiée en privilégiant d’abord le Doppler couleur.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :
Articles sur le même thème
publicité
publicité