Publié le 20 mai 2008Lecture 9 min
L'évaluation de la fonction ventriculaire droite par échocardiographie
E. ABERGEL, Clinique Saint Augustin, Bordeaux

L’évaluation de la fonction ventriculaire droite (VD) fait aujourd’hui partie de tout examen de routine, puisque de nombreux paramètres simples à recueillir tout en étant raisonnablement fiables sont disponibles. L’objectif, au terme de l’examen, est de pouvoir évaluer à la fois la fonction contractile du VD et le niveau de pression de remplissage.
Approche de la fonction systolique du ventricule droit
La mesure des volumes ventriculaires n’est pas effectuée en routine
La mesure des volumes ventriculaires gauches (VG) est facilement réalisable par échocardiographie, notamment en utilisant la méthode de Simpson selon deux plans orthogonaux, (quatre cavités et deux cavités apicales) permettant une reconstruction du volume VG par empilage de cylindres. La géométrie du VD est beaucoup plus complexe, composée de deux zones clairement séparées : le corps du ventricule droit (chambre de remplissage) et la zone infundibulaire, dont la modélisation reste complexe et approximative. Des approches essayant de respecter cette géométrie ont été proposées, mais leur utilisation n’est jamais entrée dans la pratique quotidienne, qu’il s’agisse de modèles combinant deux vues apicales perpendiculaires ou deux vues sous-costales perpendiculaires ou une combinaison des deux, ou de l’utilisation du 3D, dont l’intérêt est souligné par des travaux récents (bonnes corrélations par comparaison à la mesure du volume en IRM).
C’est la raison pour laquelle les approches proposées sont indirectes mais simplifiées.
La fraction de raccourcissement de surface
Elle est utilisée en routine en mesurant la surface télésystolique et la surface télédiastolique du VD en 4 cavités. La fraction de raccourcissement de surface est calculée selon la formule : [(surface télédiastolique-surface télésystolique)/surface télédiastolique)] x 100 (figure 1).
Figure 1. Exemple de mesure de fraction de raccourcissement de surface. Celle-ci est calculée selon la formule : Fraction de raccourcissement = [(Surface télédiastolique- Surface télésystolique)/ Surface télédiastolique]x100. Ici, Fraction de raccourcissement = [(15,5-8,3)/15,5]x100= 46%.
La surface télédiastolique normale du VD est de 20 ± 4 cm2 et la surface télésystolique normale est de 11 ± 3 cm2. La valeur normale de la fraction de raccourcissement de surface est de 46 ± 7 %.
Les corrélations obtenues avec des mesures de fraction d’éjection VD (FEVD) isotopiques sont assez bonnes (r = 0,8 environ avec une reproductibilité de mesure autour de 14 %).
L'excursion systolique de l'anneau tricuspide évaluée en TM
Certains auteurs se sont intéressés à l’étude du raccourcissement longitudinal du VD. Cette approche a été proposée dès 1984 en mode TM (Kaul), l’enregistrement étant effectué en incidence apicale 4 cavités. Une excursion systolique de plus de 15 mm est en général associée à une FEVD normale alors qu'une valeur < 12 mm est en général associée à une dysfonction VD (R = 0,92 avec la FEVD isotopique).
L'amplitude de l'onde S mesurée à l'anneau tricuspide en Doppler tissulaire pulsé
Dans le même esprit, des travaux plus récents menés en Doppler tissulaire pulsé montrent que l'amplitude de l'onde S mesurée à l'anneau tricuspide sur la paroi latérale du VD permet également une estimation de la FEVD (figure 2).
Figure 2. Pic S recueilli en Doppler tissulaire pulsé à l’anneau tricuspide (paroi latérale du ventricule droit), mesuré ici à 8 cm/s, en faveur d’une fraction d’éjection ventriculaire droite normale.
Une valeur < 11,5 cm/s prédit une FEVD < 45 % avec une sensibilité de 90 % et une spécificité de 85 %. Cette approche est simple et largement utilisée dans la plupart des laboratoires. Dans la pratique, elle ne doit toutefois pas résumer à elle seule l’étude de la fonction systolique du VD car, si cet indice est très utile, il est loin d’être parfait comme le montrent des résultats récents issus d’une série de 258 patients ayant bénéficié d’une mesure de FEVD isotopique. Une valeur de S < 9 cm/s oriente vers une FEVD basse (< 30 %) avec une sensibilité de 83 % et une spécificité de 67 % ; une valeur de S > 12 cm/s oriente vers une FEVD normale (> 55 %) avec une sensibilité de 84 % et une spécificité de 81 %.
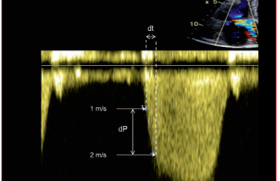
L'étude du spectre d'insuffisance tricuspide recueilli en Doppler continu peut également approcher la FEVD : ainsi, en utilisant la dérivée maximale des vitesses de la portion initiale du flux (dV/dt max), la corrélation entre ce paramètre et la FEVD isotopique était de 0,79 (26 patients). D'autres travaux ont approché la valeur de dP/dtmax en mesurant cet indice sur la portion initiale du flux tricuspide entre 0 et 2 m/s. Dans la pratique courante, ces mesures ne sont pas réalisées, mais l’aspect visuel d’une pente lente peut orienter (figure 3).
Figure 3. Flux d’insuffisance tricuspide recueilli en Doppler continu, montrant une HTA pulmonaire importante ; la morphologie de la pente initiale du spectre (flêches) évoque une dysfonction contractile ventriculaire droite.
L’enregistrement du flux d’éjection dans l’infundibulum pulmonaire permet une approche grossière du débit ventriculaire droit ; il est surtout très utile pour mieux interpréter un résultat de pressions pulmonaires. En effet, l’interprétation du résultat de PAP n’est pas toujours simple, car il doit tenir compte des trois principaux paramètres qui font varier le niveau de pressions pulmonaires : la pression capillaire (Pcap), le débit (Qc) et les résistances pulmonaires (R). Pressions pulmonaires = Pcap + (Qc x R).
Plus clairement, une pression pulmonaire peut être « normale » en situation de débit effondré, alors que les résistances pulmonaires sont élevées et donc pathologiques.
En pratique, une approche du calcul des résistances a été proposée. Ainsi, le rapport VmaxIT/ITVsspulm pourrait être un reflet indirect du rapport pression/débit et donc des résistances pulmonaires.
Dans la pratique, pour effectuer ce rapport, Vmax IT est en m/s et ITVsspulm en cm. Un rapport > 0,2 prédit des résistances pulmonaires élevées ; le but n’est pas de faire un calcul de résistances (imprécis) mais de souligner le caractère pathologique de l’hémodynamique pulmonaire face à un chiffre de vitesse de fuite tricuspide ayant l’air rassurant (figure 4).
Figure 4. Patient présentant une sclérodermie sévère avec un retentissement droit majeur. Le flux d’insuffisance tricuspide (figure 4A) montre des vitesses semblant normales, mais le flux dans l’infundibulum pulmonaire (figure 4B) est effondré (ITV=5 cm) ; le rapport Vmax IT/ITVinfundibulum =2,3/5=0,46 est en faveur d’une HTAP franche (résistances très augmentées). L’onde S (figure 4C) (Doppler tissulaire pulsé à l’anneau tricuspide) montre des valeurs très diminuées (5 cm/s), en faveur d’une FEVD très abaissée. L’insuffisance pulmonaire (figure 4D) montre une élévation majeure des pressions de remplissage VD, avec un aspect évocateur de dip plateau et une éjection diastolique (3e cycle).
Pressions de remplissage ventriculaire droite
L’étude de la veine cave inférieure (VCI), réalisée en 2D ou plus souvent en TM à environ 2 cm de l'abouchement de la VCI dans l'oreillette droite (voie sous-costale), permet en général une évaluation semi quantitative de la pression auriculaire droite, en mesurant les variations maximales de taille de la VCI entre l'expiration et l'inspiration, qui sont essentiellement pression-dépendantes. Il est également possible d'évaluer ces variations au cours d'un sniff test (on demande au patient de renifler comme s'il avait le nez bouché).
Il est nécessaire de calculer un index de vidange ou index de collapsus, selon la formule : [(diamètre maxVCI-diamètre minVCI) /diamètre maxVCI] x100.
Lorsque les pressions droites sont normales, cet index est > 50 % et il devient inférieur à cette valeur lorsque la pression auriculaire droite (POD) est élevée. Les corrélations obtenues entre l'index de collapsus et la POD dans les différents travaux (valeurs de r entre 0,71 et 0,76) n’autorisent pas une approche chiffrée trop précise de la POD et une évaluation semi quantitative est recommandée :
- POD vers 5 mmHg pour une petite VCI (< 15 mm), se vidangeant parfaitement,
- POD à 10 mmHg pour une VCI entre 15 et 25 mm, dont l’index de collapsus est > 50 % ,
- POD à 15 mmHg pour une VCI entre 15 et 25 mm, dont l’index de collapsus est < 50 %,
- POD à 20 mmHg pour une VCI > 25 mm dont l’index de collapsus est < 50 % (figure 5).
Figure 5. Veine cave inférieure recueillie en mode TM. L’index de collapsus est calculé selon la formule : [(Dmax-Dmin)/Dmax]x100. Soit ici [(24-21)/24] x 100= 13% ; la pression auriculaire droite est donc estimée à environ 15 mmHg.
L'étude de la veine cave inférieure présente certaines limites :
- elle n’est pas toujours accessible puisque totalement dépendante de la faisabilité de la voie sous-costale ;
- l'index de collapsus n'est pas utilisable lorsque le patient est en ventilation assistée ;
- chez les athlètes de haut niveau, il a été décrit des diamètres de veine cave inférieure importants parfois associés à des index de collapsus < 50 %, pouvant alors à tort faire conclure à des pressions droites de remplissage augmentées.
Les autres paramètres proposés pour évaluer la POD sont beaucoup moins utilisés en routine :
- Le rapport E/Ea : l'étude du rapport vitesse maximale de l’onde E du flux transtricuspide (Et) sur vitesse maximale de l’onde E du flux annulaire tricuspide en Doppler tissulaire (Ea) a également été proposée par analogie avec le cœur gauche. Les travaux de la littérature montrent une corrélation satisfaisante entre la POD et le rapport Et/Ea. Un rapport Et/Ea > 6 prédit une POD ≥ 10 mmHg avec une sensibilité de 79 % et une spécificité de 73 % (8,9).
- L’étude du flux veineux sus-hépatique recueilli en Doppler pulsé, l'objectif étant de calculer une fraction systolique du flux sus-hépatique en rapportant l'ITV de l'onde systolique à l'ITV totale (onde systolique et onde diastolique). Dans l'expérience de Nagueh, la corrélation entre cet index et la pression auriculaire droite est bonne (r = 0,89) et un index < 55 % permet de prédire une POD > 8 mmHg avec une sensibilité de 86 % et une spécificité de 90 %.
L’étude de la morphologie de l’insuffisance pulmonaire (IP)
Elle peut renseigner sur le niveau de pression VD diastolique. Le raisonnement ressemble à celui fait sur l’insuffisance aortique, où le temps de demi-pression intègre à la fois l’importance de la fuite et le niveau de pression diastolique VG. Dans le cas de l’IP, si la fuite est minime (cas le plus fréquent), la pente de l’IP reflète assez fidèlement la montée de pression diastolique ventriculaire droite. Ainsi, dans certains cas, la morphologie de l’IP va permettre d’évoquer la présence d’une adiastolie (dip plateau), qui caractérise les formes sévères de constriction ou de restriction.
Le diagnostic d’adiastolie sera évoqué devant la présence d'un flux d’IP dont la pente est raide avec une annulation ou une quasi-annulation des vitesses précoces en diastole, avant l'onde P de l’ECG, spontanément ou en inspiration.
On peut parfois mettre une évidence une éjection diastolique (figure 6). Cet indice est utile dans la péricardite constrictive, les cardiopathies restrictives et dans l’infarctus du VD. Dans l'infarctus du VD, la présence d'un flux d’IP associant un temps de demi-pression ≤ 150 ms ainsi qu'un rapport entre vitesse minimale et vitesse maximale d’IP ≤ 0,5 ont permis de détecter un infarctus du VD avec une sensibilité de 100 % et spécificité de 89 %.
Figure 6. Flux d’insuffisance pulmonaire chez un patient présentant une PC: la morphologie des cycles 1 et 2 est normale, en rapport avec un comportement hémodynamique normal ; le cycle 3 obtenu en inspiration, reflète un aspect typique de dip plateau, avec une annulation précoce du flux et une éjection diastolique. VD : courbe de pression ventriculaire droite AP : courbe de pression artérielle pulmonaire
Pour la pratique
L'évaluation de la fonction VD (fonction systolique et pressions de remplissage) peut être réalisée en routine. L'analyse de la fonction systolique du VD est effectuée :
- en calculant une fraction de raccourcissement de surface,
- en mesurant le pic de S recueilli en Doppler tissulaire à l’anneau tricuspide au niveau de la paroi latérale du VD ; attention toutefois à ce dernier paramètre, très séduisant car très simple à recueillir, mais dont la valeur diagnostique n’est pas parfaite.
L’étude des pressions de remplissage VD se base sur l’étude de la VCI, qui doit être systématique car elle apporte des renseignements très utiles : outre une évaluation de la POD (à ajouter au gradient maximal du flux d’insuffisance tricuspide pour évaluer les pressions pulmonaires), elle permet une approche de la volémie précieuse pour guider la thérapeutique. Le rapport Et/Ea est moins fiable, car le recueil de Et est souvent techniquement difficile et très peu reproductible.
L'analyse morphologique du flux d’IP (Doppler continu) peut permettre de poser le diagnostic de dip plateau des cavités droites orientant vers des diagnostics tels que cardiopathie restrictive, péricardite constrictive, voire extension au VD d’un infarctus inférieur.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :
Articles sur le même thème
publicité
publicité