Complication
Publié le 05 déc 2022Lecture 9 min
Interférences médicales et prothèses rythmiques
Séverine PHILIBERT LAURENT, Hôpital Européen Georges Pompidou, Paris ; Gabriel LAURENT, CHU de Dijon
Une interférence électromagnétique (IEM) est une perturbation générée par une source qui peut affecter le fonctionnement des dispositifs électroniques cardiaques implantables (DECI) comme les stimulateurs (PM), défibrillateurs (DAI), et enregistreurs ECG implantables (ILR). La majorité des sources d'IEM est d'origine non biologique et survient en milieu hospitalier, l’incidence est estimée à 1,87 % par patient-année, avec un impact clinique dans seulement 0,27 % des cas.
Il peut s’agir de certains rayonnements ionisants, de champs magnétiques ou électromagnétiques, qui peuvent causer une sur-détection (signaux détectés par l’appareil qui ne reflètent pas la dépolarisation du myocarde). Ces IEM peuvent être détectées par l’analyse, en consultation ou par télésurveillance, des électrocardiogrammes (EGM) enregistrés par les DECI (figure 1A).
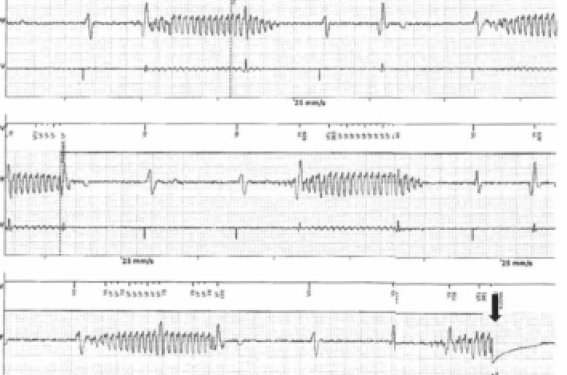
Figure 1. A : Inhibition de la stimulation VD au cours de deux applications de bistouri électrique unipolaire (flèches) lors de la révision de la sonde atriale, chez un patient dépendant.
Réponses des DECI aux interférences
La sur-détection d’une IEM peut entraîner divers comportements.
Sur-détection de « bruit » sur le canal atrial
Elle peut entraîner une stimulation ventriculaire rapide (pouvant atteindre la fréquence maximale programmée) ou une commutation de mode (VVI ou DDI le plus souvent) en cas d’analyse appropriée de l’interférence ou d’erreur d’interprétation de la fréquence rapide sur le canal atrial, analysée comme une FA par le PM.
Sur-détection sur le canal ventriculaire
Elle entraîne généralement une inhibition de la fonction de stimulation sur un PM ou un DAI, ce qui peut provoquer une asystole et une syncope chez les patients dépendants (figure 1A).
Sur-détection sur le canal ventriculaire d’un DAI
Elle peut également générer un choc inapproprié, la fréquence rapide étant analysée comme une FV par les algorithmes du DAI (figure 1B).
Figure 1. B : Sur-détection sur le canal ventriculaire d’un DAI simple chambre pendant une séance de neurostimulation électrique transcutanée (NSET): chaque séquence de stimulation électrique entraîne une inhibition de la stimulation ventriculaire et finalement un choc inapproprié (flèche).
Alors que les IEM transitoires ne modifient que temporairement la fonction des DECI, des épisodes répétés peuvent entraîner un repli du DECI en « mode de sauvegarde », « mode de réinitialisation », rendant nécessaire une reprogrammation de l’appareil.
Pour les Holters implantables (ILR), les IEM ne changent pas les paramètres de la programmation, mais peuvent provoquer des artéfacts qui vont être stockés dans les EGM.
Évaluation des DECI pré, per et postprocédure chirurgicale
Avant l’intervention il faut s’enquérir des éléments suivants : type d’appareil (marque, modèle), état de la batterie, rythme sous-jacent, indication d’appareillage et paramètres programmés. Une véritable « enquête » est parfois nécessaire, et une radiographie pulmonaire peut être utile (identification du fabricant à partir de symboles radio-opaques, visualisation de sondes abandonnées).
Le caractère dépendant du patient à la stimulation est défini comme l’absence de rythme d’échappement (arrêt sinusal, BAV de haut grade). Cependant, la présence d’un rythme intrinsèque au moment de l’interrogation du DECI n’exclue pas le risque de dépendance, en particulier au décours d’une AG.
L’évaluation du risque d’arythmie ventriculaire dépend de l’état du patient, de la cardiopathie et/ou canalopathie sous-jacente, de l’indication d’implantation et des antécédents d’arythmies ventriculaires ou de thérapies du DAI sur les 6 derniers mois. Le déséquilibre du système nerveux autonome, des troubles électrolytiques, l’augmentation des besoins myocardiques en oxygène sont autant de facteurs de risque d’arythmie au décours d’une chirurgie.
Dans les procédures qui comportent un risque d’IEM, ou si un dysfonctionnement de l’appareil a été observé, un contrôle électronique du DECI doit être effectué immédiatement après la procédure.
Procédures : chirurgie avec bistouri électrique
Une surveillance scopée est obligatoire chez tout patient porteur d’un DECI subissant une intervention avec utilisation d’un bistouri électrique. Il faut placer les électrodes de défibrillation en antéropostérieur, à plus de 15 cm de l’appareil. Un aimant et le programmateur doivent être facilement disponibles.
En cas de bistouri unipolaire, une chirurgie sous la crête iliaque avec une électrode de retour placée sur la cuisse peut être réalisée en toute sécurité sans nécessiter d’appliquer un aimant ni de contrôle postopératoire. Cependant, un bistouri bipolaire ou à ultrasons est à privilégier. Un aimant doit être appliqué systématiquement chez les patients dépendants ou porteurs de DAI dont la pointe du bistouri est à moins de 15 cm du générateur (dans un souci de simplicité il est conseillé de le faire de manière systématique). Enfin, les contrôles systématiques de DECI après chirurgie ne sont obligatoires que si un dysfonctionnement a été suspecté.
Utilisation peropératoire d’un aimant
• Sur un PM, il conduit à une stimulation asynchrone (mode AOO, VOO ou DOO) à la fréquence sous aimant. Quelques particularités cependant : pour les modèles Biotronik, la réponse magnétique n’est active que pendant 10 battements (mode Auto), cela nécessite des applications peropératoires répétées de l’aimant pour éviter les interférences ; le stimulateur sans sonde Micra™ (Medtronic) n›a pas de réponse magnétique.
• Sur un DAI, il désactive uniquement la détection et la thérapie des arythmies, sans affecter la stimulation. Les algorithmes de gestion périopératoire des DECI sont illustrés figure 2.
Figure 2. A : Algorithme pour la gestion périopératoire des PM (y compris CRT-P) pendant la chirurgie. B : Algorithme pour la prise en charge périopératoire des DAI (y compris le CRT-D).
Imagerie par résonance magnétique
On estime que 50 à 75 % des porteurs de DECI devront subir une IRM au cours de leur vie. Les conséquences possibles des IEM sont les mêmes que celles décrites plus haut, mais les risques sont faibles en réalité. En revanche, la présence d’une batterie en fin de vie, de sondes abandonnées, fracturées, connectées avec des extension ou raccord ou en position épicardique, exposent à des risques qui doivent conduire à suivre les recommandations de l’ESC (figure 3). L’IRM doit être réalisée dans des centres dotés d’équipes, d’équipements appropriés et de protocoles collaboratifs avec les radiologues (exemple de check-list à mettre en place : tableau 1).
Figure 3. Organigramme des recommandations de l’ESC pour la réalisation d’une IRM en cas de DECI.
La plupart des DECI sont approuvés pour les IRM 1,5 T, les systèmes les plus récents sont approuvés pour 3 T également. En cas de doute, il est possible de vérifier la compatibilité IRM d’un DECI sur les sites suivants :
http://www.MRIsafety.com, https://mri.merlin.net/(Abbott/St Jude Medical), https://www.promricheck.com (Biotronik), https://www.bostonscientific.com/imageready (Boston Scientific), http://www.MRIsurescan.com (Medtronic), https://www.crm.microport.com/automri/(Microport/Sorin), ou https://irmcompatibilite.com/.
Tous les DECI IRM compatibles ont un mode de programmation IRM dédié qui peut être activé avant puis désactivé après l’IRM (figure 4). L’activation du « mode IRM » nécessite un contrôle préalable de l’intégrité du système. On peut programmer un mode asynchrone pour les patients dépendants ou un mode inhibé pour ceux qui ne nécessitent pas de stimulation permanente. Pour les DAI, les thérapies sont désactivées. Certains fabricants proposent un mode automatique (AutoMRI© Microport, Sorin ; MRI Auto-Detect©, Biotronik) si bien que le DECI bascule automatiquement en mode IRM pendant l’examen et revient automatiquement aux paramètres habituels après. Cette fonctionnalité facilite considérablement le flux de travail et rend inutile le suivi après IRM.
Figure 4. Algorithme de programmation avant et après l’IRM. A : Patients PM et CRT-P. B : DAI et CRT-D.
Traitement des arythmies par cardioversion et ablation
Cardioversion externe (CVE) ou défibrillation
Un choc de haute tension peut entraîner une reprogrammation en mode de secours, une perte de capture par augmentation des seuils de stimulation par lésions thermiques du myocarde à l’extrémité de la sonde. Cependant, l’incidence de ces événements est très faible (0,6 % dans les plus grandes séries). Les facteurs de risque de complications sont : l’ancienneté du DECI, une courte distance entre les patchs de défibrillation et le DECI, et un positionnement des patchs autre qu’antéropostérieur. Les DECI doivent être interrogés après toute CVE, avant la sortie de l’hôpital, s’il y a des facteurs de risque ou si un dysfonctionnement a été suspecté.
Ablation des arythmies cardiaques par radiofréquence (RF)
Une ablation par cathéter de radiofréquence peut induire : une sur-détection responsable d’une inhibition de la stimulation, d’un changement de mode, d’une thérapie inappropriée pour les DAI, mais aussi de lésions thermiques et de réinitialisation du DECI. Il faut éviter un contact direct ou une grande proximité entre les cathéters d’ablation et les sondes du DECI. Il existe également un risque de déplacement plus important lorsque les sondes viennent d’être implantées.
Il est recommandé de contrôler le DECI avant (inhibition des thérapies des DAI et programmation asynchrone des PM en cas de dépendance), et après l’ablation. À l’inverse, aucune IEM n’a été signalée lors de cryoablations. L’électroporation est une technologie émergente qui semble ne pas interférer avec les DECI, mais aucune donnée de sécurité n’est actuellement disponible.
Les rayonnements thérapeutiques
Un nombre croissant de patients avec DECI nécessite une radiothérapie (RT) pour le traitement du cancer. Le taux de dysfonctionnement induit varie entre 2 et 7 %. Il dépend de la zone d’irradiation, de la dose cumulée et du type d’appareil. Les dysfonctionnements transitoires sont rares et principalement liés aux IEM pendant la séance de RT (asystole par inhibition de la stimulation chez les patients dépendants ; thérapie inappropriée s’il s’agit d’un DAI).
Près de 80 % des dysfonctionnements sont dus à une réinitialisation du DECI (erreur logicielle) ou « sauvegarde » (hard error) avec un retour à la programmation d’usine.
Dans de rares cas, il faut envisager le remplacement du générateur.
Comme pour l’IRM, il faut une collaboration entre cardiologues et oncologues pour la planification avant la première séance selon le niveau de risque (tableau 2, figure 5). Dans tous les cas, le personnel formé aux DECI doit être disponible sur appel.
Figure 5. Algorithme de prise en charge des patients porteurs de DECI au cours d’une RT.
*peut être discuté au cas par cas ou en cas de symptômes.
Faible risque :
• Interrogation des DECI avant at après la première séance de RT.
Risque intermédiaire :
• Interrogatoires des DECI avant, à miparcours et après la dernière séance de radiothérapie, ou surveillance à distance.
• Surveillance ECG en cas de symptômes ; application d’un aimant si un dysfonctionnement du DECI est observé ou suspecté.
Haut risque :
• La surveillance à distance doit être initiée, sinon l‘interrogation du DECI doit être effectuée au moins une fois par semaine.
• La surveillance ECG peut être discutée sur une base individuelle ; surveillance ECG en cas de symptômes, application de l’aimant si un dysfonctionnement est observé ou suspecté.
La thérapie par stimulation électrique (TSE) : neurostimulation électrique transcutanée (NSET) et stimulation électrique de la moelle épinière (SEME)
Alors que le mode de stimulation et le courant appliqué (mono- ou biphasique) semblent être d’importance mineure, la proximité avec le DECI semble être le paramètre le plus critique. Les IEM peuvent entraîner une sur-détection ou une stimulation asynchrone, un choc inapproprié ou même l’inhibition du traitement d’un DAI. Des mesures spécifiques doivent être prises pour garantir la sécurité et l’efficacité de ces traitements électriques spécifiques en collaboration avec les physiothérapeutes.
Pour en savoir plus
Stühlinger M et al. EHRA consensus on prevention and management of interference due to medical procedures in patients with cardiac implantable electronic devices. For the European Heart Rhythm Association (EHRA), Heart Rhythm Society (HRS), Latin America Heart Rhythm Society (LAHRS), Asian Pacific Heart Rhythm Society (APHRS). Europace 2022 ; 00 : 1-26.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :


