Thrombose
Publié le 14 mai 2014Lecture 8 min
Prise en charge de la maladie veineuse thromboembolique
G. MEYER, Service de pneumologie, Hôpital Européen Georges Pompidou, AP-HP ; Université Paris Descartes, Sorbonne Paris Cité, Paris
Le traitement médicamenteux des thromboses veineuses proximales et de la grande majorité des embolies pulmonaires est sensiblement identique, tant pour le choix des molécules que pour la durée du traitement. Si la grande majorité des thromboses veineuses profondes est prise en charge de façon ambulatoire, l’hospitalisation reste la règle pour les embolies pulmonaires. L’évaluation de la gravité de l’embolie pulmonaire permet toutefois de définir des malades à faible risque qui pourraient bénéficier d’une prise en charge ambulatoire rapide.
Le traitement anticoagulant classique associant héparine et antagonistes de la vitamine K est très efficace et bien toléré. Les nouvelles drogues ne semblent pas avoir une plus grande efficacité, mais réduisent le risque hémorragique. Les questions actuelles sont dominées par le traitement ambulatoire des embolies pulmonaires de faible gravité, les indications de la fibrinolyse et par la durée optimale du traitement des formes idiopathiques.
Quelles sont les modalités du traitement anticoagulant initial ?
Le traitement initial de la maladie veineuse thromboembolique peut faire appel aux héparines de bas poids moléculaire ou au fondaparinux, administrés à posologie fixe par voie sous-cutanée(1). Ces molécules sont contre-indiquées en présence d’une insuffisance rénale sévère, qui reste une des très rares indications de l’héparine non fractionnée. La surveillance systématique de la numération plaquettaire n’est pas recommandée pour le fondaparinux, elle ne l’est plus pour les héparines de bas poids moléculaire administrées en milieu médical, mais le reste pour l’héparine non fractionnée(1). Sauf contre-indication, le traitement doit être débuté dès la suspicion clinique si la probabilité clinique est forte. En l’absence de signe clinique de mauvaise tolérance, le lever est possible dès que le traitement anticoagulant est efficace ; en pratique, après quelques heures.
Sauf situation particulière et notamment la présence d’un cancer, un relais par antagoniste de la vitamine K peut être effectué dès le premier jour de traitement. Chez des malades cliniquement stables, l’incidence des récidives thromboemboliques et des hémorragies graves est de l’ordre de 2 % à 6 mois(2).
Quels sont les résultats des anticoagulants oraux directs ?
Les inhibiteurs directs du facteur IIa (dabigatran) et du facteur Xa (rivaroxaban, apixaban et édoxaban) ont fait l’objet de cinq grandes études dans le traitement de la maladie veineuse thromboembolique(3-7).
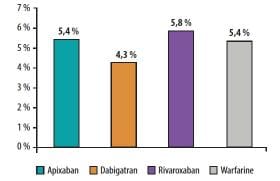
Que peut-on retenir de ces essais ? Ce sont des essais de grande ampleur qui ont inclus au total 27 044 malades (tableau 1). Le rivaroxaban et l’apixaban ont été administrés d’emblée après un traitement parentéral de moins de 3 jours mais à une posologie plus élevée pendant les 3 premières semaines pour le rivaroxaban et pendant les 7 premiers jours pour l’apixaban. Le dabigatran et l’édoxaban n’ont été débutés qu’après 7 jours de traitement parentéral mais leur posologie était d’emblée la posologie définitive. Enfin, les antagonistes de la vitamine K donnés aux malades des groupes contrôles étaient mieux administrés qu’en routine avec des « time in therapeutic range » (TTR) de l’ordre de 60 % (contre 45 % en routine en France). Les malades inclus dans ces études sont relativement jeunes, ils ont une fonction rénale normale ou modérément altérée et le plus souvent une thrombose non provoquée (tableau 2). Toutes les molécules ont prouvé leur non-infériorité par rapport au traitement classique mais aucune n’est supérieure à ce dernier pour ce qui concerne le taux de récidive thromboembolique. En revanche, toutes sont associées à une réduction du risque de complication hémorragique grave, significative pour le rivaroxaban et l’apixaban, non significative pour les deux autres molécules (tableau 3). Chez des malades sélectionnés et face à un traitement de référence administré de façon optimale, les inhibiteurs oraux directs du facteur IIa et du facteur Xa ont un rapport risque-bénéfice plus favorable que celui du traitement classique.
Quelle est la durée optimale du traitement de la maladie veineuse thromboembolique ?
Les thromboses veineuses distales doivent être traitées pendant 6 semaines. Pour les thromboses proximales et les embolies pulmonaires, la situation est relativement claire dans deux circonstances :
- en présence d’un facteur déclenchant majeur et transitoire : chirurgie, polytraumatisme et alitement prolongé notamment, 3 mois de traitement suffisent ;
- de même, quand un facteur déclenchant majeur persiste, cancer notamment, le traitement doit être poursuivi(1).
La décision est beaucoup plus difficile en présence d’une embolie pulmonaire ou d’une thrombose veineuse proximale spontanée ou provoquée par un facteur déclenchant mineur : contraception, traitement hormonal substitutif ou voyage prolongé notamment. Dans ces circonstances, il est recommandé de traiter au moins 6 mois(1). La décision de poursuivre ou d’arrêter le traitement au 6e mois doit tenir compte du risque de récidive et du risque de saignement. Le risque de récidive après interruption du traitement est de l’ordre de 5 à 10 % par an pendant les 3 premières années puis semble diminuer pour avoisiner 30 % à 10 ans(8). La récidive prend le plus souvent la forme d’une thrombose veineuse quand le premier événement est une thrombose veineuse et d’une embolie pulmonaire quand l’événement initial est une embolie. Les anticoagulants réduisent ce risque de 80 à 90 % mais sont associés à un risque annuel d’hémorragie majeure de 1 % à 5 %, même chez les malades jeunes à faible risque hémorragique(8). La létalité des récidives thromboemboliques après l’arrêt du traitement est estimée à 3,6 % alors que celle des hémorragies graves (pendant les 3 premiers mois de traitement) est estimée à 11,3 %(9). Le risque de décès par hémorragie en cas de poursuite du traitement et par récidive embolique en cas d’arrêt du traitement, paraît voisin et proche de 0,3 %.
Deux approches sont actuellement testées pour réduire le risque de récidive au-delà du 6e mois. La première cherche à identifier des patients ayant un risque de récidive faible, < 3 % par an, pour tester la sécurité de l’interruption du traitement au bout de 6 mois chez de tels malades. L’utilisation des D-dimères et de caractéristiques cliniques à l’arrêt du traitement est actuellement évaluée pour définir ces malades ; si les premiers résultats sont encourageants, il est encore trop tôt pour mettre de tels schémas en œuvre(10,11). L’autre approche évalue les effets d’un traitement plus prolongé, de l’ordre de 2 ans, sur le risque de récidive à long terme(12).
En attendant les résultats de ces études, il faut évaluer empiriquement les risques de récidive et d’hémorragie et tenir compte du mode de vie et des appréhensions du malade visà- vis du traitement et de sa maladie (tableau 4). Dans ce cadre, le bilan de thrombophilie est, sauf exception, de peu d’utilité(1).
Peut-on traiter certains malades de façon ambulatoire ?
Le traitement ambulatoire des thromboses veineuses profondes est maintenant bien établi. Qu’en est-il pour l’embolie pulmonaire ? Un score de gravité basé sur des données cliniques définit des embolies à faible risque dont la mortalité initiale est de l’ordre de 1 %(13). Plusieurs études de cohortes et un essai randomisé de faible effectif suggèrent que ces embolies de faible gravité peuvent être traitées de façon ambulatoire, soit d’emblée, soit après une très courte hospitalisation(14). La mise en œuvre de ce type de démarche doit vraisemblablement être précédée par la mise en place d’une filière de soins dans laquelle tous les malades sont réévalués précocement en consultation spécialisée après leur passage aux urgences comme c’est le cas dans certains pays. Il est en effet indispensable que le diagnostic soit validé, qu’une enquête étiologique soit menée, que le risque hémorragique soit évalué et qu’une éducation thérapeutique soit entreprise. Le rôle des biomarqueurs cardiaques et de la mesure de la taille des cavités cardiaques n’est pas encore parfaitement défini dans cette démarche.
Quelles indications pour la fibrinolyse ?
La mortalité hospitalière des embolies pulmonaires graves définies par l’existence d’un état de choc est supérieure à 25 %. Dans les études qui ont comparé fibrinolyse et héparine chez des malades dont certains étaient en état de choc, on observe une diminution non significative de la mortalité et une réduction significative d’un critère combiné associant mortalité et récidives(15). Compte tenu de ces résultats, l’utilisation de la fibrinolyse est recommandée en présence d’un état de choc, mais avec un niveau de preuve modéré(1,16).
La situation reste plus confuse dans les embolies pulmonaires de gravité intermédiaire définies par une dilatation des cavités droites et une élévation des biomarqueurs cardiaques. Les études qui ont comparé fibrinolyse et héparine chez des malades cliniquement stables n’avaient jusqu’ici pas une puissance suffisante pour confirmer ou exclure un effet cliniquement significatif de la fibrinolyse(17). L’essai PEITHO qui vient d’être publié démontre sur plus de 1 000 malades atteints d’embolie de gravité intermédiaire, que le traitement fibrinolytique réduit significativement un critère de jugement associant la mortalité et l’état de choc secondaire sans diminuer la mortalité qui reste faible quand les malades sont surveillés étroitement(18). En revanche, la fibrinolyse est associée à une augmentation significative des hémorragies graves et notamment des hémorragies intracrâniennes, particulièrement chez les sujets âgés de plus de 75 ans(18). L’utilisation de la fibrinolyse chez des malades à risque intermédiaire ne se conçoit donc que chez les malades de moins de 75 ans en l’absence de risque hémorragique.
Les filtres caves à option de retrait vont-ils permettre d’élargir les indications de l’interruption cave ?
Les indications consensuelles mais peu documentées de l’interruption de veine cave sont les rares contre-indications absolues aux anticoagulants et récidives emboliques survenant malgré un traitement bien conduit(1). Qu’en est-il de l’association filtre et anticoagulants ? L’étude PREPIC, seul essai randomisé ayant comparé traitement anticoagulant à l’association anticoagulant et filtre cave, montre que les filtres ne réduisent ni la fréquence des récidives thromboemboliques ni la mortalité(19). Ces résultats ont été obtenus avec des filtres dits « définitifs » qui ne pouvaient être retirés. Des filtres à option de retrait (ou « optionnels ») sont maintenant disponibles ; ils peuvent être retirés après quelques semaines ou même quelques mois d’utilisation et pourraient ainsi garder le bénéfice initial observé dans l’étude PREPIC, sans augmenter le risque de récidive de thrombose à distance. Ce type de matériel vient d’être testé dans l’essai PREPIC II qui compare le traitement anticoagulant classique et son association à un filtre à option de retrait chez des malades dont le risque de récidive est élevé(20,21). Les premiers résultats de l’étude ne montrent pas de différence des taux de récidives dans les deux groupes ; les indications des filtres restent donc limitées aux contre-indications et aux échecs du traitement anticoagulant.
En pratique
La prise en charge thérapeutique actuelle de la maladie veineuse thromboembolique peut faire appel aux héparines de bas poids moléculaire ou au fondaparinux relayés par un antagoniste de la vitamine K ou aux anticoagulants oraux directs.
La place de l’interruption cave reste limitée aux contre-indications des anticoagulants et aux rares récidives sous traitement adapté.
Les indications de la fibrinolyse se limitent aux embolies pulmonaires en état de choc et aux embolies de gravité intermédiaire chez des malades jeunes sans facteur de risque hémorragique.
La durée du traitement est limitée à 6 semaines pour les thromboses veineuses distales, à 3 mois pour les embolies et thromboses proximales provoquées par un facteur de risque majeur et à 6 mois en présence d’un facteur de risque mineur et dans les formes non provoquées.
Un traitement prolongé est recommandé dans les formes idiopathiques récidivantes et peut être discuté après un premier épisode non provoqué en présence de facteurs de risque de récidive et en l’absence de risque hémorragique.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :