Publié le 13 oct 2009Lecture 8 min
MAPA ou automesure : que choisir ?
P. PONCELET, Polyclinique d’Hénin-Beaumont
Depuis leur publication, les recommandations de l’ESH et de l’ESC comportent comme toujours des sujets de satisfaction ou d’insatisfaction, voire de frustration mais restent la base de données incontournable qui permettent pour les plus curieux de faire le point et d’ouvrir la discussion et pour les plus pressés d’appliquer des consignes raisonnables.
Les recommandations ont renforcé, sans ambiguïté, la nécessité d’établir un bon diagnostic au départ et donc tout simplement de bien mesurer la pression artérielle. Dans ce cadre, la MAPA et l’automesure sont bien mises en évidence. Ces deux techniques se montrent supérieures à la pression de consultation en termes de définition du pronostic. Les problèmes diagnostiques dérivés de ces deux techniques, c’est-à-dire l’hypertension blouse blanche et l’hypertension masquée sont très bien détaillés.
Enfin, les nécessités d’une mise en œuvre correcte pour ces deux techniques doit être soulignée. Mais, il y a toujours un mais, et ici il y en a même deux.
Si ces deux techniques sont très bien décrites, elles le sont en parallèle, il y a peu de directive pour nous aider dans le choix de l’une ou de l’autre. Cela s’explique historiquement par le fait que certains centres utilisaient l’une ou l’autre de ces techniques de façon séparée mais de plus en plus les centres, et maintenant les médecins individuellement, sont confrontés ou devraient être confrontés à ces deux techniques. Même un centre qui n’emploie que la MAPA reçoit des patients qui utilisent l’automesure, ce qui implique de confronter les données de ces deux techniques. À l’inverse, un centre qui n’utiliserait que l’automesure se priverait de la technique d’investigation actuellement la mieux documentée, notamment il se priverait de l’observation de la pression artérielle nocturne qui semble être la plus riche en termes de pronostic (tableaux 1, 2).
La deuxième cause de cette absence de confrontation est qu’il y a peu ou pas d’étude comparant face à face ces deux techniques en dehors de la cohorte japonaise de OHASAMA.
Le deuxième « mais » repose sur le suivi du patient. L’automesure et la MAPA se discutent, certes, au moment du diagnostic initial mais c’est oublier qu’actuellement un hypertendu sera suivi 10 ans, voire 15, 20 ans, ou plus. De ce fait, le problème de l’articulation entre la MAPA et l’automesure est qualitativement et quantitativement plus important pour le suivi du patient que pour le diagnostic initial.
Sans dévoiler notre conclusion, le terme est volontairement choisi : « articulation » les deux méthodes s’articulent entre elles plus qu’elles ne s’opposent.
Alors, comment choisir ?
Pour cela 3 éléments :
• théoriquement le prix,
• les validations scientifiques,
• la mise en œuvre.
Le prix a souvent été mis en avant
Il est évident qu’un appareil d’automesure coûte moins cher qu’une MAPA, ceci est d’autant plus vrai si c’est le patient qui a acheté son appareil.
Ceci dit, l’environnement informatique est la partie la plus onéreuse de la MAPA mais n’a plus d’impact actuellement. Il faut considérer qu’un appareil de MAPA explorera environ 200 patients sur une année alors qu’un appareil d’automesure en explorera 40. Par ailleurs, la médecine est devenue rarement solitaire et, même au niveau d’un cabinet de groupe de généralistes, l’achat d’un appareil de MAPA n’apparaît plus hors de portée et peut apparaître plus facilement gérable qu’un parc de 6 à 10 appareils d’automesure. Depuis quelques années, l’argument du prix n’est plus décisif.
La validation scientifique
En raison de son antériorité, tout simplement, la MAPA est mieux documentée que l’automesure.
La MAPA a pu apporter la preuve de sa supériorité par rapport à la consultation clinique dans tous les domaines, que ce soit sur la description épidémiologique avec l’étude OHASAMA, ou en termes de pronostic dans la population d’hypertendus avec par exemple l’étude OVA et toutes les études bien répertoriées dans les recommandations, outre une étude malheureusement non documentée bien que publiée qui est l’étude OCTAVE II, étude purement française qui avait démontré avant les autres et de façon tout aussi pertinente l’avantage de la MAPA en termes de pronostic.
La MAPA a aussi démontré son utilité dans les études thérapeutiques et notamment avec le travail fait par l’équipe de Staessen (SYSTEUR) citons aussi l’étude ABNP II. Cette abondance a permis également de « pooler » toutes ces données et de définir les critères de normalité ou de référence, non plus arbitraires, mais documentés (tableau 3).
Surtout, pratiquement toutes les études, quel que soit le champ où elles étaient menées, démontrent que c’est la MAPA de nuit qui apporte le plus de richesses, élément qui restera hors de portée de l’automesure (figure 1).
Figure 1. Etude DUBLIN.
En dehors de la mesure de la charge tensionnelle, la MAPA apporte des éléments supplémentaires avec notamment :
• une bonne approche de la fréquence cardiaque,
• la possibilité de détecter des hypotensions orthostatiques,
• la possibilité d’approcher la variabilité tensionnelle,
• de recueillir dans le même temps les indices de rigidité artérielle dont on décrit bien actuellement l’intérêt pronostique et ce, notamment par une approche française avec le QKD décrite par P. Gosse à Bordeaux.
Au vu d’un dossier aussi complet, quelles seraient les faiblesses de la MAPA et sur quels points pourrait-elle être contestée ?
Tout simplement sur un problème de tolérance. Ce n’est pas tant lors de la réalisation d’une première MAPA qu’il y a le plus de problèmes ; en général 10 % de la population aura un recueil qui ne permettra pas une interprétation fiable mais ce chiffre sera retrouvé quelle que soit la technique.
En revanche, répéter la MAPA devient plus difficile et il est évident pour toute personne qui a l’habitude de l’utiliser ou qui l’a subi une fois, que la MAPA ne peut pas être un outil de suivi par des enregistrements répétitifs.
Quelle place pour l’automesure ?
En termes de faisabilité, la supériorité de l’automesure est évidente et, surtout, il n’y a aucun problème pour répéter les mesures au cours du temps. C’est presque la problématique inverse qui se pose et il faut guider le patient pour prendre sa pression artérielle de façon codifiée et discontinue afin qu’il n’y ait pas des mesures quasi quotidiennes et aléatoires.
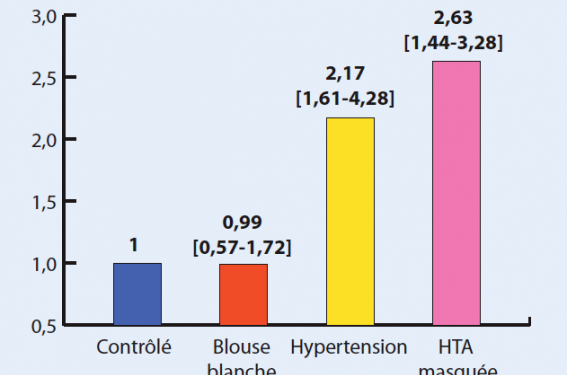
Vis-à-vis de la mesure de consultation, nous avons maintenant les preuves que l’automesure est supérieure ; citons l’étude de OHASAMA et l’étude SHEAF (figure 2). Les études sont beaucoup moins nombreuses mais ces deux dernières sont tout à fait probantes et il ne semble pas nécessaire de dépenser de l’énergie pour redémontrer ce qui est bien acquis.
Figure 2. Automesure et risque CV SHEAF : blouse blanche et HTA masquée.
Il n’y a pas encore d’étude dans le champ thérapeutique mais plusieurs sont en cours : THOP, le suivi de THOP et HOMED-BP.
En fait, la grande supériorité de l’automesure n’est pas au niveau du médecin mais au niveau du patient. Cette technique a été autoappropriée si l’on peut dire par le patient, ce qui dans le premier temps a suscité une défiance de la part des médecins et dans un deuxième temps un espoir important que cette appropriation de la maladie hypertensive par le patient puisse être une source de progrès dans la prise en charge de la maladie. Cette nouvelle approche est originale, elle supporte de nombreux espoirs mais la démonstration du bénéfice à long terme n’a pas été encore apportée sur un large échantillonnage de population.
Avantages et inconvénients de cette approche
Il faut nécessairement un temps éducatif pour que l’automesure soit réalisée dans de bonnes conditions et puisse apporter tout le bénéfice potentiel qui irait au-delà de la simple mesure de la pression artérielle. Il y a donc un prix à payer initialement pour un bénéfice espéré.
Médicalement, sur une médecine basée sur les preuves, on devrait donner un avantage à la MAPA mais ce serait négliger le potentiel, même non démontré de l’automesure. De plus, sa facilité de mise en œuvre et simplement le fait que maintenant plus d’un tiers de nos patients l’utilisent, qu’on le veuille ou non, lui donne un rôle de premier plan.
Y a-t-il un talon d’Achille pour l’automesure ?
La principale difficulté persistante est l’absence de consensus ferme sur la mise en œuvre de l’automesure. Le recueil dans les quelques études disponibles est extrêmement disparate, il va d’une seule mesure mais tous les jours pendant un mois comme dans l’étude OHASAMA, à plusieurs mesures par jour pendant plusieurs jours. Pour essayer de concilier les extrêmes, plusieurs approches mathématiques ont été faites pour définir le nombre minimal de mesures sans que cette approche puisse définir en combien de temps et par quelle méthodologie ce nombre minimal de mesures devrait être obtenu.
Il ne semble pas qu’il y ait une grande différence quelle que soit la méthodologie mais, bien sûr, chacun tient à la sienne et surtout cela crée une petite cacophonie avec une difficulté de délivrer un message clair vers le grand public. Rappelons ici la règle des 3, données par le Comité français de lutte contre l’hypertension artérielle ; cette règle n’est certainement pas scientifiquement plus solide que les autres approches mais elle a l’avantage d’être mnémotechnique et pragmatique :
– 3 mesures le matin,
– 3 mesures le soir,
– 3 jours de suite.
C’est la moyenne de ces mesures qui doit être considérée ; si on veut une comparaison matin versus soir il faut augmenter le nombre de mesures.
Autres propriétés de l’automesure
Dernier avantage de l’automesure : elle permet une approche de la mesure de la pression artérielle avec la mesure automatique en consultation. Cette méthode a été utilisée de façon pragmatique dans de grandes études cliniques comme HOT ou ASCOT. Combien de mesures faut-il faire ? Dans quelles conditions ? Nul ne saurait répondre. Ce qu’on a pu déterminer dans HOT et ASCOT, c’est que la mesure donnée en automatique n’est pas l’automesure et n’est pas la consultation. Il y a encore un champ d’investigations quasiment vierge.
En pratique
Que peut-on proposer de façon utile à l’heure actuelle en attendant les résultats d’études confrontant directement la MAPA et l’automesure ?
Plutôt que d’opposer ces deux méthodes de mesure, il faut les articuler entre elles en utilisant leurs avantages respectifs et s’attacher aux aspects positifs plutôt qu’aux aspects négatifs de chacune de ces méthodologies.
La MAPA permet de recueillir plus vite un plus grand nombre de mesures et permet de recueillir la nuit, c’est a priori la méthode de référence pour le diagnostic initial, elle s’impose quand il faut établir le diagnostic ou quand il y a des résultats discordants.
L’automesure est beaucoup plus facile à mettre en œuvre, elle permet de façon évidente des étapes éducatives, c’est l’instrument idéal du suivi.
En fait, le seul vrai débat qui persiste actuellement est : « Quand et comment va-t-on abandonner la pression de consultation » ? Il n’est même pas sûr que cela reste un bon outil de dépistage si l’on considère les 10 à 20 % d’hypertension masquée.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :
Articles sur le même thème
publicité
publicité